Беременность влечет за собой разнообразные метаморфозы в организме и не всегда это изменения в положительную сторону. В этот период существенно снижается иммунитет. Организм сам провоцирует этот процесс, осознанно и целенаправленно.
Такое мероприятие необходимо для успешного вынашивания малыша, чтобы сам организм не воспринимал его как чужеродное тело, иначе плод может быть отторгнут.
Иногда врачи применяют иммуноглобулин при беременности, например, для тех, кто имеет проблемы с вынашиванием. Средство может вводиться в виде капельниц или уколов. Данный препарат основывается на активном веществе, выделенном из плазмы, затем очищенном и сконцентрированном. Его действие направлено на иммуномодуляцию и иммуностимуляцию.
Средство помогает организму противостоять разнообразным вирусам и другим микроорганизмам, которые являются возбудителями заболеваний. Еще одной особенностью препарата является восполнение уровня IgG-антител, что снижает возможность развития инфекций у женщин с первичным и вторичным иммунодефицитом.
Выпускается он в двух формах: готовом растворе и порошке. Отпускается только по рецепту.
Существует два вида этого препарата: анти-Д-иммуноглобулин и « нормальный ». Это совершенно разные вещества и каждое из них имеет свои показания к применению. При этом назначают их только в крайних случаях, когда существует серьезная опасность для здоровья пациента.
Беременным назначают иммуноглобулин только при наличии реальной угрозы преждевременных родов или выкидыша. Помимо этого, он применяется при возникновении патологий (инфекций), которые могут повлиять на здоровье плода и будущей матери. Кроме того, данное средство используется при довольно известном резус-конфликте.
Антирезусный иммуноглобулин: что делать при беременности?
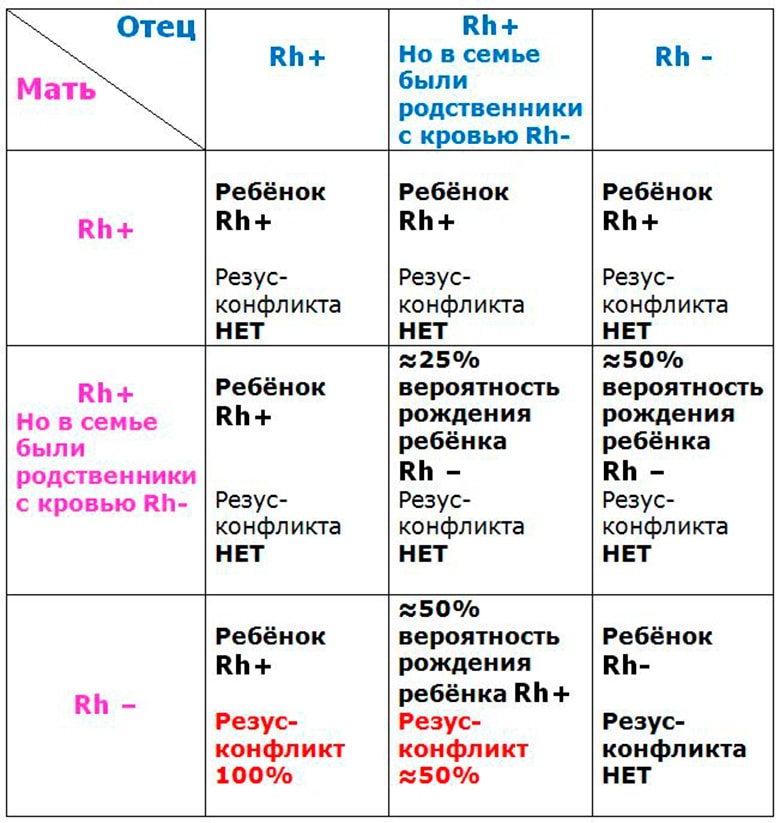
По результатам медицинской статистики получается, что около 85% людей – резус-положительные, остальные – резус-отрицательные. Конфликт резусов возникает в двух ситуациях: при переливании резус-несовместимой крови; при беременности женщины с отрицательным резусом ребенком с положительным. Последний вариант предполагает введение анти-Д-иммуноглобулина.
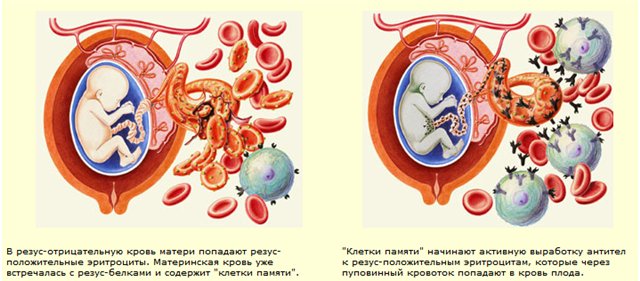
Иммунная система может делить любые клетки на « свои » и « чужеродные », но эта защитная функция становится проблемой во время беременности, когда организм матери видит эмбрион как инородное тело. После того как такое произошло, женский организм приступает к выработке антител-иммуноглобулинов.
Когда впервые происходит встреча с чужеродным белком (антигеном), начинает вырабатываться иммуноглобулин М. Он, в свою очередь, передает информацию о встрече антигена В-лимфоциту и тот синтезирует иммуноглобулин G – специфические антитела, которые созданы для взаимодействия с антигеном.
Если имеются антитела к определенному антигену, то имеет место сенсибилизация организма. Самой значимой для медиков является сенсибилизация женщины к эритроцитам плода, то есть несовместимость резус-факторов крови.
Конфликт резусов может спровоцировать анемию и желтуху новорожденного, а в некоторых случаях и более тяжелые последствия – повреждение мозга и сердца плода.
- При инфекции;
- Гестозе;
- Диабете беременных;
- Врачебных манипуляциях;
- Во время родов;
- При отслойке плаценты;
- Внематочной беременности.
Из этого следует, что антирезус иммуноглобулин при первой беременности, которая протекает без осложнений может и не синтезироваться. После рождения малыша или прерывания беременности вероятность сенсибилизации растет.
В отношении женщины с отрицательным резусом необходимо свести к минимуму инвазивные процедуры, избегать абортов. При переливании крови тщательно проверять совместимость. Сейчас широко практикуется и профилактика сенсибилизации матери к эритроцитам плода.
Есть метод, позволяющий определить в крови уровень антирезусных иммуноглобулинов. Во время беременности данный анализ проводят каждый месяц до 32 недели, дважды в месяц до 36, а потом каждую неделю.
В случае когда до 28 недели антитела к эритроцитам малыша не определены или их титр не превышает показатели 1 к 4, то в это же время делают своеобразную прививку – укол антирезусного иммуноглобулина при беременности внутримышечно (Резонатив, ГиперРоу). Это средство представляет собой готовые антитела к эритроцитам.
Они будут находиться в организме около 3 месяцев, а затем элиминируются. В случае попадания крови плода в кровоток матери введенные иммуноглобулины разрушат ее, поэтому иммунный ответ не разовьется, и сенсибилизация не случится.
Повторный ввод происходит на протяжении 72 часов с момента рождения малыша. Такая мера позволит снизить риск резус-конфликтов при последующих беременностях. Но второй антирезус-укол необходим лишь в том случае, когда после рождения ребенка была подтверждена его резус-положительная кровь.
В этих же целях антирезусный иммуноглобулин применяется после абортов, состоявшихся после 8 недель с момента зачатия, а также при выкидышах, внематочной беременности или после преждевременных родов, при травмах брюшной полости и по окончании инвазивных процедур (например, кордацентез и амниоцентез).
Если на сроке 20 недель титр антирезусных иммуноглобулинов превышает показатель 1 к 16, то контролировать уровень антител необходимо каждые 2 недели. Одновременно врач назначает УЗИ, Доплер, КТГ, чтобы следить за состоянием ребенка в утробе.
Иногда в такой ситуации, при появлении признаков гемолиза, возникает необходимость внутриутробного переливания крови плоду, а также возникает вопрос о преждевременных родах. Сложившиеся обстоятельства строго запрещают вводить иммуноглобулин.
Лекарство вводится внутримышечно с помощью укола или внутривенно капельным путем (капельницей). В каждом отдельном случае врач см определяет необходимую дозировку, руководствуясь индивидуальной переносимостью женщины и состоянием ее иммунитета.
Последствия внутримышечного укола иммуноглобулина при беременности
Стоит отметить, что негативные реакции со стороны организма являются очень редкими. При введении препарата необходимо соблюдать дозировку и скорость введения, должны быть соблюдены и другие рекомендации.
Возможно появление незначительных эффектов на протяжении первого часа после введения препарата. Обычно это такие явления как: общее недомогание, головная боль, слабость, озноб. У некоторых женщин укол провоцирует повышение температуры.
Иногда возникают и более редкие побочные явления, например, одышка, тошнота, рвота, диарея, сухой кашель, повышенное слюноотделение, боли в желудке и грудной клетке, тахикардия, цианоз, сонливость, зуд и прилив крови к лицу, кожная сыпь и бронхоспазм, миалгия, боли спины, икота и потливость, ломота суставов и т.д.
Во время беременности иммуноглобулин широко применяют, но его действие на плод и будущую мать еще не до конца изучено. Именно поэтому рекомендуется использовать его только в тех случаях, когда риск от приема значительно ниже, нежели от опасности заболевания.
По материалам mjusli.ru
Антирезусный иммуноглобулин при беременности за и против
Антирезусный иммуноглобулин при беременности назначается в случае угрозы выкидыша плода. Во время беременности происходит снижение защитных сил организма с целью сохранения плода — иммунитет ослабевает. Однако бывают случаи, когда угроза отторжения (выкидыш) все же становится серьезной проблемой, требующей медицинского вмешательства. Такая ситуация возникает на фоне конфликта резус-фактора матери и плода. Рассмотрим подробно.
В случае несовместимости групп по резус-фактору (отрицательный и положительный) происходит разрушение красных кровяных частиц плода, приводящее к прерыванию беременности. При первой беременности проблем обычно не происходит, потому что кровь зародыша не смешивается с кровеносной системой материнского организма.
Однако при последующих беременностях материнский организм начинает воспринимать плод как чужеродный опасный элемент, и иммунная система совершает атаку. Иммунная система начинает выработку антител (иммуноглобулинов), которые уничтожают эритроциты зародыша.
В группу риска входят женщины:
- повторнородящие;
- сделавшие аборт;
- родившие мертвых детей;
- имевшие самопроизвольные выкидыши;
- имевшие внематочную беременность;
- перенесшие акушерские операции;
- перенесшие переливание крови.
Как проявляется конфликт резус-фактора? Основными симптомами считаются:
- желтушка новорожденного;
- анемия новорожденного/плода;
- водянка новорожденного/плода;
- тромбоцитопения новорожденного/плода
- смерть новорожденного/плода.
Важно! Введение препарата до родов производится в обязательном порядке. После родов лекарство вводят в случае рождения крохи с положительным резус-фактором.
Достижения современной медицины позволили найти защиту против конфликта резус-факторов. Введение иммуноглобулина изменило клиническую картину в лучшую сторону. При выявлении резус-конфликта женщине вводят препарат («Резонатив»), который предотвращает опасный случай отторжения плода иммунной системой матери. Схема введения препарата выглядит так:
- первая прививка/капельница — в возрасте плода 28-32 недели;
- вторая прививка — после родов (через 72 часа).
Прививка вводится и в следующих случаях:
- после выкидыша;
- после аборта;
- при внематочной беременности;
- при гинекологических операциях.
Прививка не представляет угрозу плоду, вводится внутримышечно или внутривенно. Дозировка подбирается в соответствии с состоянием беременной и наличием внутриматочного кровотечения.
После введения иммуноглобулина могут возникнуть последствия в виде:
- кратковременной гипертермии;
- головокружения и тошноты;
- аллергических проявлений;
- шок (в редких случаях).
Важно! Самолечение иммуноглобулином небезопасно!
Препарат антирезусного иммуноглобулина для капельницы представляет собой бесцветную (либо желтоватую) жидкость в ампулах. Активное вещество для прививки вырабатывается из крови доноров, успешно прошедших тест на наличие антител.
Препарат показан женщинам с отрицательным резусом, находящимся в группе риска после:
- родов ребенка с положительной группой крови;
- аборта от мужа с положительной группой.
Введение иммуноглобулина предотвращает выработку и развитие антител в материнском организме. В результате следующих родов у матери:
- не появятся антитела к крови ребенка;
- плод будет полноценно развиваться;
- не возникнет стрессовая ситуация боязни родов.
Женщинам с отрицательной группой необходимо соблюдать осторожность до и после родов:
- избегать инвазивных процедур;
- не делать искусственное прерывание беременности;
- проверять совместимость группы при переливании крови;
- провести сенсибилизацию к эритроцитам плода.
Женщинам с отрицательной группой необходимо до родов регулярно проверять наличие антирезусных иммуноглобулинов.
Важно! Антирезусная прививка широко практикуется в нашей стране, однако, действие вакцины на организм до конца не изучено. Вопрос «делать или нет?» остается без ответа. Каждая будущая мать должна решить его самостоятельно — за или против. Большое значение при выборе ответа имеет доверие к личному акушеру-гинекологу.
Как кормить новорожденного, если у матери отрицательный резус, а у мужа положительный? Прикладывание к груди допускается в следующих случаях:
- если ребенок — первенец;
- если матери был введен иммуноглобулин после первых родов.
В молоке матери антитела обнаруживаются примерно суток через трое после родов. Если антирезусный укол не был сделан женщине с отрицательной группой крови, то новорожденный с положительным резус-фактором может пострадать от кормления.
Отрицательная группа крови матери — не приговор для рождения детей от резус-положительного мужчины. Многие женщины смогли выносить и родить здоровых новорожденных, поэтому паниковать преждевременно не нужно. Подробно об отрицательном резус-факторе при беременности посмотрите видео:
По материалам privivkainfo.ru
Иммуноглобулин при беременности при отрицательном резусе
Беременность – не только радостное и долгожданное событие в жизни большинства семей, но и огромнейший стресс для материнского организма. У женщин в этом «интересном положении» отмечается ряд не самых благоприятных проявлений, одним из которых является существенное снижение природного иммунитета. При этом организм угнетает его целенаправленно – в состоянии «полной боевой готовности» плоду попросту не удалось бы прижиться.
Наряду с этим, снижение иммунитета чревато рядом разнообразных последствий, представляющих угрозу как для будущей мамы, так и для развивающегося внутри нее ребенка. Для устранения либо хотя бы максимального минимизирования разного рода негативных проявлений, беременным нередко назначается препарат иммуноглобулин, синтезируемый из человеческой плазмы и проходящий соответствующую последующую подготовку.
Рассматриваемое вещество оказывает иммуностимулирую щее и иммуномодулирующ ее воздействие на организм пациентки, что позволяет ей эффективнее бороться с вирусами и различными инфекциями, лучше противостоять первичному и вторичному иммунодефициту в случае его наличия и, что также очень важно, минимизировать возможные негативные последствия резус-конфликта.
Далее вам предлагается ознакомиться с наиболее важной информацией в отношении использования рассматриваемого препарата при беременности в целом и в случае отрицательного резуса крови у матери в частности.
Общие сведения об использовании иммуноглобулина во время беременности
Как отмечалось, препарат используется при обнаружении потребности укрепления материнского иммунитета в случае выявления существенных нарушений, справиться с которыми без рассматриваемого препарата не представляется возможным.
Важно! Воздействие иммуноглобулина на организм беременной женщины по сей день остается не до конца изученным. Ввиду этого препарат может применяться только при наличии на то острой необходимости и исключительно под врачебным контролем.
Чаще всего иммуноглобулин ставится беременной при обнаружении высокого риска самопроизвольног о выкидыша. Также его нередко используют для устранения разного рода прогрессирующих инфекций, лечение которых с помощью антибиотиков не является эффективным или же не представляется возможным.
Не менее популярным показанием к назначению рассматриваемого препарата является резус-конфликт, развивающийся в ситуациях, когда резусы крови мамы и плода отличаются.
По правилам препарат должен вводиться пациентке в стационаре. Возможность амбулаторного применения исключается. Дозировка подбирается врачом индивидуально с учетом особенностей состояния конкретной пациентки и ее беременности, целей использования и других значимых факторов.
Несмотря на отсутствие квалифицированны х медицинских исследований в отношении особенностей воздействия иммуноглобулина непосредственно на пациентку и развивающийся внутри нее плод, на практике установлено, что каких-либо патологий развития у детей на фоне приема их мамами иммуноглобулина не появлялось.
Побочные эффекты при использовании иммуноглобулина
Как и практически любой другой препарат, иммуноглобулин может провоцировать возникновение разного рода негативных реакций организма, наиболее часто проявляющихся нижеперечисленны ми симптомами:
- одышкой;
- общим состоянием слабости, быстрой утомляемостью, сонливостью;
- болезненными ощущениями в суставах;
- повышением температуры тела и кровяного давления;
- раздражениями и высыпаниями на слизистых оболочках и кожных покровах, зудом;
- нарушениями стула, рвотой;
- кашлем;
- болезненными ощущениями в области груди;
- тахикардией.
Особенности назначения препарата при резус-конфликте
Как отмечалось, иммуноглобулин хорошо себя зарекомендовал в случаях применения при возникновении резус-конфликтов , к примеру, когда у матери отрицательный резус-фактор, а у развивающегося внутри нее ребенка положительный. В таких обстоятельствах, при отсутствии своевременной реакции со стороны специалистов, организм женщины может идентифицировать плод в качестве чужеродного тела и начать «атаковать» его антителами-иммун оглобулинами.
При первой встрече организма женщины с чужеродными для него белками, он начинает выработку М-иммуноглобулин а, связывающегося с В-лимфоцитом. Последний, получив соответствующие сигналы, инициирует синтез иммуноглобулина класса G. Данное вещество представляет собой антитела, взаимодействующи е с антигенами (сторонними белками) при дальнейших контактах с ними.
В случае присутствия в организме антител к чужеродному белку, может запуститься процесс сенсибилизации, которая в случае с беременностью проявляется сенсибилизацией материнского организма к детским эритроцитам.
Наиболее часто использующимся методом классификации крови является ее подразделение на 4 группы и 2 резуса. В условиях несовместимости резус-факторов при беременности могут возникнуть очень серьезные проблемы. Так, если на поверхности кровяных эритроцитов присутствуют соответствующие белки, говорят о положительном резус-факторе, при отсутствии таких белков – об отрицательном. Если у мамы отрицательный резус, в то время как у плода он положительный, с большой долей вероятности возникнет сенсибилизация.
При таких обстоятельствах детская кровь, попавшая в материнский кровоток, спровоцирует выработку организмом последней антирезусных иммуноглобулинов . Под воздействием этих антител, проходящих сквозь плаценту, происходит разрушение детских эритроцитов, что может привести к возникновению анемии, желтухи, а иногда и более тяжелых побочных проявлений.
Наряду с этим, если беременность происходит без существенных осложнений, выработка антител может и не произойти. Ситуация усугубляется при наличии инфекций, диабета, гестоза, предшествующих абортов, отслойки плаценты и разного рода патологий беременности, к примеру, в случае ее внутриматочного развития.
Порядок применения иммуноглобулина определяется специалистом с учетом особенностей конкретной ситуации. К примеру, сначала для укрепления защитных сил организма может быть введен нормальный иммуноглобулин, а спустя 3 суток после родоразрешения поставлена капельница с анти-Д-иммуногло булином – эти моменты остаются на усмотрение врача.
По материалам moy-kroha.info
Особенности применения иммуноглобулина при беременности при отрицательном резус-факторе, риски и польза использования препаратов
Резус-конфликт (РК) – это состояние, которое возникает при беременности, если у женщины резус-отрицательная кровь (РОК), а у ее ребенка – резус-положительная (РПК). РОК и РПК указывает на присутствие или отсутствие резус-фактора в крови.
Р.-фактор – это специальное полипептидное соединение, располагающееся на эритроцитах. В латыни оно обозначается как Rh. При наличии данного полипептида кровь принято считать резус-положительной, а при отсутствии – резус-отрицательной. Rh-фактор наследуется (передается от родителей к детям через гены). Стоит отметить, что большинство людей резус-положительны.

При беременности часть крови может проникать в организм ребенка и наоборот, особенно во время родов. Если у женщины РОК, а у малыша РПК, это может привести к атаке материнского организма на его кровь.
Тело беременной женщины создает антитела (иммуноглобулины) против РПК ребенка. Эти полипептидные вещества почти не вырабатываются при первой беременности и не создают неудобств.
Это происходит потому, что ребенок рождается до того, как развиваются многие антитела. Однако они остаются в организме после образования. Поэтому резус-конфликт чаще вызывает проблемы во второй или более поздней беременности (при условии, что ребенок резус-положителен).
Rh-антитела матери преодолевают плаценту и атаковать красные кровяные клетки ребенка. Такая ситуация может вызвать анемию. Гемолитическая анемия – это патологическое состояние, при котором красные клетки разрушаются быстрее, чем организм их синтезирует. Эритроциты – это форменные элементы русла крови, транспортирующие двуокись углерода и кислород в теле человека.
Без достаточного количества красных телец малыш не сможет получать должное число кислорода. Это может создать серьезные проблемы. В ряде случаев данный тип анемии приводит к летальному исходу.
При оперативном и надлежащем пренатальном уходе и скрининге можно предотвратить последствия, связанные с резус-конфликтом. Скрининг-исследования позволяют врачу узнать на первых неделях беременности, есть ли риск появления данного состояния. При выявлении риска будет назначено соответствующее лечение с последовательной инструкцией.
Введение иммуноглобулина при беременности и отрицательном резусе у матери останавливает образование Rh-антител. Это лекарство помогает предотвратить последствия, связанные с резус-конфликтом. Иммуноглобулин во время беременности при отрицательном резусе требуется принимать регулярно.
Резус-отрицательная женщина, которая зачала ребенка с резус-положительным мужчиной, входит в группу риска. Фактор Rh передается по наследству. Если у матери РОК, а у отца РПК, то у ребенка 50% вероятность наличия Rh-фактора. Простые анализы могут выявить присутствие Rh-фактора в крови.
РК порой не вызывает признаков или симптомов у беременной женщины. А вот у ребенка состояние может способствовать развитию гемолитической желтухи.
В состав эритроцитов входит железосодержащий полипептид гемоглобин, который переносит О₂ и CО₂ в организме человека. Без достаточного количества этого белка ребенку не будет хватать кислорода. Анемия может вызывать легкие и тяжелые симптомы у новорожденных, такие как желтуха и скопление жидкости в организме.
Желтуха – желтоватый цвет кожи и глаз. Когда красные кровяные клетки разрушаются, они выделяют гемоглобин в кровь. Он разлагается до соединения, называемого билирубином. Это соединение придает коже и глазам желтоватый цвет. Высокая концентрация данного соединения может привести к повреждению тканей головного мозга.
Перечень симптомов несовместимости крови у будущей матери:
- Тошнота;
- Головокружение;
- Озноб;
- Дискомфорт в области живота.
Отечность становится результатом сердечной недостаточности. Без достаточного числа эритроцитов, несущих гемоглобин, сердце ребенка должно усердно работать, чтобы перемещать кровь через весь организм. Это состояние впоследствии вызывает сердечную недостаточность.

Сердечная недостаточность может вызвать скопление жидкости во многих частях тела. Когда это происходит у плода или новорожденного, такое состояние называется гипергидратацией. Тяжело протекающая анемия может быть смертельной для новорожденного.
Такое состояние диагностируется стандартным анализом крови. В некоторых случаях используются более продвинутые методы диагностики – УЗИ, например.
Акушер – это специалист, который занимается лечением беременных женщин. Он следит за протеканием беременности и малышом.
Неонатолог лечит новорожденных, страдающих ахолурической желтухой и связанными с несовместимостью крови проблемами.
Педиатр – врач, специализирующийся на лечении детей разного возраста.
Гематолог – доктор, который специализируется на терапии людей с заболеваниями и расстройствами крови.
Первое диагностическое обследование, которое назначит лечащий врач – биохимический анализ показателей крови. Если беременная мать резус-отрицательна, врач может назначить лейкограмму. Данное исследование показывает, присутствуют ли антитела на Rh в крови у матери. Однако, если отец резус-положителен, у ребенка есть 50% шанс получить от него Rh.
В результате возникает риск возникновения отторжения. Если отец ребенка имеет резус-положительный фактор, или если невозможно узнать его статус Rh, врач может сделать бесплатно анализ под названием амниоцентез.

При этом исследовании врач вводит полую иглу в матку. Он удаляет небольшое количество жидкости из амниона. Жидкость проверяется, чтобы узнать, является ли ребенок резус-положительным. Стоит отметить, что перед обследованием не рекомендуется принимать психотропные вещества (алкоголь, никотин или кофеин) и различные медикаменты.
Этот же анализ используется для измерения уровня билирубина у малыша. Это соединение накапливается из-за разрушения красных кровяных клеток. Чем выше его уровень, тем больше риск развития гемолитической анемии. Результаты этого теста могут подсказать, насколько серьезно анемическое состояние. Высокое количество антител предположительно говорит о тяжелом течении анемии.
Чтобы проверить малыша на наличие анемии, врач использует исследование под названием «УЗИ-допплерография» (УЗДГ). Данный анализ применяется, чтобы определить, как быстро кровь течет в сосудах плода.
Допплеровское ультразвуковое исследование использует звуковые волны сверхвысокой частотыдля измерения скорости движения крови. Чем быстрее кровоток, тем выше риск развития гемолитической анемии. Это связано с тем, что анемия заставляет сердечную мышцу качать больше крови.
Читайте также: Отрицательный резус фактор у женщины при беременности – последствия, которые может вызвать резус-конфликт
При отрицательном резусе и при беременности применяют иммуноглобулин. Лечение ребенка с гемолитической анемией планируется в зависимости от тяжести состояния. Цель лечения состоит в том, чтобы обеспечить здоровое развития малыша и снизить риск болезней при последующих беременностях.

Если отрицательный резус-фактор диагностируется во время беременности, женщина получит Rh иммуноглобулин на седьмом месяце и позже – в течение 72 часов после родов. Rh-иммуноглобулин содержит Rh-антитела, которые присоединяются к Rh-положительным клеткам крови. Когда это происходит, тело не реагирует на резус-позитивные клетки ребенка как на чужеродные. В результате организм не производит антител.
После того как сформированы Rh-антитела, лекарство больше не поможет. Вот почему женщина, у которой был резус-конфликт, должна лечиться данным препаратом с каждой беременностью. Иммуноглобулин при беременности при отрицательном резус-факторе вводится в мышцу руки или ягодицы. Побочные эффекты могут включать болезненность в месте инъекции и небольшую лихорадку. Лекарство допускается вводить и в вену.
Существует несколько вариантов лечения гемолитической анемии. В легких случаях терапия не требуется. Если оно все-таки необходимо, ребенку может быть назначено лекарство под названием эритропоэтин и добавки железа. Это стимулирует синтез красных клеток.
Если гемолитическая анемия тяжелая, ребенку могут переливать кровь через пуповину. Новорожденного, страдающему тяжелой анемией, лечат и переливанием крови. Процедура включает в себя медленное удаление крови новорожденного и замену его свежей кровью или плазмой донора.
Новорожденным также назначают специальные лекарственные средства, чтобы уменьшить количество билирубина. Снижение концентрации билирубина в крови важно, потому что высокий уровень этого соединения способен вызвать некроз клеток головного мозга. Высокое содержание билирубина часто встречается у детей с гемолитической анемией.
Несовместимость при беременности и при отрицательном резусе может быть предотвращена введением иммуноглобулина. Если антитела на Rh-фактор уже сформированы – лекарство не поможет. Поэтому женщина при отрицательном резусе должна делать уколы во время беременности на самых ранних сроках
Ранняя дородовая помощь тоже помогает предотвратить некоторые проблемы, связанные с несовместимостью. Например, врач может узнать, рано ли вы подвергаетесь риску развития данного расстройства.
При повышенном риске акушер-гинеколог осуществляет мониторинг пациентки на протяжении всего периода беременности. Проводятся дополнительные анализы на антитела после укола антирезусного иммуноглобулина. Если у женщины РОК, инъекции иммуноглобулина могут снизить риск развития несовместимости при будущих беременностях. Важно принимать лекарственные средства каждый раз при родах резус-позитивного ребенка или контакте с лицами, имеющими РПК.
Если у беременной резус-отрицательный результат, риск несовместимости выше, если она подверглась воздействию РПК крови до или во время беременности. Такое может произойти из-за следующих причин:
- Ранняя беременность. В данном случае контакт с РПК может возникнуть при травме брюшной полости или других тяжелых состояниях, сопровождающихся обильным кровотечением;
- Эктопическая беременность, выкидыш или аборт;
- Неправильное переливание крови или трансплантация стволовых клеток костного мозга;
- Инъекция иглой или другим предметом, содержащим РПК;
- Женщина также может подвергнуться воздействию РПК во время определенных тестов, таких как амниоцентез.
Совет! При несвоевременном лечении данного состояния могут возникать тяжелые осложнения в период беременности. Поэтому важно принимать препараты вовремя. В обязательном порядке нужно обратиться к лечащему врачу, чтобы выяснить риск развития данного состояния. При правильной терапии возможно нормальное течение беременности.

В определенных обстоятельствах беременным назначается иммуноглобулин антирабический из сыворотки крови человека (при укусах подозрительных животных). Данная прививка находится в списке ОКПД и используется для предотвращения развития бешенства. Поскольку показания жизненно важные, в данном случае возможными побочными эффектами пренебрегают.
Подобные инъекции женщинам, вынашивающим ребенка, делают только в условиях стационара. В зависимости от производителя варьируется качество вводимого иммуноглобулина. Нередко введение таких препаратов сказывается негативно на росте и развитии малыша. Однако отзывы о данных медикаментах, как правило, сильно разнятся. Поэтому необходимо обратиться за консультацией к врачу для правильного подбора лекарства.
По материалам lechiserdce.ru