Ни одна будущая роженица не застрахована от нарушений физиологических норм в процессе развития плода. Но на данный момент медицина уже умеет выявлять врожденные аномалии и внутриутробные патологии, возникающие у плода в процессе вынашивания. Для этих целей акушеры и гинекологи используют средства перинатальной диагностики. Во время третьего, планового скрининга, применяют ультразвуковой метод.
Биохимический скрининг обоснован только в ходе первого и второго триместра, и проводится на 13 и 16 акушерской неделе. С его помощью специалисты выявляют у ребенка генетически обусловленные патологии. А вот ультразвуковой скрининг проходят в каждой трети беременности.
В какие сроки женщина должна пройти процедуру третьего скрининга при беременности
Вышеприведенные временные рамки выбраны специалистами отнюдь не случайно, все они оговорены тем, что именно в это время процесс внутриутробного развития ребенка претерпевает серьезные изменения. К наступлению 11 недели плод проходит этап базового формирования систем и органов, и процесс вынашивания из эмбрионального переходит в фетальное состояние. Именно этот период и продлится до момента непосредственных родов.
УЗИ предназначено для своевременного выявления физиологического порока в процессе развития плода, и его действие основано на акустических особенностях ультразвуковой волны.
Если роженица не включена наблюдающим врачом в группы риска, то за всю беременность ей предстоит пройти всего три УЗИ процедуры. Конкретность сроков для проведения последнего, третьего скрининга мотивирована тем, что к 30 неделе параметры плода существенно возрастают. Увеличивается размер головы, а соответственно и мозг, легкие проходят стадию интенсивного развития, кожа становится плотной и под ней появляется жировая прослойка.
К этому моменту объемы околоплодной жидкости должны возрасти пропорционально увеличению плода, а сам ребенок занять правильную позу, то есть – головка должна быть внизу. Такое положение считается оптимальным с физиологической точки зрения.
Какие показатели важны при третьем скрининге у беременных
При проведении диагностики с использованием аппарата УЗИ, специалисты получают возможность:
- оценить общее состояние;
- зафиксировать степень правильности развития;
- наблюдать двигательную активность;
- зафиксировать положение плода в матке;
- увидеть, в каком состоянии находится плацента.
Целостность и развитость плаценты очень важна для нормальной беременности, поэтому на третьем УЗИ скрининге особое внимание уделяют выявлению нарушений в ее функциональности. Такие нарушения способны угрожать здоровью и жизни плода.
Кроме этого, во время УЗИ можно выявить непропорциональность основных физиологических показателей плода, а специальная формула поможет определить количество околоплодных вод, но сделать это можно только во время скрининга. Их объем может быть патологически повышен — это свидетельствует о наличии внутриутробной инфеции либо о развитии сахарного диабета I типа.
Какими должны быть показательные нормы при третьем скрининге
Чтобы оценить биометрические данные ребенка, полученные при помощи ультразвука, гинекологи разработали целый ряд специальных таблиц, в которые внесены все среднестатистические физиологические параметры плода в третьем триместре беременности.
Общепринятая норма для этого срока приведена в следующих цифрах (для 31 недели):
Если вовремя УЗИ было обнаружено, что размер живота, по отношению к грудине и голове, увеличен, и при этом явно прослеживается утолщение плаценты – то можно говорить о явных симптомах гемолитической болезни у новорожденного. Это патологическое состояние возникает в случае резус-конфликта крови женщины и будущего ребенка. при нем эритроциты крови разрушаются, причем этот процесс продолжается и после рождения малыша.
В некоторых случаях выявляют превышения нормы при измерении обхвата живота, что может свидетельствовать о признаках гипертрофированной печени или асците, выраженном в скоплении жидкости в пределах брюшины.
Немаловажным параметром считается и длина бедерной кости, которую замеряют во время третьего скрининга. Ориентируясь на этот параметр судят о длине всех конечностей, и, если показатель сильно занижен, предполагают карликовость. Эту патологию связывают с нарушением гипофизарной функции, и с недостатком гормонов, отвечающих за рост плода.
Общая статистика утверждает, что примерно 4% от всех рожениц в нашей стране, которые не посещали плановые скрининги, сталкиваются с выраженными пороками развития у своих детей. УЗИ, проведенное в третьем триместре, это превентивный метод выявления рисков и аномалий развития, поэтому делать эти процедуры жизненно необходимо. И не только в третьем триместре, но и в предыдущих двух.
Какие процедуры входят в скрининговый комплекс кроме УЗИ
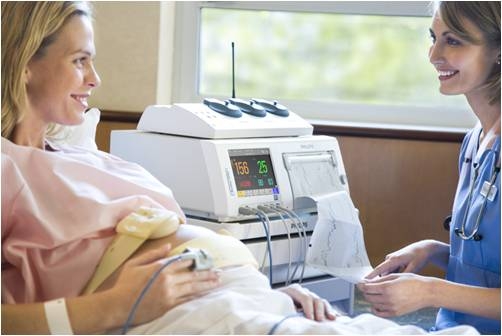
Скрининг — это не только УЗИ, а целый комплекс обследований, включающий в себя несколько диагностических манипуляций. Но этот комплекс назначается только тем роженицам, которые находятся в группе риска. При определенных показаниях ультразвуковую диагностику дополняют допплерографией и кардиотокографией.
Такой подход дает возможность объективно оценить состояние жизненно важных для малыша показателей: сердечнососудистой системы, мозга, вены Галена, а также сопоставить параметры черепа (размер глазниц, челюстей, носогубного треугольника)), увидеть и изучить позвоночный столб, органы брюшины, мочеполовую систему ребенка.
Женщина может быть направлена на дополнительное обследование в следующих ситуациях:
- шея ребенка обвита пуповиной;
- отмечается частое или замедленное сердцебиение;
- неправильное предлежание плода;
- подозрение на врожденные патологии в развитии сердца и сосудов;
- сниженная толщина плаценты;
- обнаружена только одна артерия в пуповине;
- выявлены нарушения в функциональности головного мозга;
- отставание в росте;
- предполагается мало или многоводие;
- беременная больна сахарным диабетом;
- есть резус-конфликт между плодом и матерью.
Внешне эта процедура напоминает стандартное ультразвуковое обследование и проводится в тех же кабинетах и при помощи той же аппаратуры. В ходе сеанса врач оценивает интенсивность кровотока в разных направлениях, определяет уровень проницаемости сосудов в матке, плаценте и у самого ребенка. Необходимо установления факта кислородного голодания, а также уровень усвояемости кислорода, и патологии развития центральной нервной системы.
Видео — что такое скрининг? Всем ли необходимо делать скрининг при беременности? Когда простой скрининг становится опасным, и что с этим делать?
Такое обследование могут проводить только в рамках третьего скрининга. Цель диагностической процедуры – выявить возможную гипоксию, путем установления ритмов сердцебиения у ребенка, находящегося в состоянии покоя, и при активном его шевелении. В основу метода легла ультразвуковая волна, но на экран монитора не транслируется изображение. Врач видит только данные о частоте или замедлении сердечной деятельности, и соответственно этим показаниям выбирает необходимые тесты.
Комплекс исследований помогает составить общее представление об уровне развития плода, оценить степень зрелости его легких. Согласно диагностическим результатам наблюдающий специалист может принять решение о госпитализации роженицы или досрочном родоразрешении.
Все процедуры должны проводиться в условиях аккредитованного медицинского учреждения. Третий скрининг при беременности – обыденная процедура, которая не доставляет дискомфорта не самой матери, ни ее будущему ребенку.
По материалам moy-kroha.info
Содержание:
Ультразвуковое исследование плода беременной женщины в третьем триместре, как и предыдущее два, проводиться с той целью, чтобы определить правильно развивается ребенок или нет, и соответствует ли его развитие физиологическим нормам, которые установлены. К счастью современная медицина надежно вооружена для этой цели ультразвуковым скринингом, а также биохимическим. Пользуясь такими обследованиями на разных стадиях беременности будущей мамы можно выяснить, нет ли каких либо патологий, нарушения в физиологическом развитии плода, возникших в ходе беременности.
На 11-13-й и на 16-18-й акушерских неделях беременности проводится биохимический скрининг. Цель этого обследование выявить генетически обусловленные пороки, которые могут развиться у плода. Что касается УЗИ, то беременные проходят его три раза: на 10-14-й неделях, на 20-й – 24-й неделях и 30-й-32-й.
Почему же биохимический, а также УЗИ-скрининги проводятся именно на таких сроках беременности? Потому что именно в этот период в утробе будущей матери происходят очень важные изменения в развитии плода. К 10-11-ой акушерской неделе гестации базовое формирование плода успешно движется к завершению и наступает следующий период развития ребеночка – фетальный, который продолжается до самого рождения малыша.
Исследование крови или же биохимический скрининг назначается беременной женщине тогда, когда есть неоспоримый риск рождения ребенка с такими страшными заболеваниями как:
- дефектом нервной трубки;
- синдромом Эдванса;
- синдромом Дауна.
В группу риска врачи относят:
- женщин, которые уже родили больных детей;
- тех женщин у кого не единожды были самопроизвольные выкидыши;
- беременных, у которых родственники болеют наследственными заболеваниями;
- женщины, которые первый раз забеременели после 35 лет.
Биохимический скрининг показывает уровень содержания в крови свободного эстриола, хорионического гонадотропина человека и альфа-фетопротеина. Данные этого исследования позволяет врачам с максимальной степенью достоверности определить риск появления у плода болезней, которые были указаны выше.
УЗИ-обследование, это часто используемое обследование во втором триместре вынашивания ребенка, когда с помощью ультразвука исследуется структурные пороки развития ребенка. Например, чтобы выявить угрозу синдрома Дауна проверяют толщину воротникового пространства плода.
Те беременные женщины, которые исключены из группы повышенного риска, всего три раза в течение всех девяти месяцев проходят УЗИ. Третий скрининг проводят на 30-й-32-й неделях. Происходит это в связи с тем, что к этому периоду увеличивается вес и рост плода, активно растет голова ребенка и увеличивается головной мозг, уплотняется покров кожи и образуется подкожная жировая ткань, легкие развиваются очень интенсивно. И еще, что очень важно, к этому периоду ребеночек занимает правильное положение в матке матери, головой в низ, а объём околоплодной жидкости увеличивается.
Результаты УЗИ-скрининга в третьем триместре, предоставляют возможность, оценит состояние развития плода, определить, правильна ли двигательная активность малыша и его положение в матке, сделать выводы, в каком состоянии находится плацента матери.
Проведение третьего УЗИ-обследования беременной женщины позволяет специалистам увидеть фетоплацентарную недостаточность, которая, несомненно, угрожает нормальному развитию ребенка. А также, эти исследование помогут врачу выявить отставание плода в массе тела по сравнению с длинной или же несоответствие размеров грудной клетки и живота средним нормам, что дает сигнал про задержку развития печени. Еще при прохождении третьего УЗИ-скринга определяется количество амниотической жидкости или же околоплодных вод по специальной формуле. Если околоплодных вод слишком много, это может свидетельствовать врачу о наличии у малютки такого страшного заболевания как сахарный диабет или давать сигнал о внутриутробное инфицирование.
Для оптимальной оценки биометрических данных новорожденного с помощью УЗИ-обследования медики разработали таблицы со среднестатистическими физиологическими и физическими данными плода на разных сроках прохождения беременности.
Вот такие нормы беременности при третьем скрининге:
- вес малыша: 1636 г (30-я неделя положения), 1779 г (31-я неделя), 1930 г (32-я неделя);
- рост плода: 39,9 см (30-я неделя положения), 41,1 см (31-я неделя), 42,3 см (32-я неделя);
- ширина головки плода по расстоянию между теменными буграми или же бипариетальный размер головки: 78 мм (30-я неделя положения), 80 мм (31-я неделя), 82 мм (32-я неделя);
- периметр черепа плода: 234 мм (30-я неделя положения), 240 мм (31-я неделя), 246 мм (32-я неделя);
- обхват животика плода: 89 мм (30-я неделя положения), 93 мм (31-я неделя), 97 мм (32-я неделя);
- диаметр грудной клетки ребенка: 79 мм (30-я неделя положения), 81 мм (31-я неделя), 83 мм (32-я неделя);
- длина бедренной кости плода: 59 мм (30-я неделя), 61 мм (31-я неделя), 63 мм (32-я неделя).
По увеличению живота плода в сравнении с его грудной клеткой и головой, а также при еще одном факторе — утолщением плаценты, врач приходит к выводу о признаках гемолитической болезни ребенка. Эта болезнь проявляется при резус-несовместимости крови плода и крови матери. Она выражается в том, что эритроциты ребенка в его крови, как до рождения, так и после его рождения разрушаются.
Еще одним показателем, который свидетельствует о проблеме, является показатель обхвата живота малыша. Для врачей этот показатель свидетельствует о наличии признака гипертрофии печени плода, или же скопления жидкости у ребенка в брюшной полости.
Длина бедренной кости ребенка, а точнее ее показатели соответствующие норме при третьем УЗИ-скрининге, предоставляют врачу возможность исключить предположение о развитии нанизма у ребенка. Нанизм – карликовый рост, аномалия, которая сопровождается дисфункцией гипофиза плода, а также дефицитом соматотропина, то есть гормона роста.
По материалам nedeli-beremennosti.com
Скринингом при беременности называют комплекс неинвазивных диагностических исследований, выполняемых не всем женщинам, а только по показаниям. Нужен он для того, чтобы выявить тех беременных, чей развивающийся плод может иметь опасные для жизни пороки развития.
Скрининг, основываясь на данных, полученных в результате УЗИ и некоторых анализов крови мамы, не ставит диагноз, а выявляет только степень риска развития патологий плода. Те женщины, кто по данным скрининга попал в группу высокого риска, проходят дальнейшее консультирование у генетика, и только он вправе что-либо рекомендовать и назначать дальнейшие обследования.

Вся правда о кесаревом сечении здесь.
Скрининг в переводе означает «просеивание»: из женщин группы риска (о ней мы поговорим ниже) по результатам теста выявляются те, чья беременность может закончиться рождением ребенка с грубыми пороками развития. После такого «просеивания» женщине могут назначить дополнительные тесты, чтобы подтвердить или опровергнуть такое подозрение.
Скрининг выполняется в определенные сроки беременности и состоит из:
- УЗИ, особенность которого состоит в том, что оно выполняется на аппарате экспертного класса не любым врачом, а профессионалом в области выявления мельчайших пороков развития;
- Нескольких анализов на гормоны. Определяется их уровень в крови матери только в определенные сроки. При первом скрининге стандартно определяются два гормона, но если женщине понадобился второй скрининг, то здесь решает врач, ей нужно определить 2, 3 или 4 гормона.
Если выполнение трехкратного УЗИ в течение беременности вошло в стандарт обязательных исследований этого периода, то скрининг назначается далеко не всем, а беременным из группы риска. К ним относят:
- тех, чья беременность пришлась на возраст 35 лет и старше;
- когда было 2 или больше выкидыша на ранних сроках до этой беременности;
- беременная перенесла вирусное или инфекционное заболевание на начальных сроках;
- если у женщины уже рождался ребенок с пороками развития;
- если беременная, или ее муж, или их ближайшие родственники имеют пороки развития или наследственные патологии;
- если беременной пришлось лечиться медикаментозными препаратами;
- за 6 месяцев или меньше до беременности на женщину или ее мужа воздействовало ионизирующее излучение;
- мать и отец – близкие родственники;
- было мертворождение или замершая беременность;
- есть желание родителей проверить плод на предмет грубых пороков развития.
Бывают случаи, когда женщина прошла первое стандартное УЗИ, по которому врач заподозрил наличие какой-то аномалии. Тогда, если по срокам скрининг еще возможен, женщину дают направление на его прохождение.
Исследование проводят или в женской, или в медико-генетических консультациях, или в специализированных центрах, где стоит аппарат экспертный УЗИ и имеется или лаборатория, или находится лаборант, осуществляющий забор крови. Женщине нужно в один день пройти и УЗИ, и сдать анализы из вены.
Первым сдается анализ крови из вены, который обычно является платным. Он сдается натощак, перед ним в течение одного дня нужно соблюдать диету, исключив:
- цитрусовые;
- шоколад и какао;
- морепродукты;
- жирные и жареные блюда.
Далее выполняется ультразвуковая диагностика. УЗИ при первом и третьем скринингах может быть выполнено как трансвагинальным способом, когда датчик вводится во влагалище, так и через кожу живота. Во втором триместре скрининговое УЗИ проводится только через живот.
Проводится эта диагностика в сроки с 10 по 13 неделю и 6 дней. Позже или раньше обследование неинформативно. Состоит данное исследование из УЗИ и биохимического скрининга (анализов крови).
УЗИ способно выявить:
- синдром Дауна;
- тройной набор хромосом (в норме он двойной) – триплоидию;
- синдром Патау;
- пуповинную грыжу;
- синдромы Смита, де Ланге, Эдвардса.
С ее помощью врач оценивает:
- фетометрические данные:
- длину тела или копчико-теменной размер;
- окружность головы;
- расстояние от затылка до лба;
- расстояние между двумя костями темени;
- длины бедренных, плечевых, костей голени и предплечья;
- симметричность полушарий мозга;
- размеры живота;
- размеры сердца и правильность отхождения от него сосудов;
- частоту сердцебиений;
- особые показатели: размеры носовой кости и толщину воротникового пространства. Это – маркеры хромосомных патологий, изменение их размеров косвенно указывает на такие аномалии.
В области воротникового пространства может скапливаться жидкость, и если ее там больше, чем нужно, это может говорить о патологии. В частности, о синдроме Дауна. Это как отеки на ногах, присутствие которых указывает на сердечную патологию.
Это также указывает на вероятность хромосомных пороков, в частности, синдрома Дауна. В последнем случае этот показатель меньше нормы:
- на 10-11 неделе размеры не оцениваются, но сама кость должна быть;
- 12-13 неделя: носовая кость – не менее 3 мм.
В этот период он состоит из двух гормонов, нормы которых зависят от срока беременности, количества развивающихся плодов и некоторых индивидуальных показателей самой женщины.
Этот гормон вырабатывается плацентой, его разное количество на каждой неделе беременности. Именно его повышение отображается на домашнем тесте на беременность в виде второй полоски.
Повышение ХГЧ в случае одного плода указывает на вероятность развития болезни Дауна, тогда как его снижение – на синдром Эдвардса.
Так зашифровывается плазматический белок (протеин), ассоциированный с беременностью. Чем срок больше, тем больше его концентрация. Его низкий уровень может говорить о патологии, но оценивается этот показатель в комплексе с ХГЧ и результатами УЗИ.
Данное исследование проводится по тем же показаниям, как и первый скрининг. В некоторых случаях, если показатели предыдущего исследования лежат в пределах нормы и женщина не хочет тестироваться второй раз, его можно избежать. В других же ситуациях его необходимо пройти беременным, которые в первом триместре ограничились обычным УЗИ. Это такие показания:
- на УЗИ была обнаружена патология развития в сроки позже 13 недели;
- инфекционное заболевание развилось в сроке 14-20 недель;
- позже 14 недели у беременной обнаружили опухоль.
Во время второго скрининга врач оценивает:
- длину тела;
- окружности головы, живота, грудной клетки;
- длины костей;
- измеряет носогубный треугольник;
- оценивает симметричность развития лицевых структур;
- структуры черепа и позвоночника;
- внутренние органы;
- материнские органы.
Второй скрининг предлагает оценивать три («тройной тест») или четыре («четверной тест») гормона. Это: хорионический гонадотропин, неконъюгированная форма эстриола, альфа-фетопротеин и ингибин A.
Его норма в этом сроке – 10-35 тысяч мЕд/мл. Производят оценку не только его уровня, но и соотношения его с концентрациями других определяемых гормонов – альфа-фетопротеина и эстриола. Так, при синдроме Эдвардса ХГЧ низкий, а фетопротеин – низкий; если неправильно развивается нервная система, то картина будет такой: ХГЧ – норма, а фетопротеин – повышен.
Этот гормон вырабатывается в основном в печени плода и является протектором ребенка от иммунной системы матери, которая может его распознать его как инородное тело. Снижение концентрации этого гормона наблюдается при синдромах Дауна, Эдвардса, при гибели плода. Если же АФП повышен, это может говорить о дефектах развития нервной трубки, некоторых патологиях ЖКТ. Оценивается гормон вместе с остальными показателями.
Этот гормон вырабатывается вначале плацентой, затем – печенью плода с участием его надпочечников. Он нужен, чтобы подготовить матку и молочные железы к рождению и кормлению малыша, поэтому растет со сроком беременности.
Повышается эстриол обычно при многоплодной беременности, крупном плоде. При хромосомных патологиях отмечается снижение концентрации этого гормона.
Это вещество, которое нужно для подавления созревания новых яйцеклеток в период внутриутробного роста ребенка. Он уменьшается со сроком беременности. О патологии Дауна свидетельствует повышение этого гормона.
Проводится это исследование на 32-36 неделе, необходимо уже не столько для выявления пороков развития (грубые пороки уже должны быть диагностированы ранее), сколько для оценки окончательного состояния ребенка и материнских органов. Здесь уже основное внимание уделяется не биохимическим тестам, но данным значительно расширенной инструментальной диагностики.
В третьем триместре определяются такие гормоны:
Эта часть скрининга проводится в случае, если результаты второго скрининга были неудовлетворительными, но инвазивная диагностика не проводилась
Она состоит из УЗИ, допплерографии и кардиотокографии, причем последние два не проводятся в один день с УЗИ и сдачей анализов.
Специалисты-эксперты в области пренатальной диагностики оценивают:
- правильность строения структур головного и спинного мозга;
- сердечно-сосудистую систему;
- правильность строения лица;
- органы пищеварительной и мочеполовой системы;
- плаценту;
- амниотические воды;
- материнские репродуктивные органы.
Это разновидность УЗИ, которое применяется для осмотра только лишь сосудов плода, матки, плаценты. По состоянию кровотока можно косвенно судить, как хорошо идет доставка кислорода к плоду, как он его использует, какое строение имеют сосуды.
Это исследование тоже основывается на ультразвуке, только при этом не происходит никакой визуализации. Он фиксирует частоту сердцебиений плода, изменение ее при различных тестах. Так можно оценить, не развилось ли у ребенка кислородное голодание.
Диагностика безболезненна. Датчик размещают на животе беременной и фиксируют там, где прибор лучше всего «слышит» сердцебиение плода.
Результаты гормонального скрининга указываются не в молях, килограммах или единицах, а в странных показателях – MоM. Что это означает?
MоM – это показатель, который является статистическим. Для его определения вычисляют норму определенного гормона в определенном сроке у женщин такого же возраста и веса, как и данная беременная. Нужен не сам интервал нормы, а средний ее показатель. Чтобы получить уровень в MоM’ах, делят показатель в милимолях или других единицах, полученный у данной беременной, на вот эту среднюю нормативную цифру.
Нормой считают MоM от 0,5 до 2,5 (если развивается несколько плодов, то MоM увеличивается до 3,5). В бланке исследования так и пишут «ХГЧ 1,5 MоM» или «эстриол 2 MоM». Ниже 0,5 и более 2,5 – плохо.
По соотношению гормонов судят о том, высокий (плохо) или низкий (хорошо) риск того, что у плода имеется какая-либо хромосомная аномалия.
Риск по какой-то определенной патологии считается высоким, если степень риска оценивается как 1:250 -1:380. Если цифра после знака дроби больше, то это хорошо, но если риск оценивают как 1:100 – это очень высокая вероятность того, что у ребенка все-таки развилась хромосомная аномалия.
Читается дробь следующим образом: цифра после знака означает, 1 из скольки плодов имеет шанс развития болезни. Например, если написано «Риск Дауна 1:1000», это говорит о том, что только в 1 случае из тысячи может развиться данный синдром.
На результат влияют:
- процент жировой ткани беременной: чем он меньше, тем уровни гормонов ниже;
- ЭКО по-разному влияет на уровни разных гормонов;
- многоплодная беременность;
- амниоцентез;
- сохранение беременности препаратами прогестерона;
- сахарный диабет матери.
Если риск высокий, женщину должен проконсультировать врач-генетик. Он может предположить, нужно просто пересдать анализы и УЗИ в другой лаборатории, или нужно проводить такие опасные исследования, как амниоцентез или кордоцентез. Только по этим данным можно поставить окончательный диагноз синдрома Дауна, трисомии и других грубых патологий.
Нельзя однозначно ответить на этот вопрос. С одной стороны, лучше диагностировать грубые аномалии еще на ранних сроках, после чего есть возможность прервать беременность, чем терять ребенка уже после рождения. С другой стороны, такая диагностика еще недостаточно информативна
- Пренатальный скрининг – это возможность определить риск того, что у вас может родиться тяжело больной ребенок;
- Состоит исследование из УЗИ и анализов крови на гормоны, которые сдаются в один день;
- Перед сдачей крови нужна подготовка;
- Трактует результаты врач-генетик, которому нужно обязательно сообщить о принимаемых препаратах и хронических заболеваниях;
- Высокий риск – это опасно, тогда как низкий – хорошо;
- Чем больше цифра после дроби в анализе, тем лучше результат;
- Идея скрининга – узнать о грубых аномалиях развития плода – правильная, но сейчас еще недостаточно хорошее качество ее реализации;
- Решение принимает беременная, но тесное сотрудничество с врачом-генетиком, которому она доверяет – залог успеха.
По материалам woomy.ru
Возможности современной медицины позволяют будущей маме как можно больше узнать о течение беременности, исключить возможные отклонения в ее протекании, определить риск того, что что-то в развитии малыша пойдет не так. Сегодня беременные имеют возможность при желании, а порой и по необходимости, пройти самые разнообразные обследования и сдать всяческие анализы, которые позволяют с той или иной степенью вероятности установить отсутствие угрозы для нормального и природного формирования плода. Одним из комплексных методов обследования беременной является так называемый пренатальный скрининг.
Скрининговое исследование на просторах СНГ проводится относительно недавно, но в силу богатой информативности активно применяется в практике ведения беременных. Скрининг дает возможность определить группы риска осложнений при беременности, а также позволяет выявить группы риска развития врожденных патологий у плода. Первое скрининговое исследование проводится в первом триместре, а второй скрининг при беременности, соответственно, – во втором триместре.
Самым «удачным» временем для проведения первого скрининга специалисты считают срок 12-13 недель, хотя данное исследование может быть проведено в период с 11 по 14 недели беременности. Временные рамки для второго скрининга при беременности лежат с 16 по 20 неделю, хотя наиболее оптимальными для его проведения и наиболее информативными врачи называют 16-17 недели беременности.
Целью проведения второго скрининга является определение среди беременных женщин группы риска, когда вероятность развития у плода хромосомных аномалий оказывается достаточно высокой.
Скрининг может быть ультразвуковым (выявляет возможные аномалии плода с помощью УЗИ); биохимическим (исследование маркеров крови); и комбинированным – состоит из ультразвукового и биохимического обследования. Как правило, ультразвуковое обследование проводится в рамках скринингового исследования в конце второго триместра беременности, а собственно второй скрининг при беременности заключается в анализе крови на различные показатели. В учет берутся и результаты УЗИ, проведенного накануне скрининга второго триместра беременности.
Алгоритм действий при проведении скрининга выглядит так: беременная после сдачи крови и УЗИ заполняет анкету, где указывает личные данные, по которым будут рассчитываться срок беременности и риски развития пороков. Анализы выполняются, учитывая срок беременности, после чего полученную информацию для расчета рисков обрабатывает компьютерная программа. И все же, даже полученные результаты не могут считаться окончательным диагнозом, после которого можно стопроцентно говорить про присутствие рисков, если они были установлены. Для более подробной и точной информации врач должен направить беременную на дополнительные анализы и на консультацию к врачу-генетику.
Если говорить конкретно про второй скрининг при беременности, то он представляет собой биохимическое исследование крови матери по специальным тестам. Так называемый «тройной тест» – это анализ уровня в крови таких веществ, как хорионический гонадотропин человека (ХГЧ), альфа-фетопротеин (АФП), свободный эстриол. Если второй скрининг при беременности предусматривает также анализ крови на ингибин А, в таком случае тест уже называется «четверным». Исследование концентрации в крови беременной этих специфических гормонов и белков позволяет с определенной долей вероятности говорить про риск формирования у плода таких пороков развития, как синдром Дауна (трисомия 21), синдром Эдвардса (трисомия 18), дефекты нервной трубки (незаращение спинномозгового канала и анэнцефалия).
Результаты скрининга второго триместра беременности могут косвенно быть признаком некоторых аномальных состояний для развития плода и осложнений беременности. К примеру, повышенный уровень ХГЧ может свидетельствовать о хромосомных патологиях, о риске развития гестоза или о наличии у матери сахарного диабета, о многоплодной беременности. Пониженный ХГЧ, в свою очередь, может быть признаком нарушений развития плаценты. Повышение или понижение АФП, а с ним и ингибина А в сыворотке крови матери, свидетельствует о нарушениях нормального развития плода и возможных врожденных патологиях – дефектах открытой нервной трубки, вероятности трисомии 21 или трисомии 18. Резкое повышение альфа-фетопротеина может также привести к гибели плода. Изменения уровня свободного эстриола – женского стероидного гормона – может быть сигналом нарушений функций фетоплацентарной системы, недостаточное его количество указывает на возможные нарушения развития плода.
Даже если результаты второго скрининга при беременности характеризуются как неблагоприятные, отчаиваться и сразу бить тревогу не следует. Они лишь свидетельствуют о возможном риске аномалий, но окончательным диагнозом ни в коей мере не являются. В случае если хоть один показатель скрининга не соответствует норме, важно пройти дополнительное комплексное исследование. Кроме того, на показатели скринингового обследования могут влиять некоторые факторы, изменяющие результаты обследования. Это: экстракорпоральное оплодотворение, вес беременной, сахарный диабет и любые другие заболевания матери, вредные привычки, к примеру, курение при беременности. При многоплодной беременности проводить биохимический анализ крови в рамках скрининга и вовсе не целесообразно: показатели в этом случае завышены, и точность риска рассчитать крайне сложно.
По материалам beremennost.net