Скрининг второго триместра: когда делают, расшифровка результатов, показатели нормы и отклонений
Во II триместре по необходимости назначается второй скрининг при беременности, который должен подтвердить либо опровергнуть данные, полученные в ходе первого комплексного обследования. Изменения результатов тщательно изучаются, сравниваются с нормативными показателями, делаются соответствующие выводы.
На их основании родители получают информацию о внутриутробном состоянии ребёнка. Если она положительная, остаётся только ждать его благополучного появления на свет. Если отрицательная, необходимо предпринимать соответствующие меры — лечение или искусственно вызванные преждевременные роды. В любом случае второй скрининг — ответственная процедура, к которой нужно быть готовыми морально и физически.
Те, кто уже прошёл первое комплексное обследование, прекрасно знают и понимают, зачем делают второй скрининг при беременности. Цели этой процедуры:
- выявить те пороки, которые невозможно было определить после первого скрининга;
- подтвердить или опровергнуть диагнозы, предварительно поставленные в I триместре;
- установить уровень риска патологий;
- обнаружить физиологические отклонения в формировании систем организма ребёнка.
Несмотря на то, что первый скрининг, согласно статистике, даёт более точные результаты, они не могут служить основанием для постановки достоверного диагноза. Для этого нужно отслеживать беременность в течение определённого срока. Второе комплексное обследование плода и плаценты позволяет видеть динамику развития и делать более конкретные выводы. Оно назначается далеко не всем женщинам, а лишь тем, кто попадает в группу риска.
Показаниями для проведения второго скрининга являются факторы, из-за которых женщины оказываются в группе риска развития патологий беременности. К ним относятся:
- возраст родителей более 35 лет;
- плохая наследственность;
- вирусные заболевания, которыми переболела женщина в I триместре;
- случаи замирания плода, выкидышей, прерываний беременности, мертворождения в прошлом;
- брак между близкими родственниками;
- наркомания;
- приём лекарств, запрещённых при беременности;
- генетические отклонения у первых детей в семье;
- алкоголизм;
- тяжёлые условия труда.
Если беременность протекает без осложнений, второй скрининг не проводится. Однако, если женщина сама изъявит желание его пройти, чтобы избавиться от ненужных переживаний по поводу здоровья своего малыша, врачи ей не откажут. Данная процедура предполагает те же самые исследования, которые проводились в рамках первого скрининга.
На втором скрининге придётся снова пройти УЗИ и сдать анализ на биохимию крови. Осталось выяснить, что смотрят врачи на этот раз, и какие показатели приходится обрабатывать лаборантам и компьютерным программам.
Ко второму триместру, когда проводится очередной скрининг, ребёнок заметно изменяет свой физический облик в утробе. Многие его показатели растут, их отслеживают врачи в ходе ультразвукового исследования. Особое внимание обращается на следующие параметры:
- структура лица: размер носовой кости, присутствие расщелин рта, носа, ушей, глаз, развитие глазных яблок;
- размеры плода (фетометрия);
- степень зрелости легких;
- строение внутренних органов: сердца, мозга, кишечника, позвоночника, желудка, лёгких, мочевого пузыря, почек;
- количество пальцев на конечностях;
- толщина, степень зрелости плаценты;
- состояние матки и её придатков;
- количество амниотических вод.
На УЗИ второго скрининга уже более точно определяется пол ребёнка, так как первичные половые признаки уже видны невооружённым глазом. Полученные в ходе исследования результаты подкрепляются данными биохимического анализа крови.
Многих интересует, берут ли кровь на втором скрининге, потому что все, кто проходит данную процедуру, говорят разное. Если УЗИ указало на наличие патологии плода, без этого анализа данное обследование не будет полным. Если же результаты ультразвукового исследования удовлетворительные, анализ крови не обязателен. В отличие от показателей первого триместра, здесь оценивают несколько иные параметры:
- содержание хорионического гонадотропина человека (сокращённо — ХГЧ);
- уровень свободного эстриола;
- показатели альфа-фетопротеина (научная аббревиатура — АФП;
- содержание ингибина А.
УЗИ и анализ крови, проведённые в ходе второго скрининга, покажут динамику развития тех генетических отклонений, подозрение на которые возникло в I триместре беременности. Главное — уложиться в сроки проведения этих важных исследований.
Очень важно не упустить момент, когда делают второй скрининг — во сколько недель будет самый оптимальный срок для получения максимально точных результатов. Врачи называют следующие временные рамки:
- не ранее 16-ой недели;
- не позднее 20-ой;
- самый удачный срок — вся 17-ая неделя: это позволит пройти дополнительные обследования у генетика при выявлении отклонений.
Так что сроки второго скрининга выпадают на II триместр — почти половину беременности. Именно в этот временной отрезок состояние плаценты и плода можно оценить максимально точно. Но как приготовиться к этому ответственному событию?
Если первый скрининг показал не очень хорошие результаты, подготовка ко второму окажется достаточно сложной именно в моральном плане. Как успокоить себя и не думать о плохом, если предыдущие исследования оказались не самыми радужными? Займитесь своим душевным равновесием и в то же время не забудьте подготовить тело к прохождению УЗИ и сдаче крови. Несколько полезных советов помогут вам это сделать.
- Мочевой пузырь не обязательно должен быть полным, как на первом скрининге. Большой объём околоплодных вод позволяет качественно провести процедуру УЗИ.
- И даже наполняемость кишечника тоже не играет особой роли. Во втором триместре данный орган теснится увеличенной маткой и не мешает проведению ультразвукового исследования.
- И всё-таки за сутки до УЗИ второго скрининга нужно отказаться от аллергенных продуктов: шоколада, цитрусовых, какао, морепродуктов, жареных и жирных блюд.
- В день сдачи анализа крови нельзя ничего есть — это может исказить результаты анализов.
- Нельзя допускать плохих мыслей: нужно взять себя в руки и настроить себя позитивно.
Подготовиться ко второму скринингу несложно, потому что есть уже опыт после первого. А значит — и организовать себя будет в информационном плане проще. И хотя исследования несколько отличаются от предыдущих, схема их проведения будет примерно одинаковой.
УЗИ и анализ крови второго скрининга проводятся в одной лаборатории, желательно — в один и тот же день, но это не всегда возможно. Оба исследования не доставляют неприятных ощущений, разве что добрая половина представительниц прекрасного пола боится сдавать кровь из вены. Но для преодоления этого страха есть свои методики.
- УЗИ проводится трансабдоминально: датчик соприкасается с животом, на который предварительно наносится специальный гель, проводящий волны.
- По картинке, которая выводится на монитор, компьютер делает соответствующие замеры, врач визуально оценивает состояние плода.
- Если УЗИ-маркеры генетических отклонений у плода отсутствуют, врач может не отправлять женщину на биохимию крови. Если же они присутствуют, анализ проводится по классической схеме — кровь берётся натощак из вены. Объём забора — от 3 до 5 мл.
Вот так на втором скрининге сдают кровь и проходят УЗИ. Никаких сюрпризов не предвидится, эти процедуры знакомы на данном этапе беременности всем после первого комплексного обследования. После получения результатов их сравнивают с показателями нормы и производят соответствующие расчёты (степень риска, МоМ) для более точной постановки диагноза.
Чтобы расшифровать результаты исследований II триместра, нужно знать нормы второго скрининга, чтобы сравнить с ними полученные данные. Отклонения позволят сделать выводы о состоянии плода и плаценты, угрожает что-то течению беременности или всё в порядке и не стоит ни о чём беспокоиться.
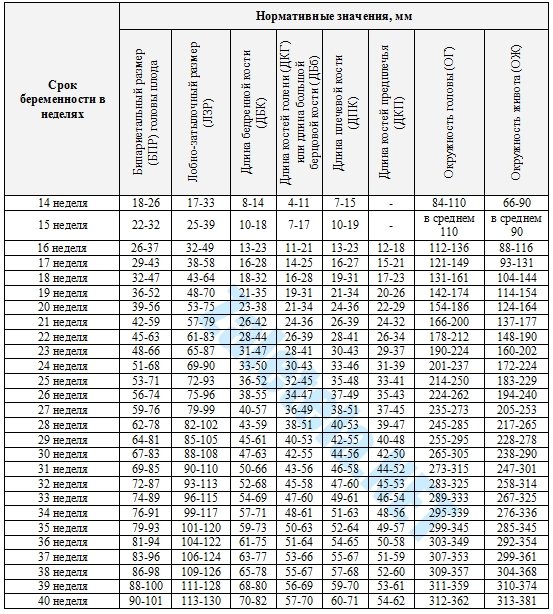
Основные нормы УЗИ в рамках второго скрининга можно представить в виде следующих таблиц.
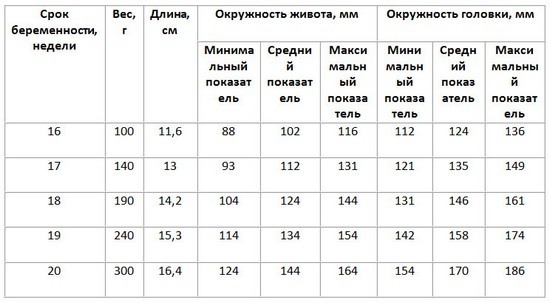
Рост, вес, окружности живота и головки
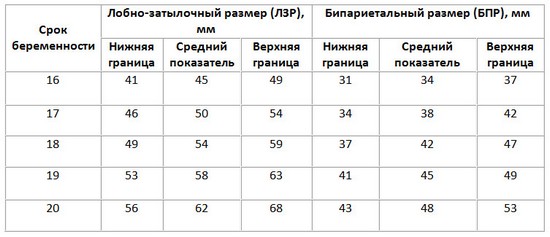
БПР и ЛЗР
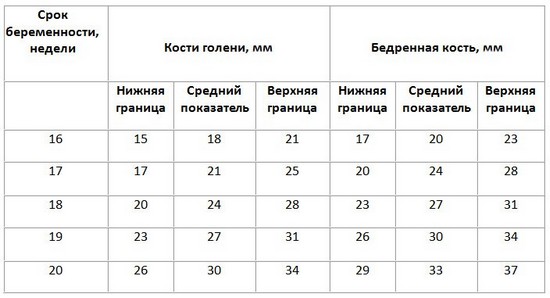
Длина костей голени и бедренной кости плода
Длина плечевой кости и костей предплечий плода
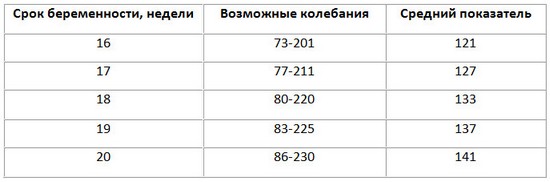
Индекс амниотической жидкости
Нормы УЗИ для второго скрининга определяются по тем же показателям, что и в первом. Тогда как в анализе крови будет гораздо больше новых параметров.
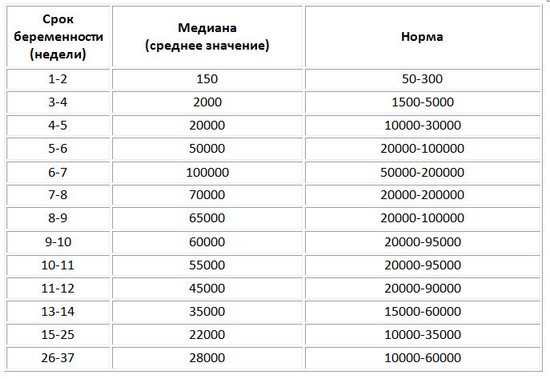
Биохимия крови для второго скрининга показывает не только уровень ХГЧ, но выявляет и другие показатели, важные для II триместра беременности. Обычно их 3, поэтому тест получил название «тройной». Если добавляется дополнительный анализ на ингибин А, он будет называться четверным.
ХГЧ
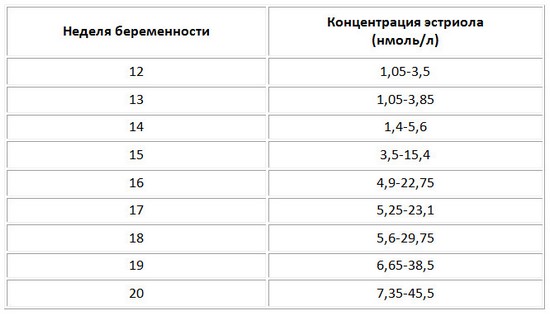
Эстриол (Е3)
Альфа-фетопротеин (АФП)
Без этих параметров крови расшифровка второго скрининга невозможна. Они способны указать на наличие генных патологий у плода. Степень их риска рассчитывается исходя из коэффициента МоМ.
Уровень отклонений с учётом таких факторов, как возраст, вес и перенесённые женщиной болезни, закладывается в определённый коэффициент. Для II триместра беременности нормы МоМ представлены в следующих цифрах:
- нижняя граница 0,5;
- верхняя — 2,5;
- оптимальный показатель — 1.
На основе МоМ производится расчёт риска развития отклонений у ещё не родившегося ребёнка. Если он составляет 1 к 380, это считается нормой. Но как только вторая цифра пошла на убыль, это говорит о том, что шанс родить здорового и полноценного ребёнка столь же низок.
Как же узнать из полученных справок после второго скрининга, насколько нормально развивается беременность? Всё зависит от степени отклонений.
О чём может рассказать расшифровка результатов второго скрининга? Если цифры не соответствуют нормам, каждое из таких отклонений беременности будет свидетельствовать об определённом генетическом заболевании плода.
- все показатели крови низкие.
Дефект нервной трубки:
- нормальный ХГЧ.
- высокие Е3 и АФП.
Не всегда плохой второй скрининг гарантирует постановку 100%-но точного диагноза. Бывали случаи, когда после него рождались вполне здоровые дети. Ошибается даже медицина. Но рассчитывать на то, что это именно ваш случай, не стоит. В данном вопросе лучше ориентироваться на мнение и рекомендации наблюдающего беременность гинеколога. Именно он как профессионал может учесть возможность ложного результата, который определяется множеством различных факторов.
Хоть и редко, но такое случается: скрининг второго триместра выдаёт ложные результаты. Такое возможно, если течение беременности характеризуется следующими особенностями:
- многоплодная беременность;
- неправильно выставленный срок;
- ЭКО;
- лишний вес завышает показатели, недостаточный — занижает их;
- сахарный диабет.
Перед проведением второго скрининга гинеколог обязательно должен выявить с помощью анкетирования и предварительного обследования эти факторы и учесть при выведении результатов. Именно от этого будут зависеть дальнейшие действия по сохранению или прерыванию беременности.
Так как второй скрининг при беременности проводится уже на её середине, абортирование в случае выявления тяжёлых генетических отклонений невозможно. Какие же действия может посоветовать врач в таком случае?
- Консультация гинеколога по поводу полученных данных, если риск развития отклонений составляет 1:250 или 1:360.
- Проведение инвазивных методик диагностики при риске патологий 1:100.
- При подтверждении диагноза, который не поддаётся терапевтической корректировке, рекомендуется искусственное вызывание родов и извлечение плода.
- Если патология обратима, назначается лечение.
Второй скрининг достаточно часто заканчивается принудительно вызванными родами, и супружеская пара должна быть к этому морально готовой. Так как от этих процедур зависит многое, молодым родителям нужно знать о них максимум информации, которая поможет разобраться в непонятных вопросах и развеять сомнения.
Перед процедурами второго скрининга у пары всегда возникает множество вопросов о том, как к ним правильно подготовиться и как именно они проходят. Врач не всегда успевает провести подробную просветительскую работу по этому поводу, поэтому ответы зачастую приходится искать самим. Облегчить эту задачу поможет специальный блок.
На каком сроке делают второй скрининг?
С 16-ой по 20-ую недели.
Нужно ли сдавать кровь на втором скрининге?
Если УЗИ показало отклонения, то нужно. Если подозрений на генетические нарушения нет, врач может не назначать анализ на биохимию крови.
Что входит во второй скрининг при беременности?
УЗИ и биохимический анализ крови, взятый из вены.
Что выявляют на втором скрининге?
Генетические нарушения в развитии плода и плаценты.
Обязательно ли делать второй скрининг?
При первом плохом скрининге — обязательно.
Как должен поменяться ХГЧ на втором скрининге?
По сравнению с результатами первого скрининга его показатели временно понижаются.
Можно ли есть перед вторым скринингом?
За 4 часа до второго скрининга есть нельзя, так как это может исказить результаты исследований.
В ряде случаев сомнения о том, есть ли у плода отклонения в развитии, может развеять или подтвердить только второй скрининг. Если результаты первого показали слишком высокий риск возникновения генных мутаций, но беременность не была прервана, комплексное исследование нужно пройти обязательно. Это позволяет не только трезво оценить ситуацию, но ещё и принять взвешенное решение о том, рожать больного малыша или нет. Вопрос тяжёлый, но не обращать на него внимания нельзя: от этого зависит не только жизнь ребёнка, но и судьба самих родителей.
Существует ряд заключений о вреде моющей косметики. К сожалению, не все новоиспеченные мамочки прислушиваются к ним. В 97 % детских шампуней используется опасное вещество Содиум Лаурил Сульфат (SLS) или его аналоги. Множество статей написано о воздействии этой химии на здоровье как деток, так и взрослых. По просьбе наших читателей мы провели тестирование самых популярных брендов. Результаты были неутешительны — самые разрекламированные компании показали в составе наличие тех самых опасных компонентов. Чтобы не нарушить законных прав производителей, мы не можем назвать конкретные марки.
Компания Мульсан Косметик, единственная прошедшая все испытания, успешно получила 10 баллов из 10 (ознакомиться). Каждое средство произведено из натуральных компонентов, полностью безопасно и гипоаллергенно.
Если вы сомневаетесь в натуральности вашей косметики, проверьте срок годности, он не должен превышать 10 месяцев. Подходите внимательно к выбору косметики, это важно для вас и вашего ребенка.
По материалам vse-pro-detey.ru
Второй скрининг при беременности — расшифровка показателей и нормы
Рассматриваемое обследование проводят в промежутке между 16 и 20 неделями беременности, и оно состоит из двух этапов: УЗИ и биохимического скрининга. При отсутствии каких-либо отклонений на УЗИ тройной тест зачастую не назначается.
В целом же, скрининг второго триместра беременности – процедура добровольная. В некоторых случаях результаты могут оказаться ложноположительными, что провоцирует стресс и негативно сказывается на здоровье матери.
С другой же стороны, благодаря такой диагностике можно выявить и своевременно устранить факторы, мешающие нормальному течению беременности.
Указанный вид диагностики дает возможность сделать полную оценку уровня развития плода, подтвердить или опровергнуть наличие физиологических отклонений.
Благодаря возрасту малыша, посредством датчика УЗИ можно зафиксировать следующие показатели:
Половую принадлежность можно определить, если эмбрион будет расположен соответствующим образом.
В противном случае будущие родители останутся в неведении до следующего скрининга, либо до рождения ребенка.
Включают несколько составляющих:
- Длина плечевой кости и кости предплечья. Доктор проверяет наличие всех костных тканей, симметричность предплечий.
- Размеры бедренных костей и костей голени.Берется во внимание количество пальцев на руках и ногах
- Окружность живота.
- Лобно-затылочный размер и бипариентальные параметры головы эмбриона.
- Окружность головы.
- Длина носовой кости. Нормы рассматриваемого объекта исследования составляют: 3,7-7,3 мм на 16-17 неделях беременности; 5,3-8,1 мм на 18-19 неделях; 5,8-8,3 мм на 20-21 неделях. Если предыдущие показатели в норме, но присутствуют отклонения со стороны данной составляющей, считается, что у плода отсутствуют какие-либо хромосомные аномалии.
- Возраст плода изначально определен неправильно.
- Эмбрион развивается с определенными патологиями.
Доктор фиксирует следующие нюансы:
- Наличие почек, их симметричность.
- Месторасположение внутренних органов: мочевого пузыря, легких, желудка и т.д.
- Структуру лицевых костей. На данном УЗИ можно выявить дефекты в анатомии верхней губы.
- Строение сердца в четырехкамерном срезе.
- Размеры мозжечка, боковых желудочков мозга, большой цистерны эмбриона.
Наиболее удачное место крепления плаценты – задняя стенка матки, или зона, приближенная к ее дну.
Структура плаценты с 16 по 20 неделю должна быть однородной. При наличии отклонений назначают лечение, нацеленное на нормализацию кровообращения.
5. Количество амниотической жидкости (околоплодных вод)
При незначительном маловодии лечебные мероприятия ограничиваются витаминотерапией, коррекцией рациона питания, ограничением физических нагрузок.
Выраженное маловодие требует более серьезных мер, которые будут включать прием специальных медикаментов. Это связано с тем, что подобное явление может негативно сказаться на развитии конечностей и позвоночника эмбриона, спровоцировать аномалии в нервной системе. Зачастую детки, которые были выношены в условиях маловодия, страдают умственной отсталостью и худобой.
Не менее опасным для плода является выраженное многоводие. Беременную в таких ситуациях чаще всего госпитализируют и назначают комплексное лечение.
Нормой считается состояние, когда у плода фиксируется две артерии и одна вена.
В тех ситуациях, когда УЗИстом выявлено меньше сосудов, впадать в панику не стоит. Хорошие результаты биохимического анализа крови, а также отсутствие отклонений в развитии плода (согласно ультразвуковой диагностике) свидетельствует о том, что единственная артерия полностью компенсировала работу отсутствующей.
В будущем родители должны следить за правильным питанием, укреплять защитные реакции организма малыша.
Доктор обращает внимание на размеры шейки матки.
Если, по сравнению с предыдущим скринингом, наблюдается ее укорочение (менее 30 мм), открытие или размягчение ее тканей, может назначаться установка пессария для сохранения беременности.
После прохождения ультразвукового обследования беременную ожидает следующий этап скрининга: биохимический анализ венозной крови.
Главная задача указанного тестирования – определение трех показателей:
1.Свободного эстриола – полового гормона, который дает о себе знать с первых дней образования плаценты, и уровень которого с каждым месяцем увеличивается: 1,18-5, 52 нг/мл на 16-17 неделях беременности; 2,42-11,20 нг/мл на 18-19 неделях; 3,9-10,0 на 20-21 неделях.
- Существует угроза выкидыша.
- Присутствуют определенные аномалии в развитии нервной трубки эмбриона либо его внутренних органов. В частности, это касается надпочечников.
- В структуре плаценты произошли серьезные нарушения.
- Имеет место быть внутриутробная инфекция.
- У плода диагностируется синдром Дауна.
- На момент сдачи тройного теста беременная лечилась антибиотиками.
- Беременность является многоплодной.
- Вес эмбриона превышает допустимую норму.
2.Свободный бета-ХГЧ. Именно данный показатель благоприятствует появлению второй полоски при прохождении теста на беременность.
Уровень хорионического гонадотропина человека во втором триместре беременности может меняться: 10-57 тыс. нг/мл на 16-й неделе; 8-57 тыс. нг/мл на 17-18 неделях; 7-48 тыс. нг/мл на 19-й неделе беременности.
- Эмбрион развивается с синдромом Дауна (при отклонении от нормы в 2 раза).
- Женщина вынашивает более одного ребенка.
- Существуют патологии, связанные с повышением артериального давления, отечностью. Общий анализ мочи в таком случае констатирует наличие белка.
- У беременной диагностируют сахарный диабет.
- Плод развивается с определенными дефектами.
- В структуре плодного яйца присутствуют патологии. В 40% случаях подобное явление может спровоцировать появление хориокарциномы.
- Существует угроза выкидыша.
- Эмбрион развивается не правильно или вообще не развивается.
- Произошла гибель эмбриона.
- Плацента не способна полностью выполнять свои функции в связи с нарушениями в ее структуре.
- У плода синдром Эдварса либо синдром Патау.
3. Альфа-фетопротеин (АФП). Указанный белок продуцируется в печени либо в желудочно-кишечном тракте эмбриона, начиная с 5-й недели беременности.
Околоплодные воды способствуют выходу АФП в кровеносную систему матери, и с 10-й недели беременности уровень этого белка постепенно увеличивается.
На 15-19 неделях беременности допустимая норма альфа-фетопротеина варьируется в пределах 15-95 Ед/мл, после 20-й недели – 28-125 Ед/мл.
- Врач неправильно определил срок беременности (если отклонения от нормы не столь значительные).
- У плода синдром Эдвардса/синдром Дауна.
- Произошла гибель эмбриона.
- Существует риск прерывания беременности.
- Плодное яйцо имеет определенные аномалии (пузырный занос).
- Существуют погрешности в строении нервной трубки плода.
- Кишечник либо 12-перстная кишка эмбриона имеют пороки в развитии.
- У малыша синдром Меккеля (в крайне редких случаях).
- Некроз печени, что стал следствием инфицирования организма беременной.
- Присутствуют аномалии в структуре передней брюшной стенки.
Если УЗИ подтверждает многоплодную беременность, врачи редко назначают биохимический скрининг: существующие показатели нормы применимы по отношению к одноплодной беременности.
Определить, как именно будут меняться показатели, если женщина вынашивает два и более плода — весьма проблематично.
Плохой второй скрининг — что делать и куда идти дальше?
Просчитать риск наличия у плода тех или иных патологий доктор может, внимательно изучив результаты всех тестов второго скрининга.
Однако если по заключению скрининговой программы степень риска составляет 1:250, беременной следует обратиться к генетику. Данный специалист может назначать дополнительные неинвазивные методы диагностики, посредством которых определяется наличие/отсутствие у плода хромосомных или врожденных отклонений.
По материалам www.operabelno.ru
Во сколько недель проводят второй скрининг: сроки, нормы и расшифровка показателей при беременности
Любое обследование, назначаемое врачом, вызывает тревогу у большинства пациентов. Особенно это актуально во время беременности, когда будущая мама несет ответственность уже не за одну, а за две жизни. Особое волнение вызывает скрининг 2 триместра. Что такое II скрининг? Зачем нужна процедура? И сколько показателей изучается? Все это волнует будущих мам.
Для чего нужно это исследование, и что смотрят во 2 триместре?
Сколько обязательных пренатальных скринингов считается нормой? Минздрав РФ настаивает на проведении всем беременным женщинам 3-х стандартных скрининговых исследований. Обязательными они являются для представительниц групп риска:
- женщина достигла возраста 35 лет;
- близкородственный брак;
- наследственность (в роду имеются хромосомные патологии, женщина имеет детей с генетическими аномалиями);
- несколько самоабортов в акушерском анамнезе;
- угроза срыва беременности;
- онкопатология беременной, выявленная по прошествии 14 недель гестации;
- радиационное облучение перед зачатием или сразу после него любого из партнеров;
- ОРВИ в период с 14 по 20 неделю;
- аномалии и заболевания плода, выявленные I-м скрининге.

В случае обнаружения у беременной онкологической патологии, ее направляют на консультацию к врачу-генетику, с целью решения вопроса о необходимости дополнительного биохимического исследования во II триместре. Довольно часто достаточно повторного УЗИ в перинатальном центре или специализирующейся клинике.
Органы матери и ребенка, оцениваемые во время скрининга
Что же входит во второй скрининг? На этом этапе обследования смотрят, как основные фетометрические показатели, так и функциональное состояние органов и систем плода:
- позвоночный столб плода и лицевые кости черепа;
- состояние мочеполовой системы;
- строение миокарда;
- уровень развития органов пищеварения;
- анатомия структур головного мозга;
- основные фетометрические данные (БПР, ЛЗР, ОЖ, ОГ, длины трубчатых костей).
Согласно данным II-го пренатального скрининга врач делает обоснованные выводы о наличии/отсутствии аномалий развития плода, а также о нарушениях его состояния, кровоснабжения и угрозе здоровью и жизни, как матери, так и ее ребенка.
Сколько этапов во 2-м обследовании? В план диагностических мероприятий беременной женщины на втором скрининге входят II этапа, они не сложные и не отнимают много времени, но требуют небольшой подготовки. Этапы II-го скрининга:
- ультразвуковое обследование 2 триместра;
- анализ крови на уровень гормонов (биохимия) — в настоящий момент проводится по показаниям.
Для проведения УЗ-диагностики подготовительные мероприятия не нужны. При выполнении второго скрининга подготовка проводится ради биохимического теста. Кушать перед анализом нельзя — он сдается натощак. Минимум 4 часа должно пройти после еды. За 30-40 минут до исследования можно выпить немного воды без газа, в дальнейшем лучше воздержаться от приема жидкости.

Когда лучше проходить исследование? Для этого имеется строго определенный диапазон времени. Сроки проведения второго скрининга при беременности следующие:
- Биохимический скрининг во 2 триместре делают в период 16-20 недель. Это время диагностически значимо, как для результативности процедуры ультразвуковой диагностики, так и для сдачи крови на биохимию и определения уровня гормонов. Оптимальным временем является 18-19 недель.
- Процедуру перинатального ультразвукового скрининга 2 триместра лучше проходить немного позже — после биохимии — на 20-24 неделе.
При этом совсем не обязательно делать УЗИ и сдачу крови на биохимию в один день. Но и затягивать с анализами не стоит. Если УЗИ можно повторить независимо от периода гестации, то биохимический анализ информативен в строго указанном диапазоне времени.
УЗИ во II-м триместре проходит по тем же правилам, что и любое другое УЗ-обследование при беременности. Оно не имеет абсолютных противопоказаний. Процедура УЗИ безболезненна, не инвазивна и считается одной из безопасных методик обследования будущей мамы и ее малыша. В процессе обследования женщина лежит на спине в удобной позе, врач смазывает кожные покровы в месте контакта датчика с кожей гипоаллергенным гелем и проводит диагностику. Исследование проводится через переднюю брюшную стенку. Результаты и расшифровку данных женщина получает на руки в течение нескольких минут.
Расшифровкой данных занимается квалифицированный персонал. Он проводит оценку ряда показателей, каждый из которых сравнивается с нормой. При расшифровке анализа крови оценивается уровень содержания в крови следующих гормонов:
- АФП (α-фетопротеин);
- ЕЗ (эстриол);
- ХГЧ (гонадотропин хорионический человека).
Норма показателей второго скринингового исследования напрямую зависит от периода беременности. Для II-го триместра нормы приведены в таблице:
По материалам uzimetod.ru
Пренатальный скрининг — это комбинированное биохимическое и ультразвуковое исследование, состоящее из анализа крови на определение уровня основных гормонов беременности и обычного УЗИ плода с замером нескольких величин.
Стандартным обследованием при беременности считается только плановое УЗИ, скрининг обычно проводится либо при желании беременной женщины более детально обследоваться, чтобы удостовериться на все 100% в правильном развитие малыша, либо назначается врачом при риске возникновения хромосомных патологий плода.
В группу риска входят беременные:
- старше 35 лет и/или возраст биологического отца ребенка старше 40 лет;
- имеющие в роду наследственные аномалии развития плода;
- с замершей беременностью в прошлом, рождением мёртвого ребенка и/или с неоднократными самопроизвольными выкидышами;
- переболевшие в первом триместре вирусными или инфекционными заболеваниями;
- принимающие опасные для плода препараты.
Скрининг включает в себя два этапа: прохождение УЗИ и взятие крови для анализа.
В ходе ультразвукового исследования диагност определяет количество плодов, срок беременности и снимает размеры эмбриона: КТР, БПР, величину шейной складки, носовой косточки и прочее.
Согласно этим данным можно сказать насколько правильно развивается малыш в утробе матери.
Оценка размеров эмбриона и его строения. Копчико-теменной размер (КТР) — это один из показателей развития эмбриона, величина которого соответствует сроку беременности.
КТР – это размер от копчика до темечка, без учёта длины ножек.
Существует таблица нормативных значений КТР согласно неделе беременности (см. таблицу 1).
Таблица 1 – Норма КТР согласно сроку беременности
Отклонение размеров плода от нормы в большую сторону говорит о стремительном развитии малыша, что является предвестником вынашивания и рождения крупного плода.
Слишком маленький размер тельца плода, свидетельствует о:
- изначально неправильно поставленном сроке беременности участковым гинекологом, ещё до визита к диагносту;
- отставании в развитии в результате гормональной недостаточности, инфекционного заболевания или других недугов у матери ребёнка;
- генетических патологиях развития плода;
- внутриутробной гибели плода (но только при условии, что не прослушиваются сердечные сокращения плода).
Бипариетальный размер (БПР) головы плода — это показатель развития головного мозга малыша, измеряемый от виска до виска. Эта величина также увеличивается пропорционально сроку беременности.
Таблица 2 – Норма БПР головы плода при определённом сроке беременности
Превышение нормы БПР головы плода может говорить о:
- крупном плоде, если остальные размеры тоже выше нормы на неделю или две;
- скачкообразном росте эмбриона, если остальные размеры в норме (через неделю-две все параметры должны выровняться);
- наличие опухоли головного мозга или мозговой грыже (патологии несовместимые с жизнью);
- гидроцефалии (водянка) головного мозга вследствие инфекционного заболевания у будущей мамы (назначаются антибиотики и при успешном лечении беременность сохраняется).
Бипариетальный размер меньше нормы в случае недоразвития головного мозга или отсутствия некоторых его участков.
Толщина воротникового пространства (ТВП) или размер «шейной складки» — это основной показатель, который при отклонении от нормы указывает на хромосомную болезнь (синдром Дауна, синдром Эдвардса или другую).
У здорового ребёнка ТВП при первом скрининге не должно быть больше 3 мм (для УЗИ, проводимого через живот) и более 2,5 мм (для вагинального УЗИ).
Величина ТВП сама по себе ничего не значит, это не приговор, просто есть риск. Говорить о высокой вероятности развития хромосомной патологии у плода можно лишь в случае плохих результатов анализа крови на гормоны и при величине шейной складки более 3 мм. Тогда для уточнения диагноза назначают биопсию хориона, чтобы подтвердить или опровергнуть наличие хромосомной патологии плода.
Таблица 3 – Нормы ТВП по неделям беременности
Длина кости носа. У плода с хромосомной аномалией окостенение происходит позже, чем у здорового плода, поэтому при отклонениях в развитии носовая кость при первом скрининге либо отсутствует (в 11 недель), либо её величина слишком мала (с 12 недели).
Длину носовой кости сопоставляют с нормативным значением с 12 недели беременности, на 10-11 неделе врач может лишь указать её наличие или отсутствие.
При несоответствии длины кости носа сроку беременности, но при этом остальные показатели в норме, повода для беспокойства — нет.
Скорее всего, это индивидуальная особенность плода, например, носик у такого малыша будет маленьким и курносым, как у родителей или у кого-то из близких родственников, например, у бабушки или прадедушки.
Таблица 4 – Норма длины носовой кости
Также на первом скрининге УЗИ диагност отмечает, визуализируются ли кости свода черепа, бабочка, позвоночник, кости конечностей, передняя брюшная стенка, желудок, мочевой пузырь. На этом сроке уже хорошо просматриваются указанные органы и части тела.
Оценка жизнедеятельности плода. В первом триместре беременности жизнедеятельность эмбриона характеризуется сердечной и двигательной активностью.
Так как движения плода обычно на этом сроке периодичны и едва различимы, то диагностическую ценность имеет лишь ЧСС эмбриона, а двигательную активность просто отмечают как – «определяется».
Частота сердечных сокращений (ЧСС) плода, в независимости от пола, в 9-10 недель должна быть в диапазоне 170-190 ударов в минуту, с 11 недели и до конца беременности — 140-160 ударов в минуту.
ЧСС плода ниже нормы (85-100 уд/мин) или выше нормы (более 200 уд/мин) — тревожный признак, при котором назначается дополнительное обследование и при необходимости лечение.
Исследование экстраэмбриональных структур: желточного мешка, хориона и амниона. Также УЗ-диагност в протоколе скринингового ультразвукового исследования (другими словами, в бланке результатов УЗИ) отмечает данные о желточном мешке и хорионе, о придатках и стенках матки.
Желточный мешок — это орган зародыша, который до 6-ой недели отвечает за производство жизненно необходимых белков, играет роль первичной печени, кровеносной системы, первичных половых клеток.
В общем, желточный мешок выполняет различные важные функции вплоть до 12-13 недели беременности, далее необходимость в нём отпадает, ведь у плода уже формируются отдельные органы: печень, селезёнка и т.д., которые и возьмут все обязанности по обеспечению жизнедеятельности на себя.
К концу первого триместра желточный мешок сокращается в размерах и превращается в кистозное образование (желточный стебелёк), которое располагается возле основания пуповины. Поэтому в 6-10 недель желточный мешок должен быть не более 6 мм в диаметре, а после 11-13 недели — в норме он и вовсе не визуализируется.
Но всё сугубо индивидуально, главное чтобы он не закончил свои функции раньше положенного срока, поэтому на 8-10 недели он должен быть не менее 2 мм (но и не более 6,0-7,0 мм) в диаметре.
Если до 10 недели желточный мешочек менее 2 мм, то это может свидетельствовать о неразвивающейся беременности или о нехватке прогестерона (тогда назначают Дюфастон или Утрожестан), а если на любом сроке в первом триместре диаметр желточного мешка больше 6-7 мм, то это говорит о риске развития патологий у плода.
Хорион — это внешняя оболочка зародыша, покрытая множеством ворсинок, которые врастают во внутреннюю стенку матки. В первом триместре беременности хорион обеспечивает:
- питание плода необходимыми веществами и кислородом;
- отведение углекислого газа и других продуктов жизнедеятельности;
- защиту от проникновения вирусов и инфекций (хоть эта функция не долговечна, но при своевременном лечении плод не заражается).
В пределах нормы локализация хориона «на дне» полости матки (на верхней стенке), на передней, задней или одной из боковых стенок (левой или правой), а структура хориона должна быть не изменённой.
Расположение хориона в области внутреннего зева (перехода матки в шейку), на нижней стенке (на расстоянии 2-3 см от зева) называют предлежанием хориона.
Но не всегда такой диагноз свидетельствует о предлежании плаценты в будущем, обычно хорион «перемещается» и основательно закрепляется повыше.
Предлежание хориона повышает риск самопроизвольного выкидыша, поэтому при таком диагнозе соблюдайте постельный режим, меньше двигайтесь и не перетруждайтесь. Лечение одно: лежать в кровати сутками (вставая только в туалет), временами поднимая вверх ноги и оставаясь в таком положении минут 10-15.
К концу первого триместра хорион станет плацентой, которая до конца беременности постепенно будет «созревать» или как ещё говорят «стареть».
До 30 недели беременности — степень зрелости 0.
Так оценивается способность плаценты обеспечивать ребёнка всем необходимым на каждом этапе беременности. Существует и понятие «преждевременное старение плаценты», которое говорит об осложнении течения беременности.
Амнион — это внутренняя водная оболочка зародыша, в которой накапливается амниотическая жидкость (околоплодные воды).
Количество околоплодных вод в 10 недель — около 30 мл, в 12 недель — 60 мл, а далее идёт его увеличение на 20-25 мл в неделю, и в 13-14 недель уже содержится около 100 мл вод.
При осмотре матки узистом может быть обнаружен повышенный тонус миометрия матки (или гипертонус матки). В норме матка должна быть не в тонусе.
Часто в результатах УЗИ можно увидеть запись «локальное утолщение миометрия по задней/передней стенке», под которой подразумевают как кратковременное изменение мышечного слоя матки из-за чувства взволнованности у беременной при проведении УЗИ, так и повышенный тонус матки, который является угрозой самопроизвольного выкидыша.
Осматривается и шейка матки, её зев должен быть закрыт. Длина шейки матки на 10-14 недели беременности должна быть около 35-40 мм (но не менее 30 мм для первородящих и 25 мм для повторнородящих). Если она короче, то это говорит о риске преждевременных родов в будущем. Приближаясь ко дню предполагаемых родов, шейка матки будет укорачиваться (но должна быть не менее 30 мм к концу срока беременности), а перед самими родами её зев — раскрываться.
Отклонение от нормы некоторых параметров при первом скрининге не даёт повода для волнений, просто беременность в будущем должна наблюдаться более пристально, и только после второго скрининга можно говорить о риске развития пороков у плода.
Стандартный протокол УЗИ в первом триместре
Биохимический скрининг («двойной тест») и его расшифровка
Биохимический скрининг I триместра подразумевает определение двух элементов, содержащихся в крови женщины: уровня свободного b-ХГЧ и протеина-А плазмы крови — PAPP-A. Это два гормона беременности и при нормальном развитии малыша они должны соответствовать норме.
Хорионический гонадотропин человека (ХГЧ) состоит из двух субъединиц — альфа и бета. Свободный бета-ХГЧ — в своём роде уникален, поэтому его значение взято за основной биохимический маркер, используемый для оценки риска наличия хромосомной патологии у плода.
Таблица 5 – Норма b-ХГЧ при беременности по неделям
Повышение значения свободного b-ХГЧ говорит о:
- риске наличия у плода синдрома Дауна (в случае превышения нормы в два раза);
- многоплодной беременности (уровень ХГЧ возрастает пропорционально числу плодов);
- наличие у беременной сахарного диабета;
- гестозе (т.е. при повышении артериального давления + отёках + обнаружении белка в моче);
- пороках развития плода;
- пузырном заносе, хориокарциноме (редкий вид опухоли)
Понижение значения бета-ХГЧ указывает на:
- риск наличия у плода синдрома Эдвардса (трисомии 18) или синдрома Патау (трисомии 13);
- угрозу прерывания беременности;
- задержку плода в развитии;
- хроническую плацентарную недостаточность.
PAPP-A – ассоциированный с беременностью протеин-А плазмы.
Таблица 6 – Норма PAPP-A при беременности по неделям
Пониженное содержание PAPP-A в крови беременной даёт веское основание предполагать об имеющемся риске:
- развития хромосомной патологии: синдрома Дауна (трисомии 21), синдрома Эдвардса (трисомии 18), синдрома Патай (трисомии 13) или синдрома Корнелии де Ланге;
- самопроизвольного выкидыша или внутриутробной гибели плода;
- фетоплацентарной недостаточности или гипотрофии плода (т.е. недостаточная масса тела из-за нарушения питания малыша);
- развития преэклампсии (оценивается совместно с уровнем плацентарного фактора роста (PLGF). О высоком риске развития преэклампсии говорит снижение РАРР-А совместно со снижением плацентарного фактора роста.
Повышение PAPP-A может наблюдаться если:
- женщина вынашивает двойню/тройню;
- плод крупный и масса плаценты увеличена;
- плацента расположена низко.
В диагностических целях важны оба показателя, поэтому их обычно рассматривают в комплексе. Так если снижен ПАПП-А и повышен бета-ХГЧ — существует риск наличия у плода синдрома Дауна, а при снижении обоих показателей — синдрома Эдвардса или синдрома Патау (трисомия 13).
После 14 недели беременности анализ на ПАПП-А считается неинформативным.
II скрининг, как правило, назначается при отклонениях в I скрининге, реже при угрозе прерывания беременности. При отсутствии отклонений второй комплексный скрининг можно не проводить, а пройти лишь УЗИ плода.
Скрининговое УЗИ на этом сроке направлено на определение «скелетного» строения плода и развития его внутренних органов.
Фетометрия. Диагност отмечает предлежание плода (тазовое или головное) и снимает другие показатели развития плода (см. таблицу 7 и 8).
Таблица 7 – Нормативные размеры плода по УЗИ
Как и при первом скрининге, так и во втором измеряется длина носовой кости. При нормальных остальных показателях, отклонение длины носовой кости от нормы не считается признаком хромосомных патологий у плода.
Таблица 8 – Норма длины носовой кости
Согласно проведенным замерам можно судить об истинном сроке беременности.
Анатомия плода. Узистом ведётся осмотр внутренних органов малыша.
Таблица 9 – Нормативные значения мозжечка плода по неделям
Размеры, как боковых желудочков мозга, так и большой цистерны плода не должны превышать 10-11 мм.
Обычно остальные показатели, типа: Носогубный треугольник, Глазницы, Позвоночник, 4-х камерный срез сердца, Срез через 3 сосуда, Желудок, Кишечник, Почки, Мочевой пузырь, Легкие — при отсутствии видимых патологий отмечаются как «норма».
Место прикрепления пуповины к передней брюшной стенке и к центру плаценты считается нормой.
К аномальному прикреплению пуповины относится краевое, оболочечное и расщеплённое, что приводит к сложностям в родовом процессе, гипоксии плода и даже его гибели при родах, если не назначено плановое КС или при преждевременных родах.
Поэтому во избежание гибели плода и кровопотери у женщины при родах назначается плановое кесарево сечение (КС).
Также существует риск задержки в развитии, но при нормальных показателях развития малыша и тщательному наблюдению за роженицей всё пройдёт благополучно для обоих.
Плацента, пуповина, околоплодные воды. Плацента располагается чаще всего на задней стенке матки (в бланке может уточняться больше справа или слева), что считается самым удачным прикреплением, так как эта часть матки лучше всего снабжается кровью.
Зона ближе ко дну тоже имеет хорошее кровоснабжение.
Но бывает, что плацента локализуется на передней стенке матки, что не считается чем-то патологическим, но эта область подвержена растяжению при росте малыша внутри утробы матери «плюс» активные движения крохи — всё это может привести к отслойке плаценты. К тому же предлежание плаценты чаще встречается именно у женщин с передним расположением плаценты.
Это не критично, просто данная информация важна для принятия решения о методе родоразрешения (необходимо ли кесарево сечение и какие трудности могут возникнуть при родах).
В норме край плаценты должен находиться на 6-7 см (и более) выше внутреннего зева. Аномальным принято считать её расположение в нижней части матки в области внутреннего зева, частично или полностью перекрывая его. Такое явление называют «предлежанием плаценты» (или низкой плацентацией).
Толщину плаценты информативнее измерять после 20 недели беременности. До этого срока отмечают только её структуру: однородная или неоднородная.
С 16 и по 27-30 неделю беременности структура плаценты должна быть неизменной, однородной.
Структура с расширением межворсинчатого пространства (МВП), эхонегативными образованиями и другого рода отклонениями негативно влияет на питание плода, вызывая гипоксию и отставание в развитии. Поэтому назначается лечение Курантилом (нормализует кровообращение в плаценте), Актовегином (улучшает снабжение плода кислородом). При своевременном лечении детки рождаются здоровыми и в срок.
После 30 недели наблюдается изменение плаценты, её старение, и как следствие неоднородность. На позднем сроке это уже нормальное явление, не требующее дополнительных обследований и лечения.
В норме до 30 недели степень зрелости плаценты «нулевая».
Количество околоплодных вод. Для определения их количества диагност производит расчёт индекса амниотической жидкости (ИАЖ) согласно замерам, сделанным в ходе УЗИ.
Таблица 10 – Нормы индекса амниотической жидкости по неделям
Найдите в первом столбце свою неделю беременности. Во втором столбце указан диапазон нормы для данного срока. Если ИАЖ, указанный узистом в результатах скрининга, входит в этот диапазон, то количество околоплодных вод соответствует норме, меньше нормы означает раннее маловодие, а больше — многоводие.
Существуют две степени тяжести: умеренное (незначительное) и выраженное (критическое) маловодие.
Выраженное маловодие грозит аномальным развитием конечностей плода, деформацией позвоночника, страдает и нервная система малыша. Как правило, детки, перенёсшие в утробе матери маловодие, отстают в развитии и весе.
При выраженном маловодии обязательно должно назначаться медикаментозное лечение.
Умеренное маловодие обычно не требует лечения, необходимо лишь наладить питание, свести к минимуму физические нагрузки, принимать витаминный комплекс (обязательно в него должен входить витамин Е).
При отсутствии инфекций, гестоза и сахарного диабета у матери ребёнка, и при развитии малыша в пределах нормы — повода для волнений нет, скорее всего, это особенность течения данной беременности.
В норме пуповина имеет 3 сосуда: 2-е артерии и 1-а вена. Отсутствие одной артерии может привести к различным патологиям в развитии плода (к пороку сердца, атрезии пищевода и свищу, гипоксии плода, нарушению работы мочеполовой или центральной нервной системы).
Но о нормальном течении беременности, когда работу отсутствующей артерии компенсирует имеющаяся, можно говорить при:
- нормальных результатах анализов крови на содержание ХГЧ, свободного эстриола и АФП, т.е. при отсутствии хромосомных патологий;
- хороших показателях развития плода (согласно УЗИ);
- отсутствии дефектов строения сердца плода (при обнаружении у плода открытого функционального овального окна волноваться не стоит, оно обычно закрывается до года, но наблюдаться у кардиолога необходимо раз в 3-4 месяца);
- не нарушенном кровотоке в плаценте.
Малыши с такой аномалией, как «единственная артерия пуповины» (сокращённо ЕАП), обычно появляются на свет с маленьким весом, могут часто болеть.
До года важно следить за изменениями в организме ребёнка, после года жизни крохи рекомендуется основательно заняться его здоровьем: организовать правильное сбалансированное питание, приём витаминов и минералов, выполнять укрепляющие иммунитет процедуры — всё это способно привести состояние маленького организма в порядок.
Шейка и стенки матки. При отсутствии отклонений, в протоколе ультразвукового исследования будет отмечено «Шейка и стенки матки без особенностей» (или сокращённо б/о).
Длина шейки матки в этом триместре должна быть 40-45 мм, допустимо 35-40 мм, но не менее 30 мм. Если наблюдается её открытие и/или укорочение по сравнению с предыдущим замером при УЗИ или размягчение её тканей, что обобщенно называется «истмико-цервикальной недостаточностью» (ИЦН), то назначается установка пессария акушерского разгрузочного или наложение швов, чтобы сохранить беременность и доходить до положенного срока.
Визуализация. В норме она должна быть «удовлетворительная». Визуализация затруднена при:
- неудобном для исследования положении плода (просто малыш расположился так, что не всё удаётся увидеть и замерить или он во время УЗИ постоянно крутился);
- избыточном весе (в графе визуализации указана причина — из-за подкожной жировой клетчатки (ПЖК));
- отёках у будущей мамочки
- гипертонусе матки при проведении УЗИ.
Стандартный протокол УЗИ во втором триместре
Биохимический скрининг крови второго триместра направлен на определение трёх показателей — уровня свободного b-ХГЧ, свободного эстриола и АФП.
Норму свободного бета-ХГЧ смотрите по таблице внизу, а расшифровку найдёте тут, она аналогична на каждом сроке беременности.
Таблица 11 – Норма свободного b-ХГЧ во втором триместре
Свободный эстриол — это один из гормонов беременности, который отражает функционирование и развитие плаценты. При нормальном течении беременности он прогрессивно растёт с первых дней начала формирования плаценты.
Таблица 12 – Норма свободного эстриола по неделям
Повышение количества свободного эстриола в крови беременной наблюдается при многоплодной беременности или большом весе плода.
Снижение уровня эстриола отмечается при фетоплацентарной недостаточности, угрозе прерывания беременности, пузырном заносе, внутриутробной инфекции, гипоплазии надпочечников или анэнцефалии (дефекте развития нервной трубки) плода, синдроме Дауна.
Критическим считается снижение свободного эстриола на 40% и более от нормативного значения.
Приём антибиотиков в период сдачи анализа также может повлиять на снижение эстриола в крови женщины.
Альфа-фетопротеин (АФП) — это белок, вырабатываемый в печени и желудочно-кишечном тракте малыша, начиная с 5 недели беременности от зачатия.
В кровь матери этот белок поступает через плаценту и из околоплодных вод, и начинает нарастать в ней с 10 недели беременности.
Таблица 13 – Норма АФП по неделям беременности
Низкое содержание АФП указывает на неправильно определённый гинекологом срок беременности (слегка завышенный), а значительное снижение АФП — на синдром Дауна или Эдвардса, пузырный занос, выкидыш или внутриутробную гибель плода.
Высокое содержание АФП говорит о пупочной грыже, дефекте развития нервной трубки плода, атрезии пищевода или 12-ти перстной кишки или синдроме Меккеля.
Если во время беременности женщина болела вирусной инфекцией, и у малыша произошел некроз печени, то также наблюдается повышение АФП в сыворотке крови беременной.
Всего проводят два скрининга при беременности: в первом и во втором триместрах. В III триместре беременности проводят как бы итоговый контроль за состоянием здоровья плода, смотрят его положение, оценивают функциональность плаценты, принимается решение о методе родоразрешения.
Для этого где-то на 30-36 неделе назначается УЗИ плода, а с 30-32 недели кардиотокография (сокращённо КТГ — регистрация изменений сердечной деятельности плода в зависимости от его двигательной активности или сокращений матки).
Также может назначаться допплерография, которая позволяет оценить силу кровотока в маточных, плацентарных и магистральных сосудах плода. С помощью этого исследования врач узнаёт, хватает ли малышу питательных веществ и кислорода, ведь лучше предупредить появление гипоксии плода, чем решать проблемы со здоровьем крохи уже после родов.
Именно толщина плаценты наряду со степенью зрелости показывает её способность снабжать плод всем необходимым.
Таблица 14 – Толщина плаценты (норма)
При уменьшении толщины ставят диагноз «гипоплазия плаценты». Обычно это явление вызывает поздний токсикоз, гипертония, атеросклероз или инфекционные заболевания, перенесённые женщиной во время беременности. В любом случае назначается лечение или поддерживающая терапия.
Чаще всего гипоплазия плаценты наблюдается у хрупких миниатюрных женщин, ведь одним из факторов уменьшения толщины плаценты является вес и телосложение беременной. Это не страшно, опаснее увеличение толщины плаценты и как следствие её старение, что говорит о патологии, которая может привести к прерыванию беременности.
Толщина плаценты увеличивается при железодефицитной анемии, гестозе, сахарном диабете, резус-конфликте и при вирусных или инфекционных заболеваниях (перенесённых или имеющихся) у беременной.
В норме постепенное утолщение плаценты происходит в третьем триместре, что называется её старением или зрелостью.
Степень зрелости плаценты (норма):
- 0 степень – до 27-30 недели;
- 1 степень – 30-35 недели;
- 2 степень – 35-39 недели;
- 3 степень – после 39 недели.
Раннее состаривание плаценты чревато дефицитом питательных веществ и кислорода, что грозит гипоксией плода и отставанием в развитии.
Немаловажную роль в третьем триместре играет и количество околоплодных вод. Ниже приведена нормативная таблица для индекса амниотической жидкости – параметр, характеризующий количество вод.
Таблица 15 – Индекс амниотической жидкости (норма) за весь период беременности
Ниже приведена таблица нормативных размеров плода по неделям беременности. Малыш может немного не соответствовать указанным параметрам, ведь все детки индивидуальны: кто-то крупненьким будет, кто-то маленьким и хрупким.
Таблица 16 – Нормативные размеры плода по УЗИ за весь период беременности
Трансабдоминальное УЗИ — датчиком водят по брюшной стенке женщины, трансвагинальное УЗИ — датчик вводят во влагалище.
При трансабдоминальном УЗИ женщина, со сроком до 12 недель беременности, должна прийти на диагностику с полным мочевым пузырем, выпив 1-1,5 л воды за полчаса-час до визита к врачу-узисту. Это необходимо, чтобы полный мочевой пузырь «выдавил» матку из полости таза, что даст возможность лучше её рассмотреть.
Со второго триместра матка увеличивается в размерах и хорошо визуализируется без всякой подготовки, поэтому необходимость в полном мочевом пузыре отпадает.
Возьмите с собой носовой платок, чтобы вытереть с живота остатки специального геля.
При трансвагинальном УЗИ предварительно необходимо провести гигиену наружных половых органов (без спринцевания).
Врач может сказать заранее приобрести в аптеке презерватив, который одевают на датчик в целях гигиены, и сходить в туалет помочиться, если последнее мочеиспускание было более часа назад. Для поддержания интимной гигиены возьмите с собой специальные влажные салфетки, которые также приобретите заранее в аптеке либо в магазине на соответствующем отделе.
Трансвагинальное УЗИ проводят обычно только в первом триместре беременности. С помощью него можно ещё до 5 недели беременности обнаружить плодное яйцо в полости матки, абдоминальному УЗИ это не всегда под силу на таком раннем сроке.
Преимуществом вагинального УЗИ является и то, что оно способно определить внематочную беременность, угрозу выкидыша при патологии расположения плаценты, заболевания яичников, фаллопиевых труб, матки и её шейки. Также вагинальное исследование дает возможность более точно оценить, как развивается плод, что бывает трудно сделать у женщин с избыточным весом (при наличии складки жира на животе).
Для ультразвукового исследования важно, чтобы газы не мешали обследованию, поэтому при метеоризмах (вздутии живота) необходимо за день до УЗИ принимать по 2 таблетки Эспумизана после каждого приёма пищи, и утром в день обследования выпить 2 таблетки Эспумизана или пакетик Смекты, разведя его в пол стакане воды.
Кровь берут из вены, желательно утром и обязательно натощак. Последний приём пищи должен быть за 8-12 часов до отбора пробы. Утром в день забора крови можно выпить только минеральной воды без газа. Помните, что чай, сок и прочая подобная жидкость — это тоже еда.
Если плановое ультразвуковое исследование в городских женских консультациях чаще всего проводят за небольшую плату либо вовсе бесплатно, то провести пренатальный скрининг — недешёвый комплекс процедур.
Один только биохимический скрининг стоит от 800 до 1600 руб. (от 200 до 400 грн.) в зависимости от города и лаборатории «плюс» ещё за обычное УЗИ плода необходимо заплатить где-то 880-1060 руб. (220-265 грн.). В сумме комплексный скрининг обойдётся минимум 1 600 — 2 660 руб. (420-665 грн.).
Не имеет смысла проводить пренатальный скрининг на любом сроке беременности, если не готовы сделать аборт в случае подтверждения врачами наличия у плода умственной отсталости (синдрома Дауна, Эдвардса и т.д.) или пороков каких-либо органов.
Комплексный скрининг предназначен для ранней диагностики патологий во внутриутробном развитии плода, чтобы иметь возможность производить на свет только здоровое потомство.
Автор: Бережная А.С.
Вопросы и ответы к статье:
Спасибо Вам огромное за такой развернутый ответ на все волнующие вопросы! Вчера делала узи — 14нед. Твп = 4мм, направили на диагностику в др.центр! А интуиция говорит, что все хорошо!)
Материнское сердце лучше знает, что с малышом происходит. Уверена, что ваша интуиция вас не обманывает, и ребёночек родится здоровым! Сколько у меня таких мамочек было, у деток которых ТВП чуть выше нормы, как в вашем случае, и рожали крепышей.
К тому же, жаль признавать, но часто снятие размеров при УЗИ бывает ошибочным, поэтому не стоит зацикливаться на цифрах, ведь отклонение ТВП от нормы само по себе ни о чём не говорит. На риск развития патологий должно указывать несколько факторов одновременно. И если результаты биохимического скрининга крови в пределах нормы, то повода для беспокойства нет!
Здравствуйте, Доктор! Помогите, увеличено врп 2.9. На сроке 13 недель, направили на анализы кровь в норме. Потом к генетику узи показало 2.3 твп. Сказали приехать 18-19 недель сдать анализ околоплодных вод, но взяли из плаценты. Прокол сдали, теперь жду и очень волнуюсь помогите.
Здравствуйте, Ниночка! У малыша ТВП не больше 3 мм, результат в 99% случаев хороший. Не переживайте так, а просто ожидайте ответа.
Спасибо вам успокоили.
Вчера делала второе узи смотрели развитие плода все отлично все в норме . Но убицственное заключение варумная деформация стоп . У меня у мужа стресс , мог ли врачь узист ошибиться ? Просто малышу так удобнее . Отправляют к гинетику . Спасибо за ответ
Здравствуйте! Сделала УЗИ на сроке 19,6 недель, в общем все в норме, но анатомия головного мозга визуализации затруднена из-за гиперсогнутого положения позвоночника в шейном отделе и низкого расположения головки плода. Скажите, это не опасно, что согнут сильно?
Согнутость позвоночника в шейном отделе может быть вызвана как низким расположением головки плода, так и являться обычным стечением обстоятельств (просто малышу захотелось на момент УЗИ согнуть голову, прижав подбородок к груди, или наоборот разогнуть, откинув голову назад). Изменив своё положение, плод избавится от перегиба шеи и возможных последствий.
Как таково, низкое расположение головки на таком сроке ни о чём не говорит, кроха ещё может сто раз изменить положение своего тела, но всё же надо немного обезопасить себя от негативных факторов (преждевременных родов в будущем), ну и, конечно же, помочь крохе принять более естественное положение тела.
Вообще, головка плода должна опуститься лишь после 36-38 недели беременности. Низкое расположение головки плода на более ранних сроках не является патологией. Это лишь особенность течения вашей беременности, но иногда врачи, чтобы подстраховаться кладут беременную на стационар. Обычно в больнице наблюдают за состоянием плода и беременной, тонусом её матки, и при необходимости колют препараты Магния для снятия чрезмерного напряжения мышц матки. Ведь, как известно, гипертонус матки — нежелательное явление при беременности, которое повышает риск выкидыша.
Если врачи ничего вам не сказали, значит беременности ничего не угрожает. Но следить за расположением головки плода стоит и далее, ведь низкое расположение увеличивает вероятность преждевременных родов.
При этом рекомендуется с 20 недели носить бандаж. Если не было других указаний, то половую жизнь лучше свести к минимуму (в идеале, конечно, вообще соблюдать половой покой при низком расположении головки плода). Чаще лежите на спине, положив под таз подушку (т.е. приподняв его выше уровня головы). При ощущении напряжённости мышц матки необходимо принять спазмолитик, например, Но-шпу. А через недельки две-три пересдайте УЗИ (надо посмотреть изменилось ли положение шеи, глянуть как развит головной мозг, ведь в прошлый раз плохая визуализация не дала этого сделать).
Если повторное исследование снова показало низкое расположение головки плода, то с третьего триместра следует воздержаться от любых физических нагрузок (по возможности исключить подъём по ступенькам), больше лежать на левом боку, меньше активно двигаться. Могут назначить Папаверин, витамины Магне-B6 и пр. (от тонуса матки).
И не пугайтесь, если с увеличением срока беременности будет болеть лобковая кость и мышцы внизу живота. Просто малыш растёт и пинается, доставляя этим дискомфорт своей мамочке. Надо будет немного потерпеть.
Не могу давать заочные диагнозы и делать выводы без знаний всей информации течения вашей беременности, я могу только рекомендовать что-либо. Но «врачебное чувство» подсказывает, что с вашим малышом всё в порядке и это подтвердит повторное УЗИ. Здоровенького вам карапуза!
Доброго дня, у мене вагітність 17 тижнів. Робила 2 скринінг. Ось результати:
Бета-ХГЛ пренатальний — 29326 мМО/мл
АФП — 43,42 нг/мл
Естріол вільний (E3) — 2,36 нмоль/л
Це нормальний результат.
Доброго дня! Так, у вас все в нормі.
Здравствуйте. Сделала 2 скрининг! В 17,4 недель. Афп 38,2. Эстриол 0,813. Хгч 12038. Очень обеспокоена по поводу низкого эстриола. Скажите, что можно ожидать?
Здравствуйте. В статье указано, когда может быть снижен эстриол.
Здравствуйте, была на скрининге в 13,3 недели, твп 2,9. По анализам крови все в норме, не могла успокоиться, и сходила на узи на 15,2 неделе, сказали твп 4,4 и гиперэхогенный кишечник, сейчас совсем переживаю, толком ничего не объяснили, сказали пойти узи на 22 неделе, как дождаться не знаю, не могу успокоиться.
Диана, держите себя в руках! Малышу не на пользу, когда его мамочка так нервничает. Знаете сколько таких мамочек как вы, которым приписывали разные болячки, рожали вполне здоровых детей? Жаль, но очень много. Просто доктор должен в любом случае подстраховаться и предупредить о возможных рисках будущую мать.
Давайте разберём вашу ситуацию по порядку. У вас по первому УЗИ ТВП была в допустимых пределах (не более 3 мм). Если бы у малыша были бы проблемы с развитием, тогда б и анализ крови на ХГЧ и ПАПП-А, который вы должны были делать в первом триместре, был бы тоже плохим. Но вы написали, что анализ крови в норме, да и другие размеры тельца малыша (я так понимаю) тоже в норме — значит кроха в порядке.
Что касается повторного УЗИ, то увеличение размера ТВП более 3 мм и гиперэхогенность кишечника УСЛОВНО свидетельствует о повышенном риске синдрома Дауна и других отклонениях в развитии. Почему условно? Потому что даже у абсолютно здорового плода может во время УЗИ наблюдаться гиперэхогенный кишечник, а увеличение ТВП до 4,4 мм по статистике встречается у 70% здоровых детей.
Вывод таков, без анализа крови на уровень свободного b-ХГЧ, свободного эстриола и АФП более-менее достоверно говорить об наличие отклонений в развитии у плода — нельзя. Сдайте кровь на эти показатели, и если всё в норме, то можно будет вздохнуть с облегчением — малыш в порядке. Значит, это индивидуальная особенность развития вашего ребёнка!
P.S.: в частной лаборатории, например, в «Инвитро», результат анализа будет готов на следующий день.
Здравствуйте! Делала второй узи-скрининг на сроке 19 недель. Узистка говорила, что все в порядке с ребенком. Структура плаценты однор., расположена по передней стенке матки в дне на 5 см. Анатомия плода — б/о. ЧСС 134, ПМП 330 гр. ИАЖ 23 см. Рубец на матке, однородн. 4,5 мм (после первого кесарево).
А когда выдала заключение было написано: Бер-ть 20н, многоводие, рубец б/о. Я в панике. Что это значит? Это опасно?
Эльвира, судя по тем показателям, что вы написали — нет повода для волнения! Ваш малыш в порядке, структура и расположение плаценты в норме, рубец тоже не вызывает никаких опасений — это главное!
Так, теперь по поводу многоводия. Диагноз «многоводие» ставится согласно полученному индексу амниотической жидкости (ИАЖ), который рассчитывают на основе снятых измерений во время УЗИ. Во-первых, это не абсолютно точный показатель, потому что человек (узист) не совершенен, и существует доля погрешности в измерениях. Во-вторых, по УЗИ поставили срок беременности равный 20 неделям. Норма ИАЖ для этого срока — 86-230 мм. У вас ИАЖ = 23 см = 230 мм. Значит он находится у верхней границы, но это ещё не многоводие. Есть вероятность наличия многоводия, но как показывает практика, к следующему УЗИ диагноз многоводия опровергается.
Главное, чтобы у мамочки не было инфекций, которыми может заразиться малыш, поэтому если вы ещё не сдали кровь на ИППП, то рекомендуется это сделать, ведь многоводие могут вызывать инфекции. Если анализ будет в норме, и нет других причин развития многоводия (вы не болеете сахарным диабетом, сердечно-сосудистыми заболеваниями и не имеете проблем с работой почек), то многоводие может быть поставлено ошибочно.
Всего доброго вам и маленькому человечку в вашем животике!
Спасибо большое за ответ.
Добрый день. Была на 3 узи, где написали что у моего ребёнка укорочение трубчатых костей. Размеры: длина бедренной кости — 56. Длина костей голени — 50. Длина плечевой кости 51. Длина костей предплечья — 47. Можно говорит о какой то помологии? Я так переживаю, мне ничего толком не объяснили, а просто напугали
Анна, не вздумайте даже переживать по этому поводу! Это не говорит о патологии, ведь каждый кроха развивается по-своему. К тому же нормы, с которыми сравниваются все измерения тельца плода, произведённые при УЗИ, являются усреднёнными.
Что касается развития плода, то вы не указали свой срок беременности в неделях, поэтому скажу так: малыш развит на 33 недели. Если у вас больше срок, то должен родиться некрупный ребёночек. Обычно это обусловлено миниатюрным телосложением родителей или близких родственников. Для женщины — это рост 162 см и менее, а для мужчины — 173 см и ниже. Но бывают и исключения, когда у среднерослых родителей рождаются небольшие детки (хочу заметить, что в последнее время — это довольно частое явление).
Часто в качестве профилактики отставания плода в развитии гинекологи назначают Актовегин (таблетки или в виде капельниц, что предпочтительнее), чтобы улучшить питание малыша (в том числе увеличить подачу кислорода к плоду при гипоксии). Так что если вам назначат или уже назначили этот или подобный по действию препарат, не паникуйте! Как говорится: «Лучше перебдеть, чем недобдеть!» Здоровья вам и вашей крошке!
Спасибо вам большое за ответ! УЗИ я делала на 32 недели, а по их показателям мой малыш тянет на 30 неделю. Не бужу переживать, спасибо за поддержку)
Ангелина, добрый день.
Сегодня была на Узи, выявили предлежание плаценты, расположена она на передней части, в дне, на 0,5 см выше внутреннего зева.
Подскажите пожалуйста, чем это мне грозит?
Стоит ли надеяться, что с ростом матки, поменяется и расположение плаценты, на сколько это вероятно?
Смогу ли я сама родить с таким диагнозом?
В остальном,все показатели в норме,соответствует нашему сроку 20 недель,беременность проходит легко,в счастливом ожидании нашего малыша))
На ваши вопросы отвечу в том порядке, в котором они были заданы. Итак, риски при таком диагнозе и методы их предотвращения:
1) отслойка плаценты. Вызывает её любое давление на плаценту и сокращение матки, поэтому соблюдайте половой покой (не то что оргазм, даже возбуждение не желательно). Исключите любого рода физические нагрузки: не рекомендуется бегать, прыгать, поднимать сумки, стул, даже пол маленького ведра воды; не следует поднимайте на руки ребёнка; и по возможности пользуйтесь лифтом для подъема на этаж. Для того, чтобы снизить риск появления гипертонуса матки назначают Магне В6 или уколы магнезии.
Отслойка плаценты характеризуется ноющей болью внизу живота и кровотечением из половых путей вследствие разрыва сосудов в месте прикрепления плаценты. При наличии кровотечения беременной ставят угрозу невынашивания, прописывают Утрожестан (или Дюфастон) и другие препараты для поддержания беременности, и кладут на сохранение.
2) недостаточное питание плода. Нижняя часть матки хуже снабжается кровью, поэтому для профилактики гипоксии и отставания в развитии назначают Курантил (или Актовегин) и др.
3) возможны преждевременные роды (если низкая плацентация сохраняется и в третьем триместр).
Полезно для беременных начиная с 20 недели беременности принимать коленно-локтевую позу, выгибаясь и прогибаясь в спине, совершая такие действия по 15 минут не менее 3 раз в день.
Да, вы правы, расположение плаценты может меняться с ростом матки, поэтому не переживайте, в 95% случаев к 30-32 неделе беременности плацента поднимается до нормального уровня. К тому же у вас благоприятное к движению расположение плаценты: по передней стенке плацента лучше и быстрее поднимается, чем по задней.
Рекомендуется где-то в 25 недель пройти повторное УЗИ, и если плацента поползёт вверх, то можно возобновить половую жизнь.
Все акушеры-гинекологи за естественные роды, поэтому кесарево сечение, как правила, назначается только при полном предлежании плаценты, когда она полностью закрывает внутренний зев шейки матки. Поэтому родите сами, не волнуйтесь!
Спасибо большое за разъяснения!
Поставили диагноз вентрикуломегалия (генетик сказал есть вероятность сидром дауна) очень сильно переживаю, весь род с моей стороны и мужа здоровы
Все приведённые вами показатели (кроме БЖГМ) в норме. Диагноз «вентрикуломегалия» ставят лишь когда размер боковых желудочков головного мозга (БЖГМ) достигает 10 мм и более. У вашего малыша один из боковых желудочков расширен, но всё же его размер находится на верхней границе нормы. Поэтому диагноз вам установили преждевременно, о вентрикуломегалии ещё рано говорить, ведь данные размеры могут регрессировать в течение беременности.
Следует через 2-3 недели повторить УЗИ плода, ведь необходимо понаблюдать за изменениями размеров БЖГМ (как говорится, посмотреть в динамике).
Было бы хорошо сделать и допплерометрию, т.к. увеличение БЖГМ может быть вызвано гипоксией плода из-за ухудшения маточно-плацентарного кровотока. Допплер можно провести уже сейчас, не дожидаясь повторного УЗИ.
Также меня интересует сдавали ли вы анализы на инфекции? Увеличение БЖГМ может быть вызвано и внутриутробным инфицированием плода, поэтому хорошо было бы сдать анализ на TORCH-инфекции и инфекции, передающиеся половым путём (ИППП). Если обнаружиться какая-либо инфекция, то необходимо будет пройти противовирусное лечение дабы не допустить развитие осложнений, опасных для здоровья малыша.
Для профилактики и лечения вентрикуломегалии, вызванной гипоксией плода, назначается — Рибоксин; для улучшения кровообращения — Пирацетам, Курантил/Актовегин, Эуфиллин, Аспирин (в малых дозах); для снижения сократительной способности матки (как профилактика гипертонуса матки, который может вызвать прерывание беременности) — Но-шпа, Папаверин свечи, Бриканил или капельницы магнезии; ко всему прочему назначаются и отдельные витамины, например, витамин Е. Это неполный перечень возможных препаратов. Их могут вам назначить уже сейчас, они не навредят ребёнку, ведь эти медпрепараты назначают и в профилактических целях. Главное, соблюдать все предписания вашего гинеколога, а также не отменять и не назначать себе самолично приём тех или иных медикаментов!
Подтверждение диагноза при повторном УЗИ — это ещё не повод для паники. Умеренная вентрикуломегалия (расширение БЖГМ до 15 мм) поддаётся лечению, и при своевременной терапии она может не иметь никаких негативных последствий для здоровья и развития ребёнка в будущем.
Что касается вероятности развития синдрома Дауна, то риск и правда есть, но вентрикуломегалия может наблюдаться как изолировано (когда других нарушений нет), так и при наличии иных пороков развития (например, синдрома Дауна). Что у вас с уровнем свободного b-ХГЧ, свободного эстриола и АФП? Это основные маркеры генетических патологий. Вы сдавали кровь во втором триместре на эти показатели? Если нет, то рекомендуется сдать кровь на свободный эстриол и АФП (свободный ХГЧ уже поздно сдавать, он информативен лишь до 20 недели).
Также интересует как протекает беременность? Мучает ли сильный токсикоз?
Итак, подытожу. Увеличение БЖГМ может быть вариантом нормы, у каждого ребёнка по-разному происходит закладка головного мозга. В ближайшее время хорошо было бы пройти допплерометрию, сдать кровь на TORCH-инфекции, ИППП, свободный эстриол и АФП, а через 2-3 недели пройти повторное УЗИ плода. Если все показатели будут в норме, то будем считать расширение БЖГМ физиологической особенностью вашего крохи. Жду ваших результатов анализов. Развивайтесь здоровенькими и не болейте!
Мне все анализы назначали в1тр ,сейчас ни чего не назначали. В1тр я сдавала только: 1скрининг (я его писала хгч и рарр-а) 2 биохимия (норм) 3пцр инфекций обнаружено уреблазма(сказали это не страшно и лечится с22нед) 4диагностика инфекций (врач ни чего не сказала,значит все норм наверное) 5урогенитальное исследование выделен лактобациллус .6 анализ мочи в норм. Во2тр только УЗИ скрининг (бжгм D-S 9,6мм). Во время беременности ни чего не беспокоит ,токсикос был в1тр но не совсем сильный. Спина,ноги и тд не ломит ,бондаж пока даж не ношу. Все что мне советуют гинетики это прокол,а как вы писали сдать допол анализы ни кто не предложил(прокола боюсь).спасибо за ответ
А если сделать 3д доплер -там точней диагноз не скажут?
По материалам zaletela.net