Около 25% новорожденных, матери которых заразились краснухой на протяжении первого триместра беременности, рождаются с одним или больше дефектами развития, которые относятся к краснушному синдрому. Этими дефектами есть дефекты зрения (могут привести к слепоте), потеря слуха, пороки сердца, умственную отсталость и церебральные параличи. Многие детки, которые родились с краснушным синдромом, имеют задержку моторики, медленно выполняют простые задания. Хотя бывают случаи, когда ребенок рождается относительно здоровым.
Заражение краснухой очень часто приводит к выкидышам и мертвому рождению плода. Но такая опасность очень велика, если заражение было в первом триместре беременности. Но риск уменьшается, если заражение произошло уже на первых неделях второго триместра беременности. Риск краснушного синдрома в этом случае составляет приблизительно 1%.Некоторые детки, которые родились после заражения матери краснухой, могут иметь временные проблемы со здоровьем. Они могут родиться с маленьким весом, иметь проблемы с питанием, диарею, менингит, анемию. Временные изменения крови. Печень или селезенка могут быть увеличены. Некоторые дети могут казаться здоровыми при рождении и на протяжении раннего детства. Но за такими детками нужен обязательный длительный контроль, потому что признаки заболеваний могут появиться в детстве. Это и проблема со слухом, зрением, поведением могут появиться уж в детстве. Так же у таких детей повышенный риск заболевания диабетом.
Как определить, чувствительна ли женщина к вирусу краснухи
Есть простое исследование крови, которое может выяснить есть ли у женщины иммунитет к краснухе. Исследования показывают, может ли женщина иметь антитела, которые побеждают данный вирус. Антитела вырабатываются людьми, которые переболели этим вирусом или провели вакцинацию против краснухи.
Как предупредить врожденный краснушный синдром
Для этого женщина, которая хочет иметь ребенка, перед беременностью должна проверить наличие антител к вирусу краснухи, и если иммунитета нет, провести вакцинацию. Если же женщина не прививалась, и беременность уже наступила, необходимо тщательным образом избегать тех, кто может иметь или переносить это заболевание. Другого метода профилактики для беременных не существует. Опасаться следует в первый триместр беременности, так как в этот период происходит закладка и формирование основных жизненных органов ребенка.
Кроме того для профилактики заболевания беременной женщины, прививку от краснухи должны сделать муж, дети, близкие родственники, которые проживают вместе с женщиной, и достоверно известно, что они не имеют иммунитета против вируса краснухи.
Сегодня очень часто ведут дискуссии о вреде или пользе прививок. Этот аспект мы не рассматриваем, так как делать, или не делать – каждый решает для себя сам. Но в данном случае, риск для плода очень велик. Краснуха очень опасное заболевание для беременной женщины, и потому в данном случае следует взвесить всю пользу и весь риск, которому мы подвергаем здоровье будущего малыша.
Беременность – это очень ответственный период для женщины, и только от нее зависит, как его сделать максимально безопасным для будущего ребенка.
По материалам www.allwomens.ru
1960 год для жителей США стал настоящим испытанием. Их население поразил страшный вирус краснухи – переболело свыше 20 миллионов человек. Но истинные последствия американцы ощутили тогда, когда увидели, как краснуха при беременности отразилась на детях — 2 миллиона новорожденных детей от женщин, перенесших инфекцию, имели серьезные отклонения в физическом и умственном развитии. Казалось бы, легкое заболевание, которым принято считать краснуху, становится смертельно-опасным для плода во время беременности.
Давайте рассмотрим более подробно, в чем опасность вируса этой болезни во время беременности, что делать, если у беременной женщины был контакт с больными краснухой и какие анализы помогут определить наличие антител в крови.
Носитель инфекции – инфицированный человек. Контагиозность (заразность) болезни меньше, чем у ветряной оспы и кори, но, тем не менее, вирус имеет несколько путей передачи:
- Воздушно-капельный. Вирус быстро распространяется по воздуху, особенно в местах скопления людей.
- Некоторые ученые не исключают вариант передачи болезни контактным путем. Свои предположения они подтверждают тем, что вирус краснухи есть в моче и кале больного. Но риск его распространения через бытовые предметы минимален.
- Еще один актуальный путь передачи – трансплацентарный (вертикальный), то есть от беременной женщины к плоду. Вирус, попадая в организм при беременности, вызывает тяжелые последствия и пороки в развитии будущего ребенка. У плода развивается синдром врожденной краснухи. Поэтому перед беременностью очень важно пройти все обследования, чтобы исключить риск инфицирования.
Краснуха у беременных — очень опасное заболевание, особенно когда инфицирование происходит в самом начале беременности.
Как видите, если заражение краснухой произошло во время беременности, особенно опасен 1 и 2 триместр, вероятность инфицирования плода очень высокая, поэтому врачи всегда рекомендуют искусственно прервать беременность. Но очень часто беременность прерывается самопроизвольно, либо ребенок рождается мертвым:
- Спонтанные аборты случаются в 30%.
- Мертворождаемость при внутриутробном инфицировании краснухой составляет 20%.
- Смерть в период новорожденности наблюдается в 17%. Причем 10% этих случаев припадает на новорожденных, которые были инфицированы при беременности в 1 триместре, 5% всех случаев припадает на 2 триместр, 2% — на 3 триместр, 1% , если мать перенесла болезнь перед родами.
Врожденная краснуха плохо влияет на плод, особенно если заражение произошло в первой половине беременности. На более поздних сроках, перед родами инфицирование болезнью менее опасно. Чаще всего врачи под синдромом врожденной краснухи подразумевают три порока в развитии ребенка – триада:
- поражение органов зрения – катаракта;
- поражение органов слуха – глухота;
- пороки сердца.
Также у детей, инфицированных матерью во время беременности, наблюдаются:
- нарушения в работе кровеносной системы – анемия, тромбоцитопения;
- пневмония;
- низкий вес при рождении и маленький рост малыша;
- отклонения в формировании костей черепа и головного мозга.
Краснуха у беременных проявляется отклонениями в работе нервной системы ребенка. Причем они могут проявиться не сразу после рождения ребенка, а тогда, когда он подрастет – у него могут появиться судороги и наблюдаться умственная отсталость.
- Первыми симптомами краснухи у беременных являются увеличенные лимфатические узлы в области шее, затылка и иногда в паху.
- Через 2 – 3 дня симптомы проявляются более выразительно — появляется красная сыпь. Сначала ее замечают на лице и шее, затем за несколько часов она покрывает все тело: спину, ягодицы, руки и ноги.
- Температура слегка повышенная – 37 – 37,2 градуса.
- Появляются признаки общего недомогания: головная боль, мышечная слабость, чувствительность к свету, слезоточивость.
- Сыпь проходит за 3 – 4 дня.
Как видите, симптомы, которые имеет краснуха при беременности, такие же, как в другой период.
За короткое время своего проявления вирус способен нанести непоправимый вред здоровью малыша – он легко проникает через плаценту и инфицирует плод. И если для взрослых людей и детей болезнь совсем не опасна, то на плод она оказывает пагубное воздействие. Вот почему важно еще перед беременностью, на этапе ее планирования сдать анализ на наличие антител к этому вирусу.
Лабораторная диагностика должна проводиться лицам следующих категорий:
- женщинам на этапе планирования беременности;
- беременным на ранних сроках и при подозрении на инфицирование краснухой;
- новорожденным с признаками синдрома врожденной краснухи.
Что делать, если беременная контактировала с больными краснухой?
Если беременная не болела краснухой и не была привита от болезни своевременно, то иммунитета к этому заболеванию у нее нет. Для того чтобы точно установить, есть ли антитела в крови, необходимо сдать анализы на их наличие.
Антитела – это иммуноглобулины, которые появляется в крови человека тогда, когда организм перенес вирусную нагрузку, то есть переболел краснухой или получил вакцину. Различают 2 вида антител к краснухе — IgM и IgG.
IgM – это маркер вируса краснухи. Эти антитела появляются в крови, когда вирус только поразил организм – в первые дни. Через 2 – 3 недели их количество достигает максимального уровня, а через 1 – 2 месяца их в крови не остается. То есть, если беременная – носитель инфекции и только подхватила вирус, в ее крови появляются IgM.
Второй тип антител к краснухе – IgG. Эти антитела появляются на 2 дня позже, чем антитела первого типа. Через месяц после заболевания их насчитывается максимальное количество. Если в организме есть иммунитет к болезни, то в крови сохраняется определенное количество антител типа IgG. Именно они не дают организму подхватить повторно болезнь.
Если обнаружены антитела типа IgM (анализ положительный), и не обнаружены антитела IgG (анализ отрицательный) – это говорит о том, что в организме есть вирус краснухи, у беременной был контакт с инфицированным носителем, и она сама заразилась.
Высокое содержание 2 типов антител говорит, что болезнь находится в острой стадии развития.
Если первые две позиции обнаружены у беременной до 16 недели, не зависимо от того, как протекает болезнь – слабые симптомы или ярко-выраженные симптомы – женщине рекомендуют прерывать беременность.
Следует знать, что даже в том случае, если симптомы болезни вообще не выявлены, но в анализе наблюдается превышенная норма антител, которые говорят о наличии вируса, беременность опасна для плода, ее тоже прерывают. Все объясняется тем, что краснуха во время беременности может протекать в скрытой форме, никак себя не проявлять, но плод будет инфицирован, что подтверждает анализ.
Обязательно необходимо обратиться к гинекологу, который назначает исследования, чтобы определить состояние развития плода – УЗИ или скрининг во 2 и 3 триместрах. При необходимости назначаются дополнительные анализы. По их результатам принимается решение о прерывании или сохранении беременности.
Если у беременной был контакт с инфицированным больным, и анализ обнаружил вирус после 28 недели, женщина ставится на учет в группу высокого риска. Проводится профилактика, чтобы не произошло прерывания беременности, проводится лечение плацентарной недостаточности.
Если ребенок родился с синдромом врожденной болезни, он тщательно обследуется и наблюдается в дальнейшем у специалистов.
Норма: IgM – анализ отрицательный, IgG – анализ положительный. Результаты говорят о стойком иммунитете к болезни.
IgG положительный, IgM не обнаружено. Анализ говорит, что норма антител превышена, у беременной есть иммунитет к болезни, но она также является носителем вируса – может заразить окружающих, в том числе и ребенка.
Если женщина не беременна, то с такими показателями стоит повременить, пока уровень антител не нормализуется. Если беременность уже наступила, следует быть очень осторожной и избегать контакта с больными.
Если нет ни тех, ни других антител, значит, иммунитета в крови нет и вируса тоже нет. В таком случае рекомендуется вакцинация против краснухи, если женщина не беременна. Во время беременности делать прививку уже нельзя. Беременеть можно спустя 2 – 3 месяца после прививки.
Если до беременности анализ на антитела не делался, необходимо на ранних сроках его сдать, чтобы соблюдать все меры предосторожности в случае, если антитела не будут обнаружены. Повторные анализы на наличие антител к краснухе необходимо сдавать в тех случаях, когда был контакт с инфицированным больным.
Если анализ показал наличие антител, повторно его делать нет необходимости. Даже прямой контакт с больным не опасен. Иммунитет к этой болезни очень стойкий и сохраняется десятки лет.
- Любой контакт с больным человеком опасен при беременности, если у нее нет антител к заболеванию. Женщина, которая переболела краснухой, имеет стойки иммунитет к этому заболеванию.
- Беременная, которая не болела краснухой, должна быть очень осторожной, особенно если она работает в детском учреждении, где вирус легко распространяется воздушно-капельным путем.
- Если в доме заболел младший ребенок, его нужно изолировать, чтобы снизить риск заражения болезнью.
- В период вспышки болезни необходимо избегать мест массовых скоплений людей (поликлиник, кинотеатров, массовых мероприятий и пр.)
- Если вы не уверены, что у вас есть иммунитет к болезни (нет записи в карточке о том, что вы болели этой болезнью), то анализ на антитела нужно сдать в самом начале беременности, а еще лучше на этапе ее планирования, чтобы вовремя сделать вакцинацию.
Прививка от краснухи перед беременностью сегодня считается самым лучшим методом профилактики. Антитела после прививки передаются будущему ребенку и сохраняются в первые пол года жизни, после этого их количество в крови уменьшается. Вакцинация проводится детям в возрасте 1 и 6 лет, девочкам-подросткам в 14 лет и женщинам детородного возраста перед беременностью. После ее введения в 99 – 100% вырабатывается иммунитет к болезни, который сохраняется 20 лет.
Вы – одна из тех миллионов женщин, борящейся с паразитами?
А все ваши попытки похудеть не увенчались успехом?
И вы уже задумывались о радикальных мерах? Оно и понятно, ведь чистый организм — это показатель здоровья и повод для гордости. Кроме того, это как минимум долголетие человека. А то, что здоровый человек, выглядит моложе – аксиома не требующая доказательств.
Поэтому мы рекомендуем прочитать статью Елены Малышевой, о том как эффективно очистить организм от шлаков и бактерий. Читать статью >>
По материалам dermatitanet.ru
Чем опасна краснуха при беременности, профилактика и диагностика при планировании
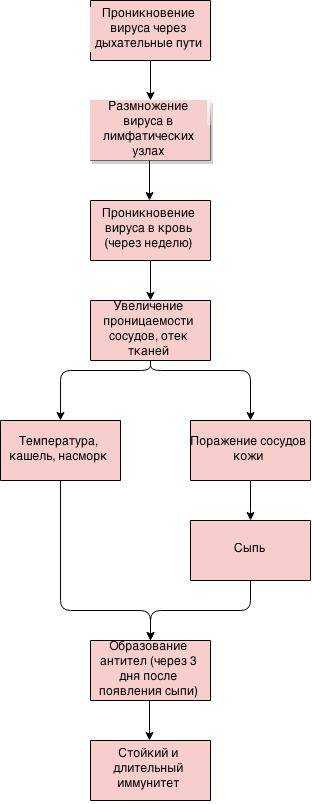
Краснуха – это острая инфекция, вызываемая РНК-содержащим вирусом. Единственным источником болезни является инфицированный человек. За неделю до высыпаний и в течение 1-2 недель после больной краснухой может заразить окружающих.
Передается вирус преимущественно воздушно-капельным путем: при кашле, чихании, разговоре. Восприимчивость к заболеванию очень высокая, при отсутствии иммунитета к краснухе риск заразиться равен 70-80 %. У беременных возможна передача болезни через плаценту к ребенку.
Из всех тканей человека вирус краснухи предпочитает кожу, лимфоидную и эмбриональную ткань, с чем связаны основные симптомы болезни. После заражения вирус быстро распространяется по крови, поражая стенки мелких сосудов. Характерная краснушная сыпь – не что иное, как поврежденные мелкие капилляры кожи. Вторым местом обитания вируса являются лимфатические узлы. Почти у всех больных краснухой они значительно увеличены в размерах.
В тяжелых случаях вирус поражает нервную ткань, вызывая очень опасные состояния – краснушный менингит и энцефалит. Самое драматичное развитие событий — поражение вирусом краснухи при беременности тканей эмбриона. В первые недели беременности все клетки маленького человека усиленно делятся, образуя новые органы и ткани. Вирус замедляет этот процесс деления, вызывая тяжелые пороки развития плода. И чем раньше вирусные частицы проникают к плоду, тем больше риск серьезных нарушений.
Чаще всего краснухой болеют в детстве. Непривитые дети переносят краснуху довольно легко, но опасность представляют грозные осложнения инфекции: менингит и энцефалит. В связи с большим охватом населения вакцинацией эти проявления встречаются редко.
2-3 недели инкубационного периода сменяются общим недомоганием. Температура, кашель, насморк и увеличение лимфатических узлов очень похожи на обычные «простудные» признаки. Но в дополнении к продромальным явлениям сразу возникает главный симптом краснухи: сыпь.
Сыпь появляется сначала на лице, через несколько часов спускается ниже, распространяясь на руки, тело и ноги. Больше всего высыпаний на спине, ягодицах и разгибательных поверхностях рук. Высыпания представляют собой мелкие пятна (2-4 мм) бледно-розового цвета, круглой четкой формы. Через 1-3 дня сыпь полностью исчезает, не оставляя никаких следов и рубцов.
Вторым по значимости признаком болезни является лимфаденит (воспаление лимфатических узлов). Узлы увеличены, часто – болезненны при ощупывании. Такое состояние сохраняется до 2 недель после высыпаний. У беременных характерная сыпь часто отсутствует, а вот лимфаденит служит достоверным симптомом краснухи.
Лихорадка у беременных обычно не выражена, температура редко поднимается выше 38 градусов. Поэтому атипичное течение болезни (без температуры и сыпи) пропустить очень легко.
В период характерных высыпаний диагноз можно подтвердить следующими методами:
Общий анализ крови:
- снижение числа лейкоцитов
- снижение числа нейтрофилов и возрастание лимфоцитов
- большое количество моноцитов
Определение в крови антител к краснухе с помощью ИФА. В ответ на любую острую инфекцию организм вырабатывает IgM, которые довольно быстро исчезают. За долговременный иммунитет отвечают IgG. При краснухе:
- IgM появляются через 1-2 недели после высыпаний и сохраняются в крови до 3 месяцев
- IgG появляются вслед за IgM и сохраняются на протяжении всей жизни.
Анализ на краснуху (иммуноглобулины M и G) должны проводить всем беременным и женщинам, планирующим беременность в ближайшем будущем.
Всех детей вакцинируют от заболевания в возрасте 1 и 6 лет. Девочкам в 12-13 лет рекомендуют провести третью вакцинацию, чтобы к моменту планирования беременности риск заболеть краснухой был сведен к минимуму.
Иммунитет к болезни развивается у 9 из 10 привитых детей. Обычно достаточный уровень защитных антител сохраняется в течение 15 лет. Поэтому если ребенку была проведена вакцинация только в 1 год, то к 18-20 годам риск заразиться краснухой (в том числе и во время беременности) довольно велик. В редких случаях болезнь может возникнуть у привитых людей. Но такая реинфекция протекает значительно легче, а передача от матери к плоду практически невозможна.
Всем женщинам, планирующим беременность, необходимо сдать кровь на иммуноглобулины G и M к опасным для плода инфекциям TORCH:
- To – Toxoplasma (Токсоплазмоз)
- R – Rubella (Краснуха)
- C – CMV (Цитомегаловирус)
- H – Herpes (Герпес 1 и 2 типа)
В зависимости от титра антител результат считают положительным, отрицательным или сомнительным. В каждом анализе должно быть количественное значение Ig и нормы конкретной лаборатории.
Интерпретация анализов для женщин, планирующих беременность:
Чаще всего при последнем результате анализов и признаках краснухи (недавняя сыпь, температура и общее недомогание) врачи рекомендуют прерывание беременности малого срока. При отказе от аборта необходимо провести следующие мероприятия:
- периодическое исследование крови на антитела к краснухе
- УЗИ в сроке 16 недель для выявления пороков развития плода
- кордоцентез на сроке 17-18 недель
Если при кордоцентезе вирус в пуповинной крови не найден, то возможно дальнейшее вынашивание беременности. Женщине вводят специфический антикраснушный иммуноглобулин для скорейшего изгнания вируса из организма.
Вопрос о прерывании беременности может возникнуть вновь при обнаружении тяжелых пороков развития плода (анэнцефалия, летальные пороки сердца и тп).
Если беременная переболела краснухой на сроке 16 недель и более, а плод без видимых отклонений от нормы, то медицинский аборт не показан, так как риски серьезных осложнений намного ниже.
Частота врожденного инфицирования краснухой зависит от мер, принимаемых в каждой конкретной стране. При проверке крови на антитела до и во время беременности, а также массовой вакцинации девочек пубертатного периода частота этой патологии стремится к нулю (см. краснуха у детей).
Риск развития врожденных аномалий при краснухе во время беременности:
- заражение в первые недели беременности – 100% риск аномалий
- 4-8 недели — 40-60%
- 9-12 недель – 15%
- 13-16 недель – 7%
- поздние сроки – 1-4%
Синдром врожденной краснухи сочетает в себе три главных проявления:
- Катаракта ( и другие патологии зрения: глаукома, недоразвитие глаз)
- Пороки сердца (незаращение артериального протока, стеноз легочной артерии и аортального клапана, тетрада Фалло, коарктация аорты)
- Глухота (возникает у 90% детей с врожденной краснухой)
Помимо этих патологий встречается гидро- и микроцефалия, аномалии прикуса, дисплазии органов, поражение кожи и сосудов. Эти признаки возникают при заражении ребенка в поздние сроки. При инфицировании плода 4 из 10 беременностей прерываются и ли заканчиваются внутриутробной гибелью ребенка.
Ранние признаки врожденной краснухи:
- густая геморрагическая сыпь (синячки) на фоне снижения тромбоцитов
- гепатит
- интерстициальная пневмония
В дальнейшем развитие ребенка с врожденной краснухой запаздывает, формируется умственная отсталость, аутизм и другие патологии нервной системы. Учитывая серьезные последствия для жизни и здоровья плода, очень важно предотвратить заражение краснухой во время беременности. Поэтому при подготовке к зачатию нельзя пренебрегать диагностическими тестами, которые приняты во всем современном мире.
Даже классическое течение краснухи сходно со многими вирусными заболеваниями и высыпаниями аллергического характера. А так как краснуха во время беременности часто протекает атипично, то различить некоторые состояния довольно сложно. Во многих случаях помогают выявить краснуху положительные результаты анализов. Сходные проявления бывают при:
- кори
- инфекционном мононуклеозе
- лекарственной аллергии
- скарлатине
- инфекционной эритеме
По материалам zdravotvet.ru
Краснуха – это заболевание проходит без осложнений лишь в раннем детстве. Для беременной женщины, краснуха в какой-то степени является приговором. Ведь в самом начале беременности, когда только начинается процесс развития малыша из зиготы, формируются ткани и органы из зародышевых клеток, такое инфекционное заболевание как краснуха, может привести к необходимости прерывания беременности.
Что же такое краснуха? Это вирусное заболевание эпидемической природы, инкубационный период при котором составляет от пятнадцати до двадцати пяти дней.
Заражение происходит при тесном и продолжительном контакте с носителем, впрочем, при наличии слабого иммунитета, заразиться можно и при однократном общении с больным. Понять, произошло ли заражение или нет во время бессимптомной стадии, невозможно.
Заболевание краснуха имеет мягкий характер у детей, заявляя о себе небольшими красноватыми пятнышками, распространяющимся по мере развития болезни сверху вниз, повышенной температурой тела, ломотой в воспаленных суставах и увеличением лимфатических узлов.
У взрослых течение болезни намного тяжелее. Сначала значительно увеличивается температура тела, возникает ринит, боль в горле и ломота суставов. Эти симптомы схожи с симптомами гриппа, но дальнейшее течение болезни не оставляет сомнений в установлении диагноза. На теле появляется сыпь, наблюдается укрупнение лимфатических узлов и боль при пальпации. В особо тяжелых случаях возможно поражение головного мозга и разрушение мелких суставов рук и ног. Возможен, но редок, летальный исход.
Краснухой можно переболеть только раз в жизни, так что опасна она только для не перенесших ее в детстве женщин. Поэтому многие родители, заботясь о будущем своих детей, нарочно отводят их в детский сад или ясли, в то время как там наблюдается эпидемия инфекционной детской болезни, будь то ветрянка, краснуха или свинка.
Самый тяжелый характер заболевания у беременных женщин, более того, основную опасность болезнь представляет для плода. Первый триместр беременности, самый ответственный, и если произошло заражение зародыша, существует большой процент вероятности рождения ребенка с врожденным пороком развития. Врожденные пороки ведут к инвалидности, нарушениям и часто к смерти в возрасте до полутора лет. Краснуху относят к безусловным внутриутробным возбудителям инфекции. Это означает, что заразиться может плод от беременной женщины.
После 21-й недели беременности риск заражения плода перестает быть основанием для прерывания беременности. Даже если эмбрион заразится, риск возникновения у него каких-либо врожденных заболеваний становится крайне низок. Выкидыши у женщин при краснухе происходят до 12 недели беременности, если самопроизвольный выкидыш не происходит, чаще всего назначается искусственное прерывание беременности.
Если после консультации врача инфицированной женщине в положении не назначают аборт, ее вносят в особую группу риска протекания беременности. Как и обычным больным, ей назначают курс лечения, в который входят разрешенные к приему беременными женщинами антибиотики, полоскания антисептиками, анальгетики. Тщательное наблюдение во время беременности и родов обусловлено тем, что болезнь несет опасность не только для ребенка, но и для матери. Во время родов, может начаться кровотечение, сепсис, нарушение родовой деятельности. Если ребенок все же появится на свет, он будет инфицирован и сможет заражать других.
По материалам vpuzike.com