Что такое TORCH-инфекции, риски заражения при беременности, диагностика и лечение
Внутриутробное заражение ребенка инфекционными заболеваниями нередко наблюдается при беременности и может сопровождаться поражением кожи, глаз, головного мозга, печени, легких, органов пищеварения.
Наиболее опасны для плода так называемые ТОРЧ-инфекции при беременности. Их распространенность достигает 10%. Мертворождаемость при их наличии достигает 17%, раннее заболевание новорожденного – 27%. У ребенка могут возникнуть тяжелые осложнения:
- асфиксия (удушье);
- респираторный дистресс-синдром (недостаточное снабжение организма кислородом в результате нарушения работы легких, что вызывает комплекс тяжелых расстройств всех органов);
- кровоизлияние в мозговую ткань.
Что такое TORCH-инфекции?
Это группа самых опасных внутриутробных инфекций, вызывающих тяжелые осложнения у ребенка.
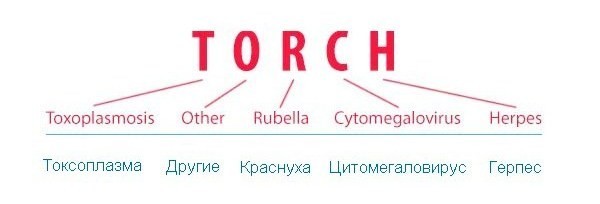
TORCH – аббревиатура, состоящая из первых букв английских слов, означающих соответствующие заболевания. Кроме того, английское слово Torch означает факел, что подчеркивает значимость и тяжесть поражения.
Что относится к ТОРЧ-инфекциям:
- Т (toxoplasmosis) – токсоплазмоз;
- (others) – другие: сифилис, хламидиоз, энтеровирусная инфекция, гонорея, листериоз, гепатиты А и В; вероятно, к этой же группе относятся вирус папилломы человека (ВПЧ), грипп, лимфоцитарный хориоменингит;
- R (rubeola) – краснуха;
- C (cytomegalia) – цитомегаловирусная (ЦМВ) инфекция;
- H (herpes) – герпес.
Даже при легком или бессимптомном течении инфекции у матери TORCH-инфекции могут вызвать тяжелое поражение у плода. Это связано с двумя факторами:
- направленное действие (тропность) многих вирусов именно к зародышевой ткани;
- отличная среда для размножения возбудителей в клетках плода, обладающих высокой скоростью обмена веществ и энергии.
Большинство внутриутробных инфекций, хотя и вызвано разными микроорганизмами, имеет сходные внешние проявления, так как возбудители поражают еще не сформировавшиеся ткани плода.
Токсоплазмозом заражено до 7% женщин, из них у трети инфицируется плод. У ребенка поражаются ткани мозга, глаз, печени и сердечно-сосудистой системы. Внутриутробное заражение сифилисом возникает во 2-3 триместрах, в результате возможен выкидыш или мертворождение плодом с висцеральным сифилисом (поражение легких, костей, хрящей и печени). Хламидии выявляются у 12% беременных женщин, в половине случаев страдает и плод.
Виды ТОРЧ-инфекции, вызываемой энтеровирусами: ECHO- и Коксаки-вирусные поражения. Беременная может заразиться при контакте с больным, у которого воспалены верхние дыхательные пути (насморк) или легкие (пневмония), а также со страдающим кишечным расстройством. Беременным следует избегать общения с больными людьми!
Гепатит В имеется у каждой сотой беременной, риск заболевания ребенка составляет 10%.
Листериозом ребенок заражается от матери через плаценту или при восхождении инфекции по половым путям. У женщины заболевание проявляется воспалением почек, цервикального канала, гриппоподобными симптомами, а у ребенка вызывает сепсис.
Также через плаценту проникает вирус краснухи. Особенно высока такая вероятность в первом триместре (80%), снижаясь к концу второго триместра до 25%.
Цитомегаловирус (ЦМВ) циркулирует в крови многих женщин, при этом он не опасен для ребенка. Вероятность заболевания возникает лишь в том случае, если женщина впервые заразилась во время беременности. При этом частота внутриутробного инфицирования ребенка достигает 10%.
У 7% женщин имеется генитальная герпетическая инфекция, которая часто в родах передается ребенку. Особая опасность этого заболевания – нередкая связь с вирусом иммунодефицита человека (ВИЧ-инфекцией). Считается, что вирус герпеса может быть одним из факторов быстрого прогрессирования ВИЧ-инфекции у детей, заразившихся от имеющих ВИЧ матерей.
TORCH-инфекции у беременных развиваются по-разному. Это зависит от фазы болезни у матери (острая, хроническая инфекция, носительство), а также срока беременности. При действии инфекционного агента на эмбрион еще до имплантации (в первую неделю после оплодотворения) зародыш либо гибнет, либо полностью восстанавливается.
Под влиянием инфекционного агента с 7 дня по 8 неделю беременности вероятна гибель зародыша, сопровождающаяся выкидышем, либо формирование уродств, а также плацентарной недостаточности.
С 9 по 28 неделю действие инфекции затрагивает формирующиеся органы. Поражение почек может привести к гидронефрозу (их расширение с атрофией почечной ткани), инфицирование ткани мозга вызывает гидроцефалию. После 28 недели у плода появляется способность к иммунной защите против возбудителей.
Какие бывают исходы внутриутробной инфекции:
- преждевременные роды;
- низкий вес при рождении;
- мертворождение;
- инфекционные процессы у плода;
- плацентарная недостаточность;
- нарушение адаптации родившегося ребенка.
Как передается ТОРЧ-инфекция?
Преимущественно трансплацентарно. Через ткань плаценты проникают возбудители листериоза, сифилиса, токсоплазмоза, ЦМВ и всех остальных вирусных инфекций. Гораздо реже плод инфицируется восходящим путем (при воспалительном процессе в половых путях матери, например, при гонорее), когда микробы вызывают сначала хориоамнионит, а плод поражается при контакте с околоплодными водами.
При некоторых заболеваниях плод инфицируется при прохождении по родовым путям. Наконец, отмечается и гематогенное инфицирование, когда из очага в организме матери возбудитель по сосудам проникает прямо в кровоток плода. Это редкое явление.
Симптомы ТОРЧ-инфекции могут быть неспецифическими (общими для всех инфекций) и специфическими). Чем раньше инфицирован плод, тем тяжелее протекает у него заболевание. При заражении через плаценту в начале беременности, которое возникает при кори, краснухе, ветрянке, гриппе, энтеровирусной инфекции, листериозе и некоторых других инфекциях, возникает гибель эмбриона, выкидыш, либо задержка развития плода, преждевременные роды, аномалии развития у ребенка.
Если плод инфицирован в 1 триместре, у него могут появиться микроцефалия (малые размеры мозга), гидроцефалия, порок сердца, аномалии развития конечностей. При заражении во 2 и 3 триместре возникает поражение глаз (хориоретинит), увеличение печени и селезенки, воспаление легких, недоразвитие (гипотрофия).
После рождения проявления болезни могут возникнуть лишь через некоторое время, в течение которого возбудитель скрыт в организме: это конъюнктивит, катаракта, пиелонефрит, гидроцефалия, сахарный диабет у детей.
Специфические проявления отдельных ТОРЧ-инфекций:
- Грипп и корь: при инфицировании в 1 триместре частота выкидыша составляет 50%, но вероятность врожденных пороков не увеличивается.
- Краснуха: при инфицировании в 1 триместре развивается врожденная краснуха (катаракта, недоразвитие глаз и мозга, глухота и порок сердца), поэтому нередко такую беременность рекомендуют прервать.
При более позднем заражении самое частое последствие – глухота. При заражении матери после 16 недели риск заболевания плода не превышает 5%, но при этом возможно поражение печени, крови, нервной системы, зубов, иммунодефицит. - Герпес: инфицирование в 1 триместре ведет к выкидышу либо формированию гидроцефалии, порока сердца, нарушениям строения органов пищеварения. Заболевание матери во 2 и 3 триместре может вызвать у плода поражение печени, селезенки, мозга, легких.
Если ребенок инфицирован после 32 недели, а также во время родов или после рождения, у него возникает неонатальный герпес. Это заболевание протекает тяжело и в половине случаев заканчивается летальным исходом. - ЦМВ-инфекция при первичном попадании в организм матери во время беременности в 40% случаев вызывает осложнения беременности и родов, поражение печени, мозга, глаз и легких плода, а также системы крови. При врожденной ЦМВ-инфекции у ребенка летальность достигает 30%. Если же инфекция у матери имелась и до беременности, в большинстве случаев она никак не отражается на развитии плода.
- Коксаки-вирусная инфекция поражает плод во второй половине беременности. У новорожденных отмечаются судороги, лихорадка, отказ от еды, рвота, поражение кожи, легких, ушей, верхних дыхательных путей.
- Хламидийная инфекция чаще всего поражает плод во время рождения. Она характеризуется поздними симптомами: конъюнктивитом, возникающим в течение месяца после родов, и пневмонией, развивающейся спустя 2-3 месяца.
- Врожденный сифилис обычно проявляется в течение месяца после рождения ребенка: гриппоподобные проявления, поражение суставов, обездвиживающее малыша из-за болей, увеличение лимфоузлов, селезенки, печени, кожная сыпь.
- Листериоз приводит к тяжелым осложнениям: выкидышу, мертворождению, сепсису, менингиту и пневмонии. Летальность новорожденных достигает 80%.
- Токсоплазмоз: женщина заражается при контакте с животными или при употреблении в пищу недостаточно прожаренного мяса. Беременность может закончиться прерыванием, у плода нередко возникает задержка роста.
Выявление внутриутробной инфекции у плода затруднено. Поэтому проводится обследование на ТОРЧ-инфекции беременных женщин, особенно из групп риска. Кроме того, большое значение в диагностике имеет ультразвуковое исследование (УЗИ) плода на разных сроках вынашивания и обследование уже родившегося ребенка.
Для улучшения раннего выявления инфицированных женщин проводится скрининг на ТОРЧ-инфекции при планировании беременности, при постановке на учет в сроке до 15 недель, в 24-26 недель и 34-36 недель беременности, а также перед ЭКО.
Этот скрининг проводится с использованием иммуноферментного анализа (ИФА), определяющего в крови уровень антител. При острой инфекции появляются антитела класса IgM, при хроническом течении они сменяются на антитела класса IgG.
Как сдавать анализ крови на TORCH-инфекции?
Для этого нужно взять направление в женской консультации у лечащего врача. Исследуются антитела к четырем главным возбудителям: токсоплазме, вирусу краснухи, простого герпеса и ЦМВ. Кроме того, врач может назначить определение уровня антител и к другим возбудителям, например, хламидиям.
Подготовка к анализу не требуется. Кровь сдают из вены натощак. При подготовке к беременности анализ можно сдавать в любой день менструального цикла.
Расшифровка результатов анализов на ТОРЧ-инфекции в цифрах должна проводиться врачом. Однако и сама пациентка может сориентироваться по своим результатам, сопоставив их с референсными значениями. Нормы могут быть разными при использовании разного лабораторного оборудования.
В первой колонке бланка перечислены антитела к инфекциям классов IgG и IgM, во второй – полученный результат, в последней – значения, соответствующие отрицательной реакции (антитела не обнаружены) или положительной (антитела обнаружены).
Если у женщины антитела обоих классов ко всем инфекциям не определяются, она должна избегать инфицирования и сдавать повторные анализы в указанные выше сроки.
Если гемотест на TORCH-инфекции показывает, что в крови есть IgG, но нет IgM – это говорит о хроническом течении болезни или о давнем инфицировании. Риск поражения плода при этом практически отсутствует.
Если женщина еще не беременна, то после подтверждения диагноза с помощью полимеразной цепной реакции (ПЦР), обнаруживающей генетический материал возбудителя, при необходимости ей назначают соответствующее лечение с контрольным обследованием. Носитель ТОРЧ-инфекции при беременности лечение обычно не получает, чтобы не нанести вред ребенку.
При острой или обострении хронической инфекции у женщины определяются IgM; IgG могут быть положительными (при обострении) или отрицательными (при первичном заражении) в зависимости от фазы болезни.
Когда сдавать анализ для выявления генетического материала возбудителя ТОРЧ-инфекции, то есть ПЦР?
Обычно подтверждение требуется при наличии у женщины антител класса IgM для назначения лечения. Используется кровь или мазок с поверхности шейки матки.
При подтверждении острой инфекции у матери необходимо установить, поражен ли плод. Для этого необходимы инвазивные (проникающие через плодные оболочки) вмешательства: амниоцентез или кордоцентез для исследования околоплодных вод. Эти процедуры довольно опасны, поэтому перед их проведением обязательно УЗИ для выявления признаков TORCH-инфекции плода:
- патология оболочек (многоводие, маловодие, патология хориона, отек плаценты, ее преждевременное созревание);
- отеки и кальцификаты (участки обызвествления) в тканях плода;
- изменение плотности органов;
- пороки развития;
- увеличение печени и селезенки.
После рождения ребенка необходимо как можно раньше установить диагноз. Лабораторная диагностика ТОРЧ-инфекций – основной метод их выявления. Используют две группы методов: прямые и непрямые.
Наиболее достоверно позволяет подтвердить наличие инфекции у новорожденного комбинация прямого метода, направленного на обнаружение возбудителя (ПЦР), и непрямого, выявляющего антитела к патологическому агенту (ИФА). Одновременно обследуют и мать ребенка для выявления в ее крови антител класса IgG.
Анализ крови на ТОРЧ-инфекции у ребенка подтверждает диагноз, если обнаруживаются антитела класса IgM (с помощью ИФА) и/или генетический материал возбудителя (с помощью ПЦР). Анализ на ПЦР может быть взят из любой биологической среды новорожденного – крови, слюны, мазка из уретры и т. д.
Если в крови ребенка обнаружены антитела класса IgG, но не IgM – это косвенный признак инфицирования. Его значение увеличивается при одновременном обнаружении соответствующих IgG у матери. Кроме того, через 2-3 недели анализы повторяют, и при повышении содержания (титра) антител вероятность внутриутробной инфекции возрастает.
Лечение ТОРЧ-инфекций у матери проводится после 32 недели и является строго индивидуальным. Общие принципы терапии:
- направленная на уничтожение возбудителя антимикробная или противовирусная терапия;
- лечение нарушений фето-плацентарного комплекса;
- иммуномодулирующие средства;
- профилактика дисбиоза кишечника и влагалища у беременной;
- по показаниям – лечение половых партнеров;
- подготовка перед беременностью.
Опубликованные клинические рекомендации утверждают, что массовый скрининг для всех беременных на TORCH-инфекции является необоснованным. Повышенное внимание и расширенное обследование необходимо женщинам из групп риска:
- имеющим хронические инфекционные болезни;
- при осложненном течении беременности (анемия, гестоз, невынашивание и др.);
- при осложнениях предыдущих родов (раннее излитие вод, слабость родовой деятельности и др.).
Обследование и лечение таких пациенток на этапе планирования беременности – основная мера профилактики внутриутробных инфекций. Не у всех заболевших во время беременности женщин поражается плод. Риск возрастает в таких случаях:
- недоношенность;
- задержка развития плода;
- поражение нервной системы в процессе родов;
- патология периода новорожденности.
Лечение новорожденных проводится после подтверждения диагноза и включает прежде всего противовирусную и противомикробную терапию, а также коррекцию выявленных нарушений работы внутренних органов и пороков развития.
По материалам ginekolog-i-ya.ru
ТОРЧ (TORCH) инфекции – это ряд инфекций, которые ВОЗ объединила в комплекс наиболее опасных для развития плода при беременности. Особенность ТОРЧ-инфекций заключается в том, что, будучи относительно безобидными для взрослых они становятся чрезвычайно опасными для беременных.
В ТОРЧ группу входят вирусные и бактериальные инфекции, многие из которых протекают бессимптомно, но при первичном заражении ими во время беременности могут пагубно воздействовать на все системы и органы плода, главным образом на его нервную систему, повышая риск выкидыша и пороков развития.
В основе термина TORCH лежит сокращение (по первым буквам) латинских названий наиболее часто встречаемых врожденных инфекций. Синонимом термина «ТОРЧ-инфекции» является термин «внутриутробные инфекции» или «ВУИ».
В группу TORCH-инфекций включают следующие заболевания:
- Т – токсоплазмоз (toxoplasmosis);
- О – другие инфекции (others): сифилис (бледная трепонема), ВИЧ, ветряную оспу, хламидиоз, гепатит В и С;
- R – краснуху (rubella);
- С – цитомегаловирусную инфекцию или ЦМВ (cytomegalovirus);
- H – герпес (herpes simplex virus).
Анализ на ТОРЧ-инфекции желательно сдать до наступления беременности – на стадии планирования (за 2-3 месяца до планируемого зачатия) или на как можно более ранних сроках беременности. Причем анализы необходимо сдать вне зависимости от самочувствия беременной женщины, так как большинство ТОРЧ-инфекций никак себя не проявляют и протекают бессимптомно, но представляют реальную опасность нормальному внутриутробному развитию ребенка. Именно поэтому анализы на ТОРЧ-инфекций входят в базовый спектр обследования беременных женщин в женских консультациях в рамках оказания медицинской помощи женщинам в период беременности.
Обследование беременных на ТОРЧ-инфекции проводят только один раз – при постановке на учет в женской консультации. Для анализа на TORCH- инфекции используют сыворотку или плазму. Разные иммуноглобулины появляются в крови в разное время. Поэтому для диагностики ТОРЧ-инфекций в крови определяют наличие или отсутствие антител к возбудителю.
После заражения, первыми появляются (в минимальной концентрации) специфические IgM-антитела, которые достигают своего максимума к концу первого – началу третьего месяца заболевания, затем их содержание снижается и через несколько месяцев (от 2 до 6) они перестают определяться. Иммуноглобулины класса G появляются в сыворотке крови на второй-третьей неделе заболевания и достигают пика своей концентрации на месяц позже IgM-антител. В дальнейшем, содержание IgG-антител может снижаться, но они, как правило, продолжают определяться пожизненно.
Диагностика TORCH-инфекции заключается в определении антител (иммуноглобулинов) к группе инфекций. Антитела – это защитные белки иммунной системы, образующиеся в организме при попадании чужеродных веществ, международное обозначение их – Ig. Для диагностики TORCH-инфекции используются антитела IgG и IgM.
Анализ крови на TORCH-инфекции является комплексным исследованием, в его состав входит 8 тестов — определение антител IgM и IgG:
- к вирусу простого герпеса 1,2 типа;
- к цитомегаловирусу IgM и IgG;
- к вирусу краснухи IgM и IgG;
- к Toxoplasma gondii IgM и IgG;
Антитела IgM – титры говорят об острой фазе заболевания. В некоторых случаях антитела IgМ могут сохраняться в организме после первичного заражения долгое время. Для определения давности заражения беременной используется сопоставление результатов обнаружения IgM с титром и авидностью IgG.
Антитела IgG – повышение говорит о том, что организм уже когда-то встречался с этой инфекцией и выработал иммунитет.
Лаборатории могут определять наличие антител IgG и IgM для каждого показателя ТОРЧ-инфекции как качественно (в результате будет указано, обнаружены/не обнаружены или отрицательно/положительно), так и количественно (результат покажет количество антител — титры).
Возможные результаты анализа на TORCH-инфекции во время беременности
Основной задачей проведения скрининга на TORCH-инфекции, является выделение группы риска по первичному инфицированию и диагностика внутриутробных инфекций.
Наиболее опасным для плода является первичное инфицирование (заражение) беременной ТОРЧ-инфекциями, особенно на ранних ее сроках, поэтому если при обследовании на ТОРЧ-инфекции до беременности в крови женщины обнаруживаются антитела к ним, то женщина может спокойно планировать беременность – сформировавшийся иммунитет защитит ее и будущего малыша. Если же антител к ТОРЧ-инфекциям не обнаруживается, значит, беременной женщине необходимо будет принимать дополнительные меры для того, чтобы обезопасить от них себя и своего будущего ребенка.
Если заражение ТОРЧ-инфекцией произошло в первые несколько недель после оплодотворения, то повышается риск неразвивающейся беременности и выкидышей, либо, если беременность сохранилась, у малыша могут развиться многочисленные пороки развития органов вследствие поражений на клеточном уровне.
Если первичное заражение ТОРЧ-инфекцией произошло в третьем триместре, у малыша развиваются воспаления различных органов, у таких деток всегда имеются симптомы неврологического поражения центральной нервной системы различной степени выраженности.
Чем опасен токсоплазмоз для беременной? Тяжесть поражения плода токсоплазмозом находится в зависимости от срока инфицирования (стадии внутриутробного развития). Первичное заражение токсоплазмозом в ранние сроки нередко для эмбриона заканчивается его гибелью. При инфицировании на более поздних сроках процент передачи токсоплазмоза плоду очень высок, но риск тяжелых поражений плода снижается. При этом возможно развитие заболевания через несколько лет: заболевания сетчатки глаза, дефекты слуха, эндокринные нарушения и др. Если женщина переболела токсоплазмозом до беременности (не менее чем за полгода до нее), ее будущему ребенку токсоплазмоз не угрожает.
Чем опасна краснуха для беременной? Особенно опасно заболевание в первом триместре беременности. В этом случае больше половины детей рождаются с синдромом врожденной краснухи (СВК) который может включать серьезные врожденные аномалии органов зрения (катаракта, глаукома), пороки сердечно-сосудистной системы, пороки органов слуха, поражения центральной нервной системы, пищеварительной и мочеполовой систем. Задержку роста и сахарный диабет также связывают с поздними осложнениями внутриутробной краснухи. Потенциальная опасность внутриутробного инфицирования плода происходит в 100% случаев в первые 12 недель беременности. Если инфицирование произошло на 13-16 неделе беременности, то у родившегося ребенка может быть выявлена глухота. На более поздних периодах беременности (17-20 недель) инфицирование плода наблюдается редко.
Чем опасна цитомегаловирусная инфекция для беременной? Цитомегаловирусная инфекция занимает одно из первых мест по внутриутробному инфицированию плода. Заражение чаще всего происходит в родах. Опасность цитомегаловирусной инфекции для плода возникает только при первичном заражении женщины во время беременности. ЦМВ может привести к внутриутробной гибели плода или рождению ребенка с врожденной цитомегаловирусной инфекцией (гепатит, желтуха, увеличение печени и селезенки, пневмония, пороки сердца, врожденные уродства). Родившийся ребенок может страдать задержкой психического развития, глухотой, эпилепсией, церебральным параличом, мышечной слабостью.
Чем опасен герпес для беременной? При первичном заражении герпесвирусной инфекцией в первые 20 недель беременности повышается риск спонтанного аборта, а в последние недели – способствует преждевременным родам, либо к врождённому герпесу у ребенка, который характеризуется желтухой, увеличением печени и селезенки, аномалиями развития центральной неровной системы (ЦНС) и т. д. При первичном заражении герпесом во время беременности, особенно на начальной ее стадии, когда закладываются все органы и системы будущего ребенка, герпесная инфекция может быть смертельно опасной для плода.
По материалам www.kukuzya.ru
Что такое ТОРЧ комплекс и какие опасности он в себе таит?
Самое серьезное испытание для организма женщины — это период беременности, в который обостряются хронические заболевания и легко присоединяются инфекции, к ослабленному организму. Некоторые инфекции считаются условно безобидными, например, ОРЗ. Существует группа инфекций, которые расцениваются, как опасные для здоровья беременной женщины и плода, к данной группе относятся ТОРЧ – инфекции (ТОРЧ комплекс). Под каждой буквой аббревиатуры ТОРЧ (torch), зашифрованы названия инфекционных заболеваний, расшифровка, которых следующая:
- Т – токсоплазмоз
- О – зашифрованы следующие инфекции: ВИЧ, ветряная оспа, гепатиты В, С, сифилис, хламидиоз, гонококковая инфекция и др.
- R – краснуха
- С – цитомегаловирусная инфекция
ТОРЧ – инфекции отличаются специфичностью оказывать негативное воздействие в период эмбрионального развития на формирование органов и систем плода. Данный комплекс инфекций может привести к внутриутробной гибели плода, вызвать аномалии его развития. Велик шанс родить ребенка с пороками развития нервной, сердечно – сосудистой систем. Если при беременности анализы и клинические признаки доказывают у женщины ТОРЧ комплекс, то очень часто женщине предлагается сделать аборт.
Планирование беременности предусматривает сдачу анализов крови, для того, чтобы определить ТОРЧ – комплекс, а точнее антитела к инфекции. Если до беременности женщины в ее крови выявляются антитела к вышеперечисленным инфекционным заболеваниям, то можно беременеть, не опасаясь за здоровье ребенка.
Токсоплазмоз – широко распространенное заболевание, которым, согласно статистике, переболело треть населения нашей планеты. Возбудитель заболевания – токсоплазма. Ее хозяином являются кошки. В их организме токсоплазма размножается, развивается и передается человеку, чаще через грязные руки. При хорошем иммунитете человек переносит заболевание в легкой форме. Переболев один раз, формируется стойкий иммунитет на всю жизнь. Для беременных самым опасным периодом являются первые 12 недель, когда не сформирована плацента. Именно в период эмбрионального развития токсоплазма поражает зачатки головного мозга, глаз, печени и селезенки. Чем больше срок беременности, при котором наступило заражение токсоплазмой, те меньше шанса, возможных уродств у будущего ребенка.
Рекомендации, соблюдение которых снизит вероятность заражения токсоплазмозом:
- Ограничить контакт с животными, особенно с кошками;
- Если в доме живет кошка, которую выпускают на улицу, то женщина во время беременности должна осуществлять уход за ней только в перчатках;
- Фрукты и овощи следует мыть в слабом растворе соды, затем ополоснуть водой и только потом употреблять в пищу;
- Мясо и продукты из него должны быть хорошо термически обработаны.
Еще одно опасное заболевание, представляющее torch комплекс – это краснуха. Заболевание инфекционной природы, передается через воздух при разговоре, кашле и др. Краснуха – относительно «безобидное» заболевание, которым чаще всего болеют дети. У них оно протекает без осложнений. Клинически заболевание проявляется мелкой сыпью по всему телу, повышением температуры. Перенесенная краснуха оставляет устойчивый иммунитет.
В чем опасность краснухи для беременных? Инфекция, проникая в организм будущей матери, вызывает тератогенное действие на ткани плода. В первые три месяца вирус воздействует на сердечную мышцу, нервную ткань, кроме того оказывает влияние на слух и зрение. Во втором и третьем триместре вирус не так опасен, однако перенесенная болезнь проявляется отставанием ребенка в росте, физическом развитии.
Беременность прерывается только в первом триместре, во втором и третьем назначается общеукрепляющая терапия, направленная на профилактику недостаточности плаценты. Если женщина заболевает краснухой на 9 месяце беременности, то она может родить ребенка с клиническими проявлениями заболевания у него. Женщине, которая планирует беременность, для своего же спокойствия необходимо за два месяца до нее сдать анализы крови.
Если женщина не болела в детстве или не была привита, в момент планирования беременности самое время провести вакцинацию. Спустя 2 месяца после повторных анализов крови, когда опасности для плода нет, женщина может без опаски пытаться беременеть. Сдача анализов считается обязательной, если во время беременности женщина контактировала с человеком больным краснухой.
К слову хочется добавить и про лекарственные препараты, которые так же, как и ТОРЧ — инфекции могут оказать губительное действие на плод. Например, препарат баклосан (синоним баклофен), который назначается при неврологических заболеваниях, устраняет спазмы и судороги и имеет абсолютное противопоказание при беременности. Баклосан (баклофен) вызывает пороки развития плода, а на ранних сроках может вызвать его гибель. Тоже касается большинства лекарственных препаратов, действие которых можно сравнить с torch — инфекцией. Некоторые препараты применять можно только с осторожностью, например, фенибут, выпускаемый в таблетках. Фенибут — малотоксичный препарат, эффективен при неврозах и бессоннице. Фенибут часто назначается при стрессовых ситуациях. Фенибут не обладает тератогенным действием, но его все равно следует назначать с особой осторожностью не только при беременности, но и во время лактации.
Цитомегаловирусная инфекция — инфекционное, вирусное заболевание, передающееся через половой контакт, кровь и грудное молоко. В большинстве случаев человек является носителем, и при ослаблении иммунитета, как у беременных женщин, заболевание проявляет себя. Особенно чувствителен к данному вирусу плод. Заражение эмбриона может быть даже во время зачатия, если отец инфицирован, то вирус передается через сперму.
Внутриутробно плод заражается через плодные оболочки или через плаценту. Малыш может заразиться, проходя по инфицированным родовым путям или через грудное молоко.
Цитомегаловирусная инфекция влияет на центральную нервную систему плода, в частности на развитие головного мозга, который может быть недоразвит или возникнуть его водянка, так же может быть увеличена печень и селезенка. Рожденный ребенок может быть глухим, немым и заметно отставать в развитии. Данное заболевание является прямым показанием для искусственного аборта.
Чтобы удостовериться в заболевании, необходимо сдать анализ крови, сделать мазок из влагалища и шейки матки и дождавшись результатов строго выполнять врачебные назначения. Обычно, противовирусные препараты заметно снижают тератогенные свойства вируса и резко повышают шанс родить ребенка здоровым.
Опять же, как и в случае с краснухой, анализ крови на определение torch инфекции, в частности цитомегаловирус, должен проводиться еще у не беременных женщин, а в период ее планирования. Кроме женщины сдать анализы необходимо мужчине.
Герпес – так же представляет torch комплекс. Существуют два типа I и II.
Герпес первого типа проявляется простудой на губах, второго типа – поражает половые органы. Вследствие полученных результатов доказанных учеными, установлено, что герпес первого типа не так опасен для плода. При попадании инфекции в кровь до беременности, иммунной системой образуются антитела. При беременности женщине передается, часть антител от матери и ребенку опасность не угрожает.
Герпес, как и остальные torch вирусные инфекции опасны в первый триместр. На поздних сроках согласно данным полученных результатов – известно, что действие вируса опасно преждевременными родами. Внутриутробное инфицирование одной из torch инфекций чревато гибелью плода, его слепотой, глухотой, эпилепсией. Супружеской паре в обязательном порядке необходимо сдать анализы на предмет torch инфекции.
Согласно полученным данным сделанных анализов на torch инфекции врач назначает противовирусное лечение, которое подавляет активность вируса и стимулирую выработку интерферона, отвечающего за иммунитет.
Остальные инфекции, входящие в torch комплекс под буквой «О» так же опасны, но менее распространены.
- Torch комплекс включает в себя вирусные заболевания, которые имеют различные механизмы передачи;
- Комплекс опасных заболеваний передается быстро и становится опасным для плода именно в первый триместр беременности;
- Необходимо позаботиться о здоровье будущего ребенка заранее, сдав своевременно анализы на комплекс инфекций.
Анализы на torch комплекс желательно сдать за 3 месяца до планирования беременности. Если обследовав женщину, анализы крови подтвердили наличие антител, это означает, что torch комплекс не опасен для плода. Если антител в крови не обнаружено, то женщине от некоторых инфекций torch можно сделать прививку, а от некоторых, можно защитить себя и будущего ребенка только следуя советам профилактики: избегать мест с большим скоплением людей, принимать разрешенные врачом иммуностимулирующие препараты. Для крепкого иммунитета полезно активно двигаться, чаще быть на свежем воздухе и вести здоровый образ жизни.
Один из распространенных способов обнаружить torch комплекс является иммуноферментый анализ и ПЦР (полимиразная цепная реакция). Последний анализ крови позволяет определить ДНК возбудителя и установить его тип, например, герпес первого или второго типа. Для того чтобы воспользоваться методом ПЦР и повести анализ для исследования берется не только кровь, но и моча, выделения из влагалища, шейки матки. Достоверность результатов анализов равна 95 процентам.
Таким образом, подготовившейся заранее женщине, которая желает родить здорового ребенка, не страшны ТОРЧ — инфекции, так как, в настоящее время, есть возможность их выявить, предупредить, а, иногда, вылечить или уменьшить риск терратогенного воздействия на плод.
По материалам hochurodit.ru
Торч инфекции при беременности: расшифровка анализа
TORCH (ТОРЧ) – патогенные инвазии, которые Всемирная организация здравоохранения (ВОЗ) считает наиболее опасными для женщины в период гестации (беременности) и плода, который она носит. Особенность этих инвазий – в их относительной безобидности для человека в обычном состоянии и значительной опасности для беременных, что делает анализ на ТОРЧ-инфекции при беременности крайне важным способом диагностирования, предупреждения и расшифровки возможных угроз здоровью женщины в положении.
Слово «ТОРЧ» – не аббревиатура, а всего лишь русское прочтение таковой на английском языке. В отечественной медицинской практике равнозначным аббревиатуре «TORCH» термином является сокращение «ВУИ» (внутриутробная инфекция). К ТОРЧ-инфекциям принадлежит комплекс вирусных и бактериальных патогенов, способных пагубно влиять на развитие гестации, на здоровье плода (в первую очередь – на его нервную систему), на вероятность самопроизвольного аборта беременной и пороков развития плода.
Из рисунка становится ясным значение всех букв аббревиатуры, кроме «other» (другие). В эту категорию входят доказанные (сифилис, хламидиоз, гепатиты А и В, гонококковая инфекция, листериоз) и вероятные (парвовирус B19, вирус ветрянки, энтеровирусы) инфекции, похожие по клиническим проявлениям внутриутробного заражения новорожденных на токсоплазмоз, краснуху, цитомегаловирус и герпес.
Специальные термины иммунологии, знание которых необходимо в расшифровке результата тестов на ТОРЧ-инфекцию
Непонятные слова, значки и символы на бланках анализов всегда были препятствием для любознательных будущих мам, кровно заинтересованных в благополучном течении и разрешении беременности. К сожалению, некоторые специалисты во врачебной сфере, будучи хорошими практиками, оказываются сложными собеседниками, не способными внятно объяснить женщинам непростые медицинские термины и явления. Но медиков нужно понять и простить – в первую очередь на них лежит забота о здоровье пациентки и жизни ее еще нерожденного ребенка, однако, разъяснительная миссия врача также очень важна.
Ниже в простой и доступной форме представлены понятия, которые важны для расшифровки результата анализов на ТОРЧ-инфекцию.
Иммунология – наука, изучающая иммунитет, иммунную систему и особенности иммунных реакций человеческого организма. Определение ТОРЧ-инфекций тесно связано с этой наукой, так как иммунная система, сталкиваясь с инфекцией, оставляет след в виде специфического образования, вещества «иммуноглобулин», по которому можно получить всю необходимую врачу информацию о характере проникновения инфекции, ее типе и сроке проникновения инфекции в организм.
Особая способность человеческого организма противостоять враждебным агентам (антигенам) называется в медицине иммунитетом.
Антигеном называется любой материальный элемент, чья природа несовместима с естеством человека. Антиген может представлять собой живое существо – насекомое, гельминт, простейшее, бактерию; условно живое – споры, семена, пыльца растений и вирусы; неживое – различные органические и неорганические образования (шерсть животных, пыль различной этиологии, занозы из разного материала, лекарства, пища).
Иммунитет человека состоит из многих компонентов, частей, особенностей и явлений, что позволяет говорить о нем, как о системе. В иммунную систему входят следующие органы: красный кровяной мозг, селезенка, тимус, пейеровые бляшки, миндалины, лимфатические узлы.
Реакция иммунной системы на антиген называется в медицинской науке «иммунным ответом». Иммунная реакция может быть, как нормальной, так и аномальной. В первом случае подразумевают обнаружение, ведение и ликвидацию антигена, представляющего угрозу организму; во втором – атаку иммунной системы на собственный организм. Аномальная работа иммунной системы получила название «аутоиммунная реакция» (аутоиммунное заболевание, аллергия, аллергическая реакция).
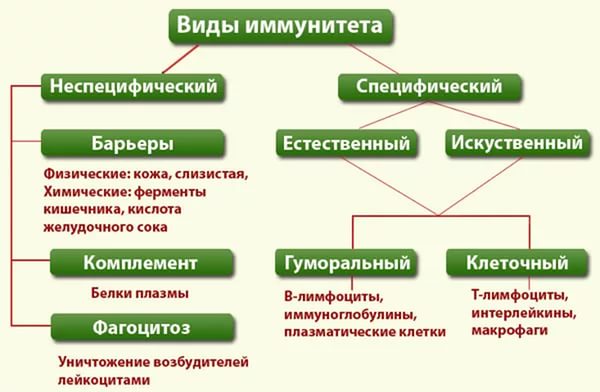
Классификация иммунитета долгое время представляла проблему в медицине, пока не был выработан единый подход в этом вопросе. В самом упрощенном виде иммунитет подразделяют на два вида: а) неспецифический (врожденный) и б) специфический (приобретенный). Более подробно на схеме:
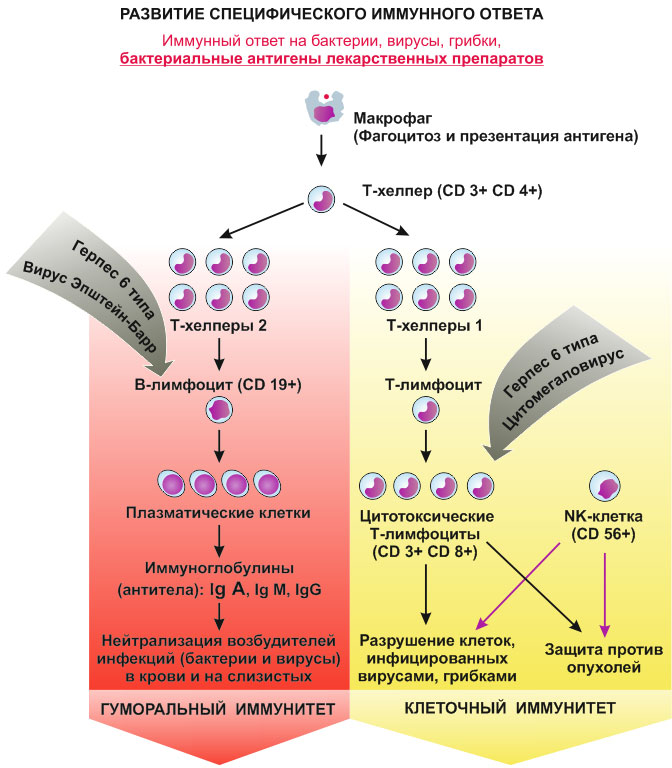
Выработка антител связана с развитием гуморального типа иммунного ответа.
Антитела (иммуноглобулины, lg) – специфические белки, вырабатываемые β-лимфоцитами (плазмоцитами), основная задача которых в человеческом организме – иммунная регуляция, участие в иммунном ответе в качестве своеобразного оружия против антигенов. У млекопитающих выделяют пять специфических классов иммуноглобулинов – IgG, IgA, IgM, IgD, IgE, они отличаются друг от друга функциональными особенностями, химическим составом, физической структурой:
Значение антител lgG и lgM в диагностике инфекций группы ТОРЧ
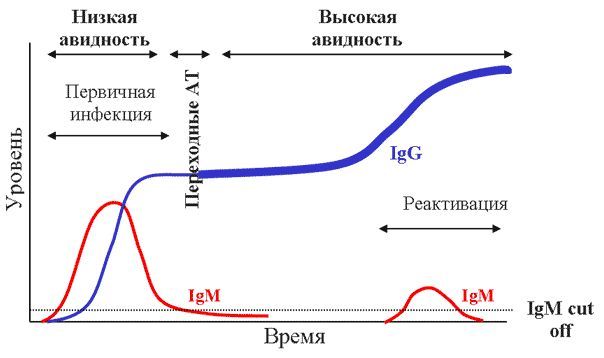
Иммуноглобулины класса М и G проявляют себя на разных этапах разрастания инфекции и распадаются в крови каждый в свой срок, что позволяет специалистам определять момент проникновения инфекции и делать довольно точные прогнозы относительно дальнейшего течения болезни, назначения лечения.
Антитела М возникают на самых ранних этапах развития инфекционного процесса, долго сохраняются в крови (от 6 недель до 2 лет), выполняют рецепторную функцию (отвечают за определение уязвимости антигена). Они первыми из всех иммуноглобулинов реагируют на антиген, потом их заменяют антитела G. Антитела М не способны проникать через плаценту к плоду, но этого и не нужно, так как они вырабатываются в его крови (за эту особенность их прозвали антителами новорожденных). Наличие такого типа иммуноглобулинов – верный признак присутствия инфекции, в том числе и ВУИ.
Антитела G (имеют 4 подкласса) – самые «главные» антитела в человеческом организме, играют основополагающую роль в гуморальном иммунном ответе. Синтез этого типа антител зависит от первичной реакции антигена с антителами типа М – полученная информация об уязвимости антигена формирует «убийственный» потенциал lgG. При повторной инвазии уже «знакомого» патогена lgG начнут вырабатываться сразу, минуя рецепторную реакцию иммуноглобулинов М (лабораторно это будет выглядеть, как много lgG и мало lgM, то есть, у обследуемого есть стойкий иммунитет к инфекции). Антитела G способны проникать через плаценту к плоду, создавая основу антиинфекционного иммунитета новорожденных. Выявление у беременной большого количества lgG к одной из ТОРЧ-инфекций не считается показанием к ее лечению.
Этим понятием в иммунологии характеризуют силу приобретенного иммунитета, его стойкость и стабильность. Если произошло первичное заражение, то lgG начнут вырабатываться не сразу, а спустя какое-то время – это низкая или минимальная авидность, указывающая на отсутствие у обследуемого иммунитета к инфекции; если lgG начали вырабатываться более быстро, чем обычно, но все же недостаточно резво – это средняя или нормальная авидность, говорящая о том, что у пациентки иммунитет к патогену выработался сравнительно недавно; если lgG появляется сразу и в большом количестве, то это высокая, максимальная авидность – свидетельство давнего, стабильного иммунитета к инфекции.
Клинические особенности процедуры анализа на ТОРЧ-инфекцию
В соответствии с календарным планом сдачи анализов женщиной во время гестации, анализ на ТОРЧ-инфекции осуществляется один раз, когда беременная становится на учет. Но, если подойти к вопросу более ответственно, то диагностику внутриутробных инфекций нужно осуществить за 2-3 месяца до гестации. Конечно, рассчитать все не так уж и просто, но планирование беременности позволит женщине застраховаться от неприятных случайностей.
Материалом для анализа служит кровь, забранная из вены. Забор осуществляется утром натощак – женщина ничего не должна кушать за 7-8 часов до начала процедуры. Можно пить воду и подслащенный чай (за 1-1,5 часа до начала процедуры). Есть некоторые продукты, способные изменить показатели теста, даже в тех случаях, когда их потребление произошло за сутки до начала процедуры, например, алкоголь. Естественно, лучше воздержаться от употребления этих продуктов задолго до начала диагностики. Также не лишним будет воздержание от приема витаминов и пищевых добавок, лекарств и курения.
Говоря о маркировке результатов анализа, обратим внимание на два не связанных между собой типа обозначения теста – общее и частное. Общее – это интерпретация самого теста, она бывает отрицательная, положительная и ложноположительная. Частное – это обозначение иммуноглобулинов символами минус «-», плюс «+» и плюс-минус «+», например, -lgG, +lgG и +lgG.
- отрицательная – нет инфекции;
- положительная – обнаружена инфекция;
- ложноположительная – анализ показал наличие инфекции при ее отсутствии. Такой результат чаще всего связан с аутоиммунным фактором, атакой иммунитета на собственный организм. В редких исключениях – с ошибкой лабораторного тестирования, метаболической реакцией организма беременной женщины на употребление некоторых продуктов и лекарств. В случае выпадения ложноположительного результата, как правило, назначают повторное тестирование.
Маркеры антител — это показатели авидности:
- минус – низкая авидность;
- плюс/минус – средняя авидность;
- плюс – высокая авидность.
Виды анализов, используемых для определения ТОРЧ-инфекций
Современная клиническая медицина знает много способов выявления патогенных инвазий, каждый из которых имеет свою спецификацию, степень эффективности. Выбор вида диагностики зависит от определенных условий и целей исследования. Для определения ТОРЧ-инфекций используются серологические методы анализа (способы получения данных про антитела и антигены с помощью реакций антиген-антитело, осуществляются путем наблюдения реакций в сыворотке крови, других жидкостях, а также тканях организма), среди которых могут быть: реакция агглютинации (РА), реакция преципитации (РП), реакция связывания комплемента (РСК), реакция иммунного прилипания (РИП), реакция радиального гемолиза (РРГ), реакция нейтрализации (РН), реакция иммунофлюоресценции (РИФ, метод Кунса), иммуноферментный анализ (ИФА), иммуноблот, радиоиммунологический анализ (РИА), полимеразная цепная реакция (ПЦР), мультиплексный анализ (МА, анализ на биочипах).
Подавляющее число обозначенных выше разновидностей лабораторной диагностики работает с обычными иммунологическими значениями, но не все – например, в методе ПЦР-анализа количественного типа используется единица измерения «копия ДНК на 10 в n степени» (пример бланка с результатами теста, анализа количественным методом ПЦР – под абзацем).
Читая бланк с результатами теста на антитела, заинтересованный человек может увидеть некие числовые значения – как тут понять, где –lgG/ lgM , +lgG/ lgM и +lgG/ lgM ?
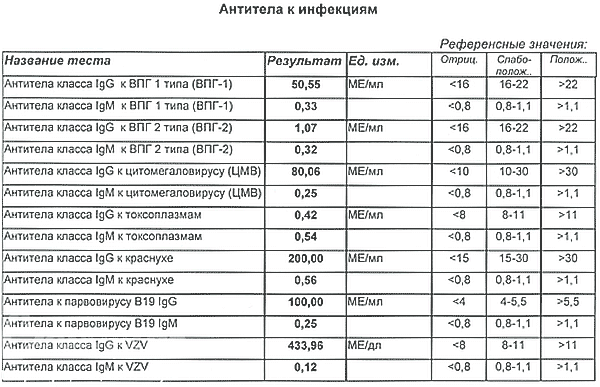
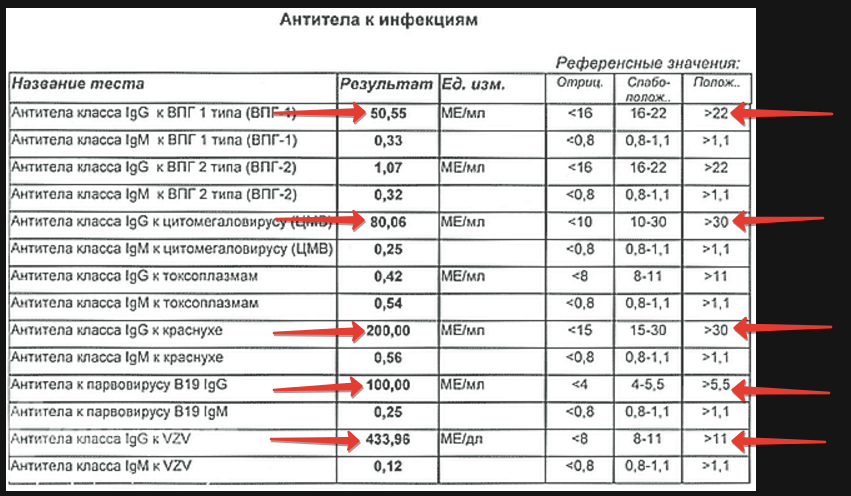
Обратим внимание на бланк анализа – мы видим графу «референсные значения». Эта графа делится на три части – «отрицательное», «слабоположительное» и «положительное». Результат обнаруженного антитела отображается в некоторых числовых значениях, единицах МЕ/мл (международная единица на миллилитр).
Количество обнаруженного антитела соотносится с референсными границами, указанными на бланке числовых значений, попадая в ту или иную часть графы. Ниже, на примере, мы обозначили красными стрелками все +lgG для наглядности.
Аналогичным образом расставляем значения для каждого антитела к каждой из ТОРЧ-инфекций. Полученные lgG и lgM складываем вместе и читаем результат в соответствии с расшифровкой:
Важно! Все эти данные приведены для ознакомления с общими принципами формирования результатов анализа на ТОРЧ-инфекции. Никоим образом изложенная здесь информация не может заменить консультацию врача! Только специалист может правильно расшифровать результаты подобного тестирования, учесть все нюансы и поставить правильный диагноз.
Опасность ТОРСН-инфекций для будущей матери и плода
Последнее, на что хотелось бы обратить внимание в этой публикации – это на опасность, связанную с ТОРЧ-инфекциями. Рекомендуем для просмотра это видео:
По материалам pro-analiz.ru