Второе УЗИ при беременности считается самым важным за весь период вынашивания малыша и обязательно для всех будущих мам. УЗИ-сканирование во втором триместре позволяет получить наибольшую информацию о развитии ребенка и течении беременности. Плановое исследование проводят на 20-24-й неделях, пренатальный скрининг рекомендуется чуть пораньше – на 16-20-й.
Главная цель УЗИ во втором триместре – выявить все вероятные отклонения анатомического развития малыша, оценить состояние органов и внутренних систем плода. Такое сканирование лучше всего проводить на сроке 20-22 недель, когда большинство органов у ребенка уже сформировано.
Плановое узи при беременности позволяет рассмотреть многие детали, которые были недоступны при первом ультразвуке. Наличие некоторых внутренних органов, сколько пальчиков на руках и ногах, пол малыша – все это видно только при втором УЗИ. Но для полноценной диагностики обычного сканирования недостаточно, поэтому может потребоваться плановый пренатальный скрининг.
Скрининговое исследование имеет комплексный характер и позволяет точно определить все особенности формирования и развития органов ребенка, патологий развития, состояния мамы. Делать его рекомендуется не позднее 20-й недельки беременности. С чем это связано?
Срок 20 недель признан крайним, когда возможно легальное прерывание беременности (согласно закону). Когда скрининг выявляет особо тяжелые аномалии развития плода, то врач рекомендует вынужденный аборт. Если комплексное исследование дает неточные результаты, специалист рекомендует повторные анализы через недельку. Для этого и нужен запас в 1-3 недели при скрининге.
Скрининг на данном сроке дает возможность выявить самые разные анатомические аномалии внутриутробного развития. Это пороки мозга (головного и спинного), почек и сердца, патологии ЖКТ, дефекты лица, аномалии конечностей и др. Комплексное исследование включает в себя 2 обязательные процедуры – УЗИ и биохимический анализ крови. Последний также называют тройным тестом, поскольку оценивается три показателя:
- уровень АФП (альфа-фетопротеин) – белок, синтезируемый печенью и желточным мешком малыша;
- уровень бета-ХГЧ – гормон, который выделяет плацента во время беременности;
- уровень НЭ (неконъюгированный (свободный) эстриол) – эстроген, который продуцирует организм ребенка.
- В отдельных случаях в рамках второго пренатального скрининга также назначают ультразвук с доплером. Так как плановый доплер необходим в 3-м триместре, на более ранних сроках требуются специальные показания. Это нарушения гемостаза у будущей мамы, гипоксия плода, некоторые патологии развития ребенка и др.
Второе плановое УЗИ при беременности прежде всего позволяет определить состояние будущего ребенка, а также оценить течение беременности. При сканировании в этот период врачи смотрят на:
- количество эмбрионов (одноплодная или многоплодная беременность);
- пол малыша;
- параметры плода (вес, рост, размер);
- правильное строение лицевых костей ребенка;
- параметры плаценты (предлежание, зрелость);
- объем околоплодных вод;
- частоту сердцебиения малыша;
- оценивают анатомию всех детских внутренних органов.
Если делают УЗИ с доплером, также определяется кровоток в пуповине, сосудах матки и ребенка. При сканировании врач смотрит и на длину шейки матки, предварительно оценивает риск преждевременных родов.
Второе УЗИ при беременности также призвано выявить наличие/отсутствие опасных патологий, при которых рекомендуется ее прерывание. Это могут быть:
- нехватка конечностей;
- необходимость дорогостоящей операции после рождения малыша;
- глубокая инвалидность;
- невозможность поддерживать жизнь ребенка без лекарств или медоборудования.
Второе скрининговое УЗИ проводится врачом по строго определенной схеме. Сначала специалист расшифровывает основные показатели самого плода (размер, рост, окружность головки и т.д.). Потом идет тщательный осмотр внутренних органов малыша и частей тела. Затем оценивается состояние будущей мамы – количество околоплодной жидкости, расположение плаценты, ее зрелость и др.
Расшифровка данных ультразвука на данном этапе беременности обязательно включает следующие показатели. Это окружность животика и головы малыша, лобно-затылочный размер, размер мозжечка и сердца, длина бедренной и плечевой костей, диаметр грудной клетки плода.
Если какие-то показатели общего развития малыша слегка отклоняются от средней нормы, это не повод для опасений. Главное – чтобы формирование ребенка происходило в соответствии со сроками беременности. Для этого специалист обязательно сравнивает результаты второго скрининга с расшифровкой исследования первого триместра.
При указании того, на каком сроке требуется плановое УЗИ при беременности второго триместра, вариантов не существует – это 20-24-я недели. Также точно известно, во сколько недель необходим пренатальный скрининг, — это 16-20-я. Но возможны ли другие даты? И на сколько максимально разрешается сдвинуть второй ультразвук?
Комплексные скрининговые исследования обычно проводят для оценки возможности хромосомных нарушений у будущего малыша. Также второе УЗИ-сканирование раньше срока необходимо, если обнаружены отклонения при анализе крови на гормоны. Во многих случаях врач назначает УЗИ пациенткам раньше времени, если первая беременность наступила в 35 лет и позже.
В редких случаях требуется дополнительное УЗИ после планового, срок 25-28-я недели. Это необходимо, если есть подозрение на замершую беременность или диагностирована угроза преждевременных родов. Когда существуют серьезные проблемы со здоровьем у будущей мамы, также назначают дополнительное сканирование, чтобы предупредить все риски.
По материалам uzigid.ru
Второй триместр длится с 12 до 28-й недели беременности. Правильно ли развивается ребенок в этот период и нет ли осложнений беременности? Наиболее точный ответ на эти вопросы дает УЗИ.
Во втором триместре врачи рекомендуют проходить ультразвуковое исследование на сроке 20–24 недели. В это время на мониторе можно увидеть многое. Специальной подготовки к УЗИ (пить воду) уже не требуется. Исследование выполняется трансабдоминальным датчиком через переднюю брюшную стенку.
Начиная с 16–17 недель увидеть плод целиком на УЗИ уже невозможно – он просто «не помещается» на экране монитора, поэтому врачу приходится осматривать по отдельности головку, грудную клетку, животик, конечности ребенка.
Чтобы определить, как развивается будущий человечек, врач УЗИ определяет фетометрические показатели плода.
Основные показатели, которые измеряются –
- межтеменной размер головки,
- длина бедренной кости,
- окружность живота.
По размеру головки и длине бедренной кости можно судить о сроке беременности. Если полученные параметры вызывают у врача сомнения, он проводит дополнительные измерения: например лобнозатылочный размер головки, длину плечевой кости и др. Дело в том, что все люди разные и отличаются друг от друга по размерам головы, длине рук и ног уже с внутриутробного периода, поэтому важно точно выяснить, имеем ли мы дело с индивидуальной особенностью организма или отставанием в развитии.
- Если окружность живота оказывается меньше той, которая положена для этого срока, врач может заподозрить гипотрофию плода – задержку внутриутробного развития. В этом случае плод нуждается в лечении.
- Если окружность живота больше нормы, то говорят о тенденции к крупному плоду.
Во втором триместре возможно подробное изучение анатомических особенностей внутренних органов – сердца, легких, желудка, печени, селезенки, кишечника, почек и мочевого пузыря. Если обнаруживаются какие-то несовместимые с жизнью пороки плода, то у женщины еще существует возможность прервать беременность.
Помимо подробного осмотра самого плода, для врача УЗИ важны и другие показатели: он изучает плаценту, околоплодные воды, пуповину, шейку матки.
Врач УЗИ оценивает расположение плаценты: если она находится слишком близко к выходу из матки или даже перекрывает его, можно говорить о низком расположении или о предлежании плаценты. Это достаточно тревожная ситуация – женщине в этом случае нужно ограничить физическую активность, вести спокойный образ жизни, по возможности не уезжать далеко от места постоянного проживания.
Не менее важно изучение структуры плаценты. Если обнаруживается ее утолщение, это может быть признаком внутриутробной инфекции; поэтому будущей маме назначают дополнительные обследования.
Врач также оценивает степень зрелости плаценты: ее раннее созревание может говорить о фетоплацентарной недостаточности, когда плод недополучает через плаценту питательные вещества.
Наиболее сложный случай – когда наблюдается отслойка плаценты: эта ситуация опасна и для ребенка, и для самой мамы, поэтому ей требуется срочная госпитализация.
Специалист УЗИ изучает количество и качество околоплодных вод.
Если вод почти нет или слишком мало, это может быть признаком такого серьезного порока развития, как отсутствие почек.
Маловодие наблюдается и при постоянном подтекании вод – ситуации, которая может привести к досрочному прерыванию беременности. Многоводие может указывать на внутриутробную инфекцию, или резус-конфликт. И в том, и в другом случае женщине понадобится специально подобранная терапия и наблюдение врача.
Количество вод постоянно меняется в течение беременности и важно наблюдать их в динамике. Ближе к родам количество вод обычно уменьшается относительно размеров плода. Поэтому нередко беременные отмечают, что незадолго до родов ребенок реже шевелится.
Врач оценивает и качество вод: если они со взвесью, с хлопьями, это может указывать на инфекционный процесс, поэтому женщине важно дополнительно сдать анализы.
На УЗИ можно обнаружить и обвитие пуповины вокруг головки плода. Но однократное или двукратное обвитие во втором триместре не должно вызывать тревогу – ребенок находится в постоянном движении и может «раскрутиться» в обратном направлении. Главное, чтобы обвития не было непосредственно перед родами (об этом будет известно в конце третьего триместра).
матки УЗИ позволяет наиболее достоверно оценить, нет ли у беременной истмико-цервикальной недостаточности – патологии, которая может привести к прерыванию беременности.
Шейка матки – это орган, выполняющий запирательную функцию и позволяющий плоду оставаться в полости матки до конца беременности. Если же шейка матки раскрывается раньше времени, это может привести к позднему выкидышу или преждевременным родам.
При осмотре на гинекологическом кресле гинеколог может определить только, не приоткрыт ли наружный зев шейки матки, что нередко бывает у рожавших женщин; а внутреннего зева он не видит. При помощи ультразвука можно увидеть как раз состояние внутреннего зева шейки матки. И если на УЗИ обнаружится, что внутренний зев приоткрыт, это будет говорить об истмико-цервикальной недостаточности.
В этом случае врачи для сохранения беременности прибегают к наложению швов на шейку матки.
Причины истмико-цервикальной недостаточности – нарушение ее анатомической целостности (следствие частых абортов, разрывов в родах) или гиперандрогения.
Во втором случае понадобится еще и прием специальных препаратов.
Во время осмотра с помощью ультразвукового аппарата фиксируется двигательная активность плода, но особого значения ей не придают. Ведь ребенок во время проведения исследования может просто находиться в периоде сна, и поэтому движения будут отсутствовать.
Во втором триместре, после 20 недель беременности, врачи при ультразвуковом исследовании уже с достаточной степенью определенности могут сказать и о поле будущего ребенка, хотя в некоторых случаях это остается тайной для родителей и врачей до самого рождения малыша.
По материалам www.baby.ru
Автор статьи — Созинова А.В., практикующий акушер-гинеколог. Стаж по специальности с 2001 года.
Второй триместр беременности в обязательном порядке включает проведение 2-го планового УЗИ (скрининг 2-го триместра).
Втрое УЗИ должно проводиться согласно приказу Минздрава РФ № 572 от 1.11.12 года в сроки с 18 по 21 неделю.
УЗИ второго этапа скрининга проводится для выявления следующих показателей и оценки состояния плода:
- оценить число плодов (возможно не выявление многоплодной беременности при первом УЗИ);
- предлежание и положение плода, его масса и размеры;
- частота сердцебиения плода;
- состояние лицевых костей черепа (частично исключает синдром Дауна), длины парных костей, оценка грудной клетки, позвоночника;
- объем околоплодных вод;
- оценка состояния и зрелости плаценты;
- анатомия всех внутренних органов будущего ребенка (сердце, головной мозг, легкие, почки, печень);
- выявление пороков развития;
- оценка пуповины, выявление обвития;
- оценка тонуса маточных стенок и состояние шейки матки.
Во 2 триместре беременности уже можно определить пол ребенка, но это не входит в протокол ультразвукового исследования и не является обязательным показателем.
Специальной подготовки к УЗИ второго триместра не требуется. Кишечник, независимо от количества содержащихся в нем газов сдвинут увеличенной маткой, а наполненный мочевой пузырь заменяет амниотическая жидкость.
Ультразвуковое исследование во 2 триместре проводится трансабдоминальным методом, то есть матку и плод врач изучает через переднюю брюшную стенку. Для проведения УЗИ женщина должна лишь оголить живот, который врач обрабатывает специальным гелем и водит по коже живота датчиком.
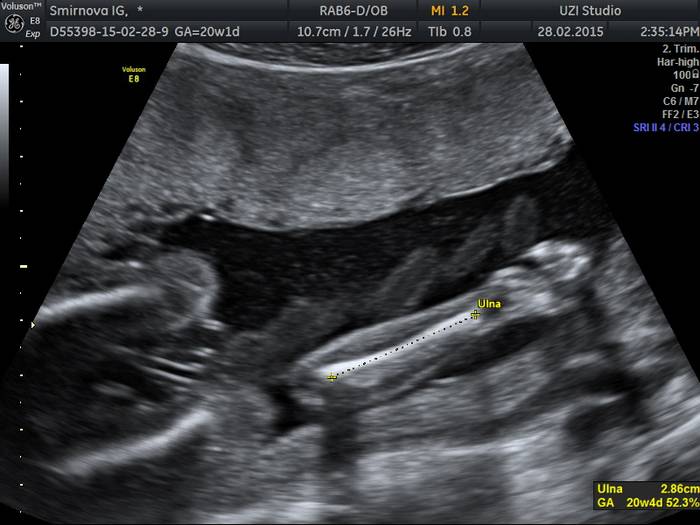
Фото: измерение локтевой кости на 20-й неделе
При проведении 2-го УЗИ изучаются следующие показатели:
Фетометрия или измерение основных размеров будущего ребенка, которая включает:
- бипариетальный размер головки плода (БПР);
- лобно-затылочный размер (ЛЗР);
- окружность головки;
- диаметр (окружность живота);
- цефалический индекс (БПР/ЛЗР) – оценка формы головы;
- длина парных трубчатых костей (бедренная, большая и малая берцовая, плечевая, локтевая и лучевая);
- соотношение БПР к ДБК (длина бедренной кости);
- ОГ (окружность головки)/ОЖ (окружность живота);
- ДБК/ОЖ.
- 17-19 недель: БПР 36-43см, ОЖ 96-120см, ДБК 24-30см;
- 20-22 недели: БПР 47-53см; ОЖ 138-162см, ДБК 33-39см;
- 23-25 недель: БПР 56-62см, ОЖ 168-198см, ДБК 41-46см;
- 26-28 недель: БПР 65-71см, ОЖ 204-228см, ДБК 49-53см;
Измерение размеров плода на втором скрининге позволяет диагностировать соответствие его размеров сроку гестации, оценить темпы роста, подтвердить срок беременности, выявить внутриутробную задержку развития и врожденные пороки плода.
Внутриутробная задержка развития плода (ВЗРП) может быть симметричной и асимметричной формы.
Симметричная ВЗРП. Признаки:
- развитие пропорциональное;
- все показатели фетометрии отстают от нормы данного срока беременности.
Признаки асимметричной ВЗРП:
- ОЖ меньше нормы для данного срока беременности;
- размеры головки и ДБК в норме длительное время;
- повышение соотношения ОГ/ОЖ и ДБК/ОЖ.
В зависимости от полученных результатов выделяют 3 степени ВЗРП:
- 1 степень – отставание на 2-3 недели;
- 2 степень – на 3-4 недели;
- 3 степень – на 5 и больше недель.
Для выявления аномалий развития плода проводят оценку строения его внутренних органов:
Осмотр поперечных сечений головки на разных уровнях
- исключить аномальные формы в виде «лимона», «банана», «клубники» или выраженной долихо- и брахицефалии, выявление двойного контура головки, что свидетельствует о гидроцефалии,
- изучение целостности костей черепа;
Оценка головного мозга
- при вентрикуломегалии размеры желудочков мозга увеличены,
- выявление кист сосудистой системы желудочков головного мозга,
- патология мозжечка
- выявление внутричерепных образований и образований, расположенных на поверхности черепа;
Косвенные признаки синдрома Дауна:
- увеличение расстояния между глазницами,
- раскрытый рот,
- высунутый язык
- в трети случаев дополнительно выявляются пороки сердца,
- возможно укорочение костей голени;
Исследование лицевых структур
- профиль, челюсть верхняя и нижняя,
- глазницы: циклопия, анофтальмия,
- расщелина губы и неба – «волчья пасть» и «заячья губа»,
- выпячивание верхней челюсти;
- выявление spina bifida – расщепление позвоночника, сочетаемое с патологией спинного мозга;
Сканирование грудной клетки
- исключить плевральный и перикардиальный выпот: в норме в полости перикарда полоса жидкости не больше 2мм;
Исследование легких и степени их зрелости — каждое легкое в норме занимает треть поперечного сечения грудной клетки; 3 степени зрелости:
- 0 – эхогенность легких ниже эхогенности печени,
- 1 – эхогенность легких и печени одинакова,
- 2 – эхогенность легких выше эхогенности печени;
- четырехкамерное строение в норме,
- оценка магистральных сосудов;
- желудка, печени, селезенки и кишечника;
- почки и мочевой пузырь;
- диафрагма.
Далее изучают провизорные (временные) органы: плацента, пуповина, количество амниотической жидкости:
Плацента.
В первую очередь изучается локализация плаценты и ее положение по отношению к внутреннему зеву шейки матки.
Если плацента прикреплена на расстоянии 5,5см и ниже от внутреннего зева, говорят о низкой плацентации, в случае перекрытия ею внутреннего зева частично или полностью говорят о предлежании плаценты.
Однако, в третьем триместре плацента способна мигрировать и «подниматься» выше, поэтому обязателен контроль УЗИ в 27-28 недель. Толщина плаценты увеличивается со сроком гестации и оценивается в месте прикрепления пуповины. Если толщина более 4,5см – это свидетельствует о водянке плода, резус-конфликте, инфекционном процессе или сахарном диабете.
Размеры толщины плаценты 2см и менее говорят о ее преждевременном созревании (старении) и требует лечения фетоплацентарной недостаточности.
Степени зрелости плаценты в норме:
- 0 – до 30 нед.;
- 1 – 27-36 нед.;
- 2 – 34-39 нед.;
- 3 – после 36 нед.
Околоплодные воды.
Оценка околоплодных вод и их количества позволяет диагностировать много- и маловодие, что характерно для внутриутробного инфицирования плода, пороков развития ребенка и прочих патологических состояний. Для определения объема околоплодных вод рассчитывается индекс амниотической жидкости (ИАЖ), если он менее 2см – говорят о маловодии, а более 8см – многоводии.
Пуповина.
Оценка пуповины состоит в подсчете сосудов (в норме в пуповине имеется 1 вена и 2 артерии), наличия петель пуповины и их обвитие вокруг шеи плода.
Матка.
Оценивается тонус матки (при гипертонусе маточных стенок и наличия таких жалоб, как боли и кровянистые выделения диагностируют угрозу предлежания).
Маточные стенки осматриваются на предмет опухолей (миоматозных узлов), отмечается тенденция к росту и локализация их по отношению к плоду и плаценте.
В случае перенесенного хирургического вмешательства на матке оценивается состоятельность рубца:
- состоятельный рубец – структура тканей без включений, однородная, отмечается ровность контуров нижнего сегмента, толщина рубца больше 3 мм;
- несостоятельный рубец – имеется дефект, например, глубокая ниша в рубце, ткань рубцовая истончена, большое количество гиперэхогенных включений, то есть соединительной, а не мышечной ткани.
Шейка матки.
Для выявления истмико-цервикальной недостаточности (состоятельности шейки маки) оценивается ее длина и проходимость шеечного канала. В норме шейка должна быть не менее 35мм. При укорочении шейки матки до 30мм у первобеременной и до 20мм у повторнобеременной возможно говорить об истмико-цервикальной недостаточности.
Некоторые исследования при беременности
По материалам www.diagnos.ru
Беременность очень сложный и ответственный процесс, ведь на свет готовится появиться маленький ребенок. Будущие мамы должны знать, что с их малышом все нормально и нет никаких угроз его здоровью. Помимо обычных анализов очень важно своевременно проходить диагностику.
На первых этапах беременности уже можно определить нет ли у ребенка врожденных пороков развития, есть ли угроза выкидыша, и ответить на прочее вопросы, которые очень важны для последующего вынашивания. УЗИ во втором триместре беременности дает более подробную информацию и здоровье малыша.
Бытует мнение, что данная диагностика может иметь негативное воздействие на плод. На самом деле научно этот факт не был подтвержден. Ультразвук, который издает датчик очень слабый, да и время проведения диагностики достаточно маленькое для того, чтобы принести дискомфорт малышу. Абсолютно все врачи гинекологи настаивают на обязательном прохождении как минимум трех плановых УЗИ за период беременности.
При нормальном течении беременности достаточно пройти три УЗИ, по одному в каждом триместре. В случае возникновений различных проблем, в том числе выявлений патологий у плода, врач может назначить повторные обследования, количество которых может быть более десяти.
Первое плановое обследование беременная женщина проходит в первом триместре между 10-14 неделями.
Оно может показать наличие плода в матке, его голову, руки и ноги, что дает представление о развитие малыша.
Второе УЗИ рекомендуют проходить во 2 триместре на 20-24 неделе беременности. Здесь уже можно рассмотреть подробнее все органы ребенка, оценить его размеры, структуру плаценты и околоплодных вод, и прочее. Третье назначают в период с 32 по 36 неделю. Малыш уже практически готов к появлению на свет, все органы уже сформировались. На этом исследовании основной упор делают на осмотр шейки матки и ее готовность к родовой деятельности.
На самом деле 2 УЗИ является самым важным и долгожданным для всех будущих мам, ведь именно тогда можно узнать пол ребенка. Помимо этого во время 2 диагностики также определяют:
- Количество плодов. Бывают такие ситуации, когда на первом могут не увидеть второго малыша;
- Предлежание ребенка, его вес и размер;
- Характеристики плаценты – ее толщину, расположение и степень зрелости;
- Количество околоплодных вод;
- Состояние шейки матки;
- Диагностировать возможность обвития пуповиной шеи плода;
- Обнаружить болезни ребенка или пороки развития.
Каждый из этих пунктов имеет особенное значение, так как позволяет спрогнозировать будущее развитие беременности и состояние здоровье малыша.
На 2 УЗИ врач очень внимательно изучает плаценту. Очень важно, что бы она находилась в правильном месте. Бывают ситуации, когда она расположена близко к шейке матки, или частично перекрыла выход из матки. На медицинском языке это называют плацентацией и предлежанием плаценты соответственно. Это несет риск кровотечений, прерывания беременности или даже смерти малыша. Если такой порок был обнаружен, то женщина полностью ограничивает себя от любой физической активности, половых отношений и длительных поездок.
При осмотре плаценты также обращают внимание на ее структуру, а главное – на участки уплотнение. Их наличие может свидетельствовать о наличии внутриутробной инфекции. Во время 2 УЗИ также оценивают зрелость плаценты. Так, ранние признаки созревания могут обозначать недостачу питания и кислорода у малыша.
А вот самым опасным для будущей матери и ребенка являются признаки отслойки плаценты. Это может повлечь за собой прерывание беременности. Если врач заметил подобное на 2 УЗИ, то женщину сразу же госпитализируют и проводят активное лечение.
На втором исследовании при беременности также оценивают состояние околоплодных вод.Маловодие может указывать на наличие проблем у плода с почками, или даже на их агенезию. Также это может свидетельствовать о том, что воды периодически подтекают. В данном случае можно говорить и преждевременных родах, или выкидышу.
Увеличение околоплодных вод также является отклонением от нормы и может характеризировать наличие инфекции. В любом случае женщину сразу же забирают на госпитализацию и проводят ряд лечебных мероприятий. Следует заметить, что количество околоплодных вод каждый день, а то и несколько раз в сутки, обновляется. Поэтому следить за их состоянием нужно в динамике.
Обследование пуповины — это очень важный момент. Ведь именно пуповина является тем звеном, через которое малыш получает кислород и питание, а также отдает отработанные и вредные вещества маме и плаценте. На втором УЗИ прежде всего смотрят на состояние пуповины и ее обвитие вокруг шее ребенка. Пока наличие обвития не является опасным, так как у ребенка достаточно места в утробе матери, и он может по несколько раз в день снимать и натягивать ее на шею.
Этот орган особенно важен в 2 триместре, так как именно в этот период могут проявиться проблемы с ее недостаточностью. Особенно важно следить за шейкой матки повторнородящим матерям. Ведь у них наружный зев может быть постоянно приоткрыт. Если УЗИ обнаружило наличие недостаточности в области мышц шейки матки, то нужно сразу же принимать лечебные меры, чтобы сохранить жизнь младенца.
Это может быть даже хирургическое вмешательство, а именно наложение специальных швов. Следует обратить внимание, что данные проблемы возникают достаточно редко. Особенно подвержены риску те женщины, которые раньше делали аборт или принимали гормональные таблетки.
Главное за что переживает любая беременная женщина – это состояние своего будущего малыша. Как раз на 2 УЗИ можно рассмотреть черти лица ребенка, его ручки и ножки. Очень часто дети на втором исследовании могут улыбаться и даже махать ручкой. Врач определяет плод ребенка, так как половые признаки уже достаточно хорошо видны. Бывают ситуации, когда ребенок повернется боком и не дает просмотреть свои половые органы. Тогда будущей маме остается ждать третьего планового обследования, что бы узнать, кого она ждет.
На этом этапе развития очень важно оценить двигательную активность плода. Безусловно, можно попасть на период сна ребенка. Но в большинстве случае, через волнение матери, малыш просыпается и дает возможность полностью рассмотреть и характеризировать его состояние. Таким образом, 2 УЗИ при беременности дает полноценную картину развитие плода, помогает определить и своевременно вылечить возможные проблемы с плацентой, околоплодными водами и шейкой матки.
По материалам delaiuzi.ru