Терапия туберкулеза сделала возможным успешное очищение организма от микобактерий. Последствия болезни выходят за рамки бактериологических исследований. Структурные и функциональные посттуберкулезные изменения легких могут создавать существенную угрозу для здоровья пациентов.
Туберкулез ассоциируется с различными долгосрочными легочными осложнениями:
- фиброзные изменения (рубцы);
- бронхоэктатическая болезнь;
- хронический легочный аспергиллез;
- стеноз дыхательных путей;
- хроническая обструктивная болезнь легких (ХОБЛ).
Даже после успешной терапии почти у 80% пациентов сохраняются респираторные симптомы, а в 90% уменьшаются показатели функции легких. Обструкции наблюдаются практически в 10% случаев полного излечения.
Основными причинами развития посттуберкулезных изменений становятся:
- Позднее начало противотуберкулезной терапии провоцирует фиброз, инкапсуляцию, которая не подвергается рассасыванию.
- Длительность и распространенность инфекционного процесса влияет на появление рубцов и множественных очагов.
- Инфильтративно-пневмотическая форма туберкулеза оставляет очаги уплотнения и фиброзные изменения.
- Лекарственная устойчивость предопределяет скорость очищения легких и заживление свежих очагов.
- Туберкуломы легких (очаг казеозы в капсуле диаметром более 1 см) приводят к стабильным изменениям органа. Казеозы – это полости с распадом тканей.
- Кавернозная форма туберкулеза характеризуется слабым рассасыванием, образованием участков склероза.
Интенсивная терапия подавляет размножение инфекции, а противорецидивные курсы помогают уменьшить остаточные изменения.
Гранулематозное воспаление, вызванное активностью макрофагов, провоцирует посттуберкулезные изменения в легких:
- К малым проявлениям относится фиброз, рубцы, отложения солей кальция (петрификаты) до 1 см, четко ограниченные очаги, наслоения плевры.
- К большим — относят пневмосклероз, очаги кальцификации более 1 см, множественные очаги, плотные белковые массы, цирроз и сращения плевры.
Что это такое? Остаточные проявления воспалительных очагов в легких, плевре, средостении.
Паренхиматозные поражения включают:
- Туберкулемы – это круглые или овальные гранулемы в капсулах соединительной ткани, которые обнаруживаются у 5% пациентов.
- Рубцевание и разрушение легкого – примерно у 40% пациентов со вторичным туберкулезом развивается фиброз и ателектаз (спадание легкого). Средостение на рентгенограмме смещается в сторону рубцов.
К поражению дыхательных путей относится:
- Бронхоэктатическая болезнь у 70-80% пациентов вызвана фиброзированием бронхиальной стенки. Развивается вторично на фоне компенсаторного расширения бронхов.
- Трахеобронхиальный стеноз вызван гранулематозными образованиями и увеличением лимфатических узлов. Чаще всего страдает левый главный бронх.
- Бронхолитиаз – образование известковых камней после перенесенной инфекции, способно привести к закупорке бронха. Проявляется кашлем, кровохарканьем, свистящим дыханием или свидетельствует о рецидивирующей пневмонии.
Сосудистые осложнения проявляются в виде васкулитов (воспаление сосудов) или тромбозов, расширением бронхиальных артерий и развитием псевдоаневризмы.
Поражения средостения включают кальцификацию лимфатических узлов, свищи пищевода, поражения перикарда, которые способствуют сердечной недостаточности. Изменения в плевре обнаруживаются в виде образования выпотов. Опасным осложнением становятся бронхоплевральные свищи и пневмоторакс.
Посттуберкулезные изменения определяются в виде пневмосклероза, фиброза и цирроза. Сморщивание легкого нарушает функции дыхания и смежных органов. Выделяют следующие признаки фиброза:
- тупая и тянущая боль в груди;
- кашель с мокротой;
- повышение температуры;
- хрипы при выслушивании.
При циррозе из-за массивных изменений легкие теряют воздушность. В результате появляются серьезные симптомы:
- одышка;
- кашель с небольшой мокротой;
- посинение подбородка и конечностей;
- повышенное сердцебиение;
- повышение температуры тела.
Реакцией на рубцевание может быть расширение легкого – эмфизема, которая проявляется повышенной прозрачностью рисунка на рентгене.
Посттуберкулезные изменения хорошо видны на рентгенограмме в виде уплотнений, затемнений или уменьшения объема легкого, изменения сосудистого рисунка. Для изучения функции легких проводится спирометрия, во время которой исследуется:
- объем форсированного вдоха (ОФВ1);
- функциональная жизненная емкость легких (ФЖЕЛ);
- соотношение ОФВ1/ФЖЕЛ.
При нормальной функции легких ОФВ1 ≥80%, ФЖЕЛ ≥80% и ОФВ1/ФЖЕЛ ≥70%. Сочетание показателей показывает наличие различных дефектов:
- обструктивное нарушение при ОФВ1/ФЖЕЛ <70%;
- рестриктивное нарушение при ОФВ1/ФЖЕЛ соотношение ≥70% и ФЖЕЛ <80%;
- сочетанный дефект ОФВ1/ФЖЕЛ <70% и ФЖЕЛ <80%.
Диагноз подтверждается на основании симптомов, рентгенографии грудной клетки или компьютерной томографии, серологического тестирования для подозрения на вторичный аспергиллез (антитела IgG).
Для снижения риска осложнений наряду с противотуберкулезными средствами назначают гепатопротекторы, дезинтоксикационую и витаминную терапию. При малых остаточных изменениях рекомендовано диспансерное наблюдение на протяжении года, при больших – в течение 3-5 лет. Наличие сопутствующих болезней, которые понижают иммунитет, обязывает проходить противорецидивную терапию в весенний и осенний периоды.
Важно не упустить реактивацию инфекции, поскольку в кавернозных очагах могут присутствовать микобактерии. Повторный курс интраконазолом смягчает клиническую картину заболеваний. Анализ мокроты позволяет выявить возбудителей, которые обуславливают воспаления на фоне рубцевания бронхолегочной ткани. Применяются длительные курсы терапии антибиотиками. Сами по себе ограниченные участки пневмосклероза не подлежат лечению. Иногда назначается кислородотерапия.
Хирургическое лечение требуется, если препараты не способны ликвидировать очаг инфекции. Выделяют следующие показания для операции:
- одышка мешает нормальной жизнедеятельности;
- наблюдаются рецидивы воспалительных процессов;
- развивается аспергиллез и другие гноеродные инфекции;
- зона поражения увеличивается;
- сильное кровохарканье.
При фиброзе удаляется функционально неполноценный очаг. Хирургическое лечение проводится, если посттуберкулезные изменения сосредоточены в одной доле легкого и не привели к ХОБЛ с сердечной и дыхательной недостаточностью.
После лечения легочного туберкулеза функция легких продолжает снижаться на протяжении 18 месяцев. К факторам риска развития посттуберкулезных изменений относятся:
- плохая рентенологическая динамика;
- выявление микобактерий в мокроте;
- длительность лечения.
Хронические заболевания легких, застойная сердечная недостаточность, аутоиммунные заболевания и ВИЧ-инфекции значительно ухудшают прогноз. Пациентам со значительными нарушениями дыхательной функции важно контролировать состояние на протяжении 1,5-2 лет после завершения противотуберкулезного лечения.
Аспергиллез – опасное осложнение туберкулеза, связанное с заселением грибка aspergillus fumigatus в остаточных полостях легкого. Выявляются в 22% случаев после лечения и проявляется:
- длительным недомоганием;
- кашлем;
- периодическим кровохарканьем.
Бронхоэктатическая болезнь у 20-60% пациентов приводит к изменению функции и структуры дыхательных путей, сопровождается кашлем, обильной гнойной мокротой, кровохарканьем. Повышает риск пневмонии. Появление антибиотиков широкого спектра снизило вероятность развития бронхоэктатической болезни.
К другим посттуберкулезным осложнениям относятся стеноз трахеи и бронхов, образование трахеопищеводного свища – эти состояния опасны для жизни, но встречаются крайне редко. Бронхогенные карциномы и туберкулез легких часто сопутствуют друг другу.
Посттуберкулезные изменения связаны с рубцеванием тканей легких, нарушением трофики и дыхательной функции из-за структурных нарушений. Ранняя диагностика и долговременная терапия позволяют избежать осложнений.
источник
Очаговый туберкулез легких – форма вторичного туберкулеза, протекающая с формированием в легких очагов специфического воспаления не более 10 мм в диаметре. Протекает бессимптомно или малосимптомно. У части больных очаговый туберкулез легких может сопровождаться недомоганием, субфебрилитетом, болью в боку, сухим кашлем. В диагностике очагового туберкулеза наиболее информативны рентгенография легких, выявление МБТ в мокроте или бронхиальных смывах. В начальном периоде больным очаговым туберкулезом легких назначается комбинация из трех-четырех основных противотуберкулезных химиопрепаратов с последующим уменьшением до двух наименований.
Очаговый туберкулез легких – специфическое туберкулезное поражение, характеризующееся наличием в легких немногочисленных небольших (в пределах 1-2-х сегментов) фокусов продуктивного воспаления. Очаговый туберкулез относится к вторичной туберкулезной инфекции, т. е. обычно возникает через много лет после излечения первичного туберкулеза. Именно поэтому преобладающее большинство заболевших составляют взрослые пациенты. Среди других клинико-морфологических форм туберкулеза легких на долю очаговой формы приходится 15-20%. Отличительными особенностями очагового туберкулеза легких являются ограниченность зоны поражения одним-двумя сегментами, недеструктивный характер воспаления и латентное течение инфекции.
По давности течения очаговый туберкулез легких может быть свежим (мягкоочаговым) и хроническим (фиброзно-очаговым).
Свежий туберкулез является начальной стадией вторичного процесса, развившегося у пациента, ранее инфицированного микобактериями и переболевшего первичной инфекцией. Морфологически характеризуется эндобронхитом и перибронхитом в области сегментарных бронхов, при вовлечении альвеол — лобулярной бронхопневмонией.
Хронический очаговый туберкулез может развиваться как в результате рассасывания свежего очагового туберкулеза, так и в исходе других легочных форм – инфильтративной, диссеминированной, кавернозной. При этом воспалительные очаги инкапсулируются, замещаются соединительной тканью или обызвествляются. По сути, они представляют собой остаточные фиброзные очаги, однако при определенных условиях могут реактивироваться, вызывая обострение туберкулезного процесса и увеличение границ поражения. В свою очередь, при прогрессировании хронический очаговый процесс также может трансформироваться в инфильтративный, кавернозный или диссеминированный туберкулез легких.
В своем развитии очаговый туберкулез проходит фазы инфильтрации, распада и уплотнения. В зависимости от размеров различают мелкие (до 3 мм в диаметре), средние (до 6 мм), крупные (до 10 мм) очаги.
Очаговый туберкулез легких может возникнуть в результате экзогенной суперинфекции либо эндогенной активации инфекции в старых первичных очагах (кальцинатах). Экзогенное инфицирование возможно при тесном контакте с больными открытой формой туберкулеза в семье, противотуберкулезном диспансере, различных замкнутых коллективах. Заражение происходит аэрогенным путем. При этом вновь заболевшие выделяют микобактерии, устойчивые к тем же противотуберкулезным препаратам, что и источник инфекции. Роль экзогенной суперинфекции велика в районах с неблагополучной эпидемической ситуацией, неблагоприятными социально-бытовыми условиями проживания, при отсутствии специфической иммунизации населения.
Реактивация эндогенной инфекции происходит в старых туберкулезных очагах в легких (очаг Гона) или внутригрудных лимфатических узлах. В остаточных очагах микобактерии туберкулеза могут длительно персистировать в виде L-форм. Реверсия инфекции обычно происходит на фоне ослабления ранее сформированного противотуберкулезного иммунитета, чему способствуют стрессы, плохое питание, переутомление, лечение иммунодепрессантами, сопутствующие заболевания (пневмокониозы, сахарный диабет, язвенная болезнь желудка и двенадцатиперстной кишки), вредные зависимости (алкоголизм, табакокурение, наркомания). В патогенезе реактивации эндогенной инфекции, как причины очагового туберкулеза легких, определяющую роль играет лимфогематогенное рассеивание микобактерий по организму.
Очаговый туберкулез легких имеет преимущественно верхнедолевую локализацию. Многочисленные исследования в области фтизиатрии и пульмонологии объясняют это различными факторами: ограниченной подвижностью верхушки легкого, ее слабой аэрацией, замедленным крово- и лимфотоком в этой области, вертикальным положением тела человека и даже гиперсенсибилизацией, способствующей избирательной фиксации микобактерий в верхушке легких.
Особенностью клинического течения очагового туберкулеза легких является стертость или отсутствие симптоматики, поэтому большая часть случаев выявляется при профилактической флюорографии. Примерно у трети пациентов определяется слабо выраженный интоксикационный синдром и признаки поражения органов дыхания.
Признаки интоксикации включают в себя субфебрильную температуру по вечерам, ощущение жара, сменяющееся кратковременным познабливанием, потливость, недомогание, снижение аппетита, нарушение сна. Иногда при очаговом туберкулезе легких, как проявление специфической интоксикации, возникают признаки гипертиреоза: увеличение размеров щитовидной железы, тахикардия, блеск глаз, колебания веса, раздражительность. У женщин могут отмечаться нарушения менструального цикла по типу опсоменореи или пройоменореи.
Возможны жалобы на боль в боку, между лопатками, в плечах. Кашель обычно носит непостоянный характер, может быть сухим или сопровождаться скудным отделением мокроты. Изредка возникает кровохарканье.
Физикальные данные, выявляемые при объективном обследовании больного с подозрением на очаговый туберкулез легких, неспецифичны. Пальпация позволяет выявить небольшую болезненность и ригидность мышц плечевого пояса; лимфоузлы не увеличены. Перкуторный звук над очагом поражения приглушен, при аускультации прослушивается жесткое дыхание, во время покашливания больного определяются единичные мелкопузырчатые хрипы.
Туберкулиновые пробы при очаговом туберкулезе легких, как правило, нормергические, поэтому не играют существенной роли в диагностике. В редких случаях больные могут реагировать на подкожное введение туберкулина повышением температуры тела, увеличением количества мокроты, ускорением СОЭ и т. п. Для определения активности туберкулеза исследуется мокрота на КУБ, производится бронхоскопия с забором бронхоальвеолярных смывов. Эндоскопическая картина при свежем очаговом туберкулезе легких характеризуется признаками эндобронхита.
Основную информацию о форме туберкулеза дает рентгенография легких, однако рентгенологическая картина может быть различной в зависимости от фазы и длительности процесса. При свежем очаговом туберкулезе обычно определяется 1-2 крупных очага и несколько средних или мелких; тени слабоконтурирующие, малоинтенсивные, округлой формы. Хронический очаговый туберкулез рентгенологически проявляется наличием плотных фокусов с очагами обызвествления и фиброзных тяжей; тени средней и высокой интенсивности, обычно малого и среднего размера. Дифференциальная диагностика проводится с неспецифической очаговой пневмонией, пневмомикозами, периферическим раком легкого.
При сомнительных данных прибегают к проведению тест-терапии: пациенту на 2-3 месяца назначают противотуберкулезные средства и отслеживают клинико-рентгенологическую и лабораторную динамику. При уменьшении или частичном рассасывании очагов диагноз очагового туберкулеза несомненен.
Лечение активного очагового туберкулеза легких проводится в противотуберкулезном стационаре, неактивного – в амбулаторных условиях под наблюдением фтизиатра. Стандартный режим химиотерапии предусматривает назначение не менее трех противотуберкулезных препаратов (рифампицин, изониазид, пиразинамид, этамбутол) на срок 2-3 месяца. В начальном периоде также может применяться стрептомицин. В фазе продолжения, которая длится 4-6 месяцев, оставляют прием двух препаратов (рифампицин+изониазид, изониазид+этамбутол). Общая длительность терапии очагового туберкулеза легких составляет 6-9 месяцев, а у отдельных пациентов – до одного года. Реабилитация после курса лечения осуществляется в условиях противотуберкулезного санатория.
Исход очаговой формы туберкулеза легких, как правило, благополучный. В результате полноценного лечения свежие очаги полностью рассасываются, наступает полное клиническое излечение. При хроническом течении очагового туберкулеза возможен переход в менее прогностически благоприятные формы (инфильтративную, кавернозную, диссеминированную). Чаще всего исходом служит пневмосклероз с формированием очагов фиброза или кальциноза. Такие пациенты в течение 1—2 лет нуждаются в проведении химиопрофилактики. Наибольшую сложность представляет лечение устойчивых к химиопрепаратам случаев. Профилактика очагового туберкулеза легких состоит в проведении рентгенологического обследования населения, санпросветработы, повышении неспецифической резистентности организма. В сокращении числа случаев вторичного туберкулеза легких большое значение имеет вакцинопрофилактика.
источник
Рентгенологическая картина при туберкулезе легких довольно разнообразна – она зависит от формы, стадии, периода (первичный или вторичный) болезни, а также наличия возможных осложнений. У больных с иммунодефицитом (особенно при инфицировании ВИЧ) отмечается нетипичная рентгенологическая картина туберкулеза.
С подробным описанием диагностики разных форм туберкулеза можно ознакомиться в руководствах по фтизиатрии. В этой статье мы остановимся лишь на рассмотрении некоторых аспектов рентгенологической диагностики вторичного туберкулеза легких, развивающегося у взрослых.
Туберкулез легких имеет разные формы, которые принципиально отличаются по рентгенологической картине. Вторичный туберкулез имеет несколько особенностей, на которые следует обратить внимание:
- Характерная локализация в верхне-задних сегментах легких (S 1, 2, 6; рисунок 1)
- Образование полостей распада в инфильтратах
- Образование каверн
- Наличие очаговых изменений
- Формирование очагов отсева в отдаленных участках как пораженного, так и противоположного легкого (рисунок 2).
Рисунок 1. Локализация изменений на рентгенограмме, характерная для вторичного туберкулеза легких (в прямой и боковой проекциях): S 1, S 2 верхней доли и S 6 нижней доли
Рисунок 2. Туберкулезный процесс в легких (схематическое изображение): в верхних отделах правого легкого инфильтрация с полостями распада; на фоне инфильтрации отмечаются отдельные очаги. Очаги отсева (очаговые тени) также могу определяться в отдаленных участках пораженного и противоположного легкого. На рентгенограмме картина соответствует инфильтративному туберкулезу правого легкого в фазе распада и обсеменения легких
Хроническое течение туберкулеза с обширным поражением ткани легких и формированием полостей распада образуются выраженные фиброзные изменения в верхних отделах легких с уменьшением их объема, формируются толстостенные каверны (рисунок 3).
Рисунок 3. Изменения в легких при хроническом течении туберкулеза (схема): 1 – плевральные наслоения в верхней доле справа; 2 – фиброзные тяжи по направлению к корню; 3 – ретикулярные тени, отражающие пневмосклероз; 4 – полости распада с толстыми стенками. Верхняя доля легкого уменьшена в объеме (правый корень «подтянутый» вверх), в обоих легких определяются очаги отсева. Картина фиброзно-кавернозного туберкулеза правого легкого в фазе обсеменения легких
Некоторые формы туберкулеза характеризуются диссеминированными изменениями легких. При исходе туберкулезного процесса в легких остаются «плотные» фиброзные очаги, а также более распространенные фиброзные изменения: кальцинаты в легких и лимфатических узлах, даже посттуберкулезный цирроз легкого. Рентгенологическая картина у взрослых может указывать на последствия перенесенного первичного туберкулеза в детском или подростковом возрасте – кальцинаты в легком (очаг Гона – заживший первичный легочный эффект) и обызвествление в проекции медиастинальных и бронхопульмональных лимфатических узлов (рисунок 4) – так называемый заживший первичный туберкулез комплекс (ЗПТК).
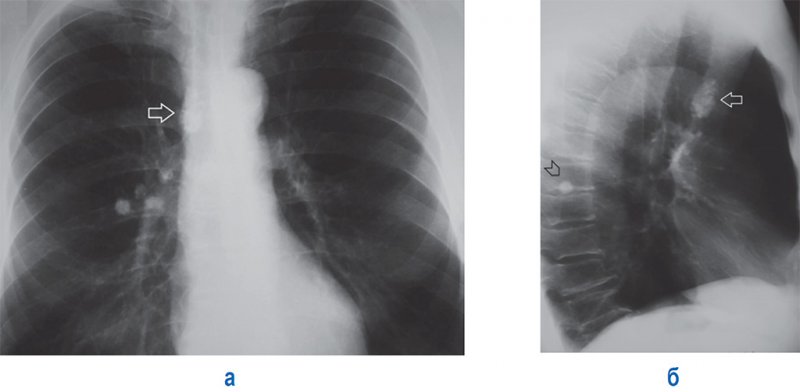
Рисунок 4. Остаточные явления перенесенного туберкулеза: А – рентгенограмма в прямой проекции; Б – рентгенограмма в правой боковой проекции. Крупное обызвествление в проекции правых паратрахеальных лимфатических узлов (см стрелка), кальцинаты лимфатических узлов правого корня, кальцинат в S 6 правого легкого (рентгенограмма в правой боковой проекции, см стрелка)
Для постановки окончательного диагноза необходимо заключение фтизиатра, а также иммунологическое, бактериоскопическое и бактериологическое лабораторное подтверждение. Сегодня с целью обнаружений туберкулезных изменений применяется рентгеновская компьютерная томография (РКТ). Для определения активности патологического процесса необходимо учитывать все данные клинико-лабораторной диагностики. Также важно учитывать динамику процесса, в том числе сравнение данных рентгенологических исследований (предыдущих и настоящих).
При очаговом туберкулезе на рентгенограмме определяются группы очаговых теней (размером от 10 до 12 мм) в пределах 1-2 сегментов (рисунок 5). Течение очаговой формы, как правило, малосимптомно или бессимптомно. Часто изменения локализуются в сегментах S 1, 2, 6. Очаговый туберкулез характеризуется ограниченным процессом, который распространяется от верхушки легкого не ниже уровня переднего отрезка II ребра (если распространение процесса происходит на большей площади, этот туберкулез расценивают как диссеминированный).
Рисунок 5. Очаговый туберкулез верхней доли правого легкого в фазе уплотнения. А – рентгенограмма в прямой проекции; Б – увеличенный фрагмент той же рентгенограммы. В проекции 1-го межреберья тени, «плотные» очаговые тени, небольшой тяж
«Свежие» очаги имеют более крупные размеры с нечеткими контурами и небольшой интенсивностью тени (т.н. «мягкие» очаги). В этих очагах могут появляться небольшие полости распада. При благоприятном течении заболевания очаги либо полностью рассасываются, либо уменьшаются в размерах, при этом интенсивность их тени повышается («уплотняется»), а контуры становятся более четкими. В результате образуются «плотные» (высокоинтенсивные) очаги с четкими контурами, которые обозначают как фиброзные, а при отсутствии симптомов активности туберкулеза их расценивают как остаточные изменения (в этих очагах могут определяться кальцинаты).
В случае длительного течения очагового туберкулеза вокруг очагов визуализируются небольшие фиброзные тяжи, деформация и усиление рисунка за счет пневмосклероза, на верхушках определяются плевральные наслоения в виде «шапочек». Для определения степени активности очагового туберкулеза важно оценивать результаты рентгенологических исследований в динамике. Рентгенологические признаки при обострении процесса характеризуются изменением контуров очагов – они становятся нечеткими, — образованием новых «мягких» очаговых теней, появлением полостей распада, слиянием очагов между собой. Иногда трудно обнаружить очаги на рентгенограмме из-за их небольшого размера и низкой интенсивности, а также из-за наслоения костных структур грудной клетки. Отметим, что РКТ обладает лучшей разрешающей способностью; кроме этого, РКТ позволяет более достоверно оценить динамику изменений. Нужно учитывать, что невозможно определить активность процесса только по рентгенограммам, поэтому, в случае обнаружения очаговых изменений впервые, пациент нуждается в проведении комплексной диагностики с целью исключения активной формы туберкулеза.
Инфильтративный туберкулез, как правило, возникает вследствие прогрессирования очагового туберкулеза, и характеризуется наличием в легких инфильтратов со склонностью к распаду. Клиническая картина зависит от размера инфильтратов, их распада, а также реактивности организма. Как правило больные жалуются на повышение температуры тела, чрезмерное потоотделение, кашель, снижение массы тела, кровохарканье. Возможно и малосимптомное течение (проявляется повышенной утомляемостью и снижением работоспособности). Для инфильтративного туберкулеза характерно поражение сегментов S 1, 2, 6. Туберкулезные инфильтраты могут быть ограниченные и распространенные.
Ограниченные инфильтраты в размерах не превышают несколько сантиметров, имеют неправильную форму (округлая или овальная), нечеткие контуры. К ограниченным инфильтратам относятся: бронхолобулярный инфильтрат и округлый инфильтрат.
Бронхолобулярный инфильтрат при РКТ определяется как несколько сливающихся между собой очагов, объединенных общей зоной инфильтрации. Во многих случаях у туберкулезного инфильтрата округлая форма и более четкие контуры, чем у неспецифического. Если размер такого инфильтрата до 5 см, его называют округлый туберкулезный инфильтрат (в прошлом округлый инфильтрат с типичной локализацией в подключичной области называли «инфильтрат Ассмана-Редекера»; рисунок 6).
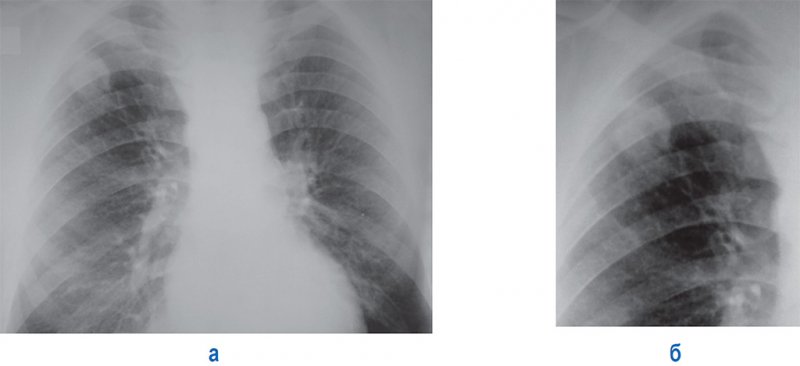
Рисунок 6. Округлый туберкулезный инфильтрат (Ассмана-Редекера) в верхней доле правого легкого. А – рентгенограмма в прямой проекции; Б – увеличенный фрагмент этой же рентгенограммы. В подключичной области справа инфильтрат неправильно округлой формы с достаточно хорошо ограниченными контурами и высокой интенсивностью тени
В случае формирования распада в ограниченном инфильтрате, иногда определяется «дорожка» от инфильтрата по направлению к корню легкого, которая обусловлена воспалительными изменениями вокруг дренирующего бронха.
Распространенные инфильтраты возникают в нескольких сегментах. К этим инфильтратам относятся облаковидный инфильтрат (с неоднородной очаговой структурой) и туберкулезный перисциссурит (имеет интенсивную однородную инфильтрацию по ходу утолщенной междолевой плевры). Типичная рентгенологическая картина перисциссурита с вовлечением горизонтальной междолевой плевры справа возникает в случае поражения верхней доли правого легкого (в прошлом фтизиатры называли это «треугольник Сержана»). Туберкулезный лобит характеризуется распространением процесса на целую долю легкого.
Туберкулезные инфильтраты неоднордны из-за полостей распада (на рентгенограмме визуализируются участками просветления) и наличия очаговых теней (рисунок 7). Неоднородность теней также обусловлена участками казеозного некроза, при которых затемнения имеют более высокую интенсивность. В отдаленных участках пораженного или противоположного легкого могут визуализироваться очаги отсева.
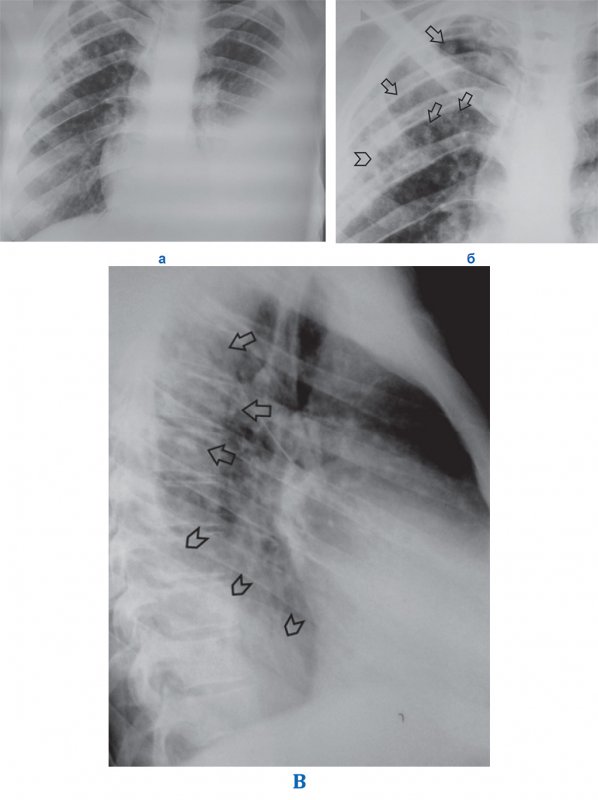
Рисунок 7. Инфильтративный туберкулез правого легкого. Экссудативный плеврит слева. А – рентгенограмма в прямой проекции: в верхних отделах правого легкого определяется неоднородная инфильтрация по типу облаковидного инфильтрата, очаговые тени; в плевральной полости слева определяется большое количество содержимого (тень средостения смещена вправо). Б – увеличенный фрагмент рентгенограммы А: неоднородная инфильтрация из-за очаговых теней (см стрелки) и участки просветления (см указатель), похожие на деструкцию (данные РКТ демонстрируют инфильтрацию с участками распада и множественные очаги). В – рентгенограмма в боковой проекции: определяются очаговые тени S 1, 2 (см стрелки); в нижнем отделе легочного поля отмечается снижение прозрачности, обусловленной содержимым в плевральной полости слева (см указатели)
Положительная динамика инфильтративного туберкулеза характеризуется формированием «плотных» фиброзных очагов и других фиброзных изменений; в некоторых случаях происходит полное рассасывание. Менее благоприятное течение приводит к формированию туберкуломы. При неблагоприятном течении инфильтративного туберкулеза патологический процесс переходит в кавернозный, фиброзно-кавернозный туберкулез, казеозную пневмонию.
Казеозная пневмония – остро прогрессирующая деструктивная форма туберкулеза с тяжелым течением, которая характеризуется обширным казеозным некрозом с быстрым распространением площади поражения и формированием полостей распада. Симптоматика похожа на тяжелую пневмонию: повышение температуры тела, одышка, кашель, кровохарканье; эти симптомы затрудняют своевременную постановку диагноза. Казеозная пневмония бывает лобарная и лобулярная. Лобарная казеозная пневмония на рентгенограмме проявляется в виде инфильтрации целой доли, нескольких долей или всего легкого. При казеозной пневмонии определяется инфильтрация высокой интенсивности, обычно уменьшается объем пораженной доли легкого. При уменьшении объема пораженного участка отмечается смещение междолевых щелей в соответствующую сторону, смещением средостения в сторону поражения, высоким расположением диафрагмы. Процесс развития казеозной пневмонии сопровождается образованием множественных полостей на фоне инфильтрации; контуры этих полостей сначала неровные, бухтообразные за счет неотторгнувшихся казеозных масс; позднее формируются типичные каверны. В пораженном и противоположном легком определяются очаги отсева (рисунок 8).
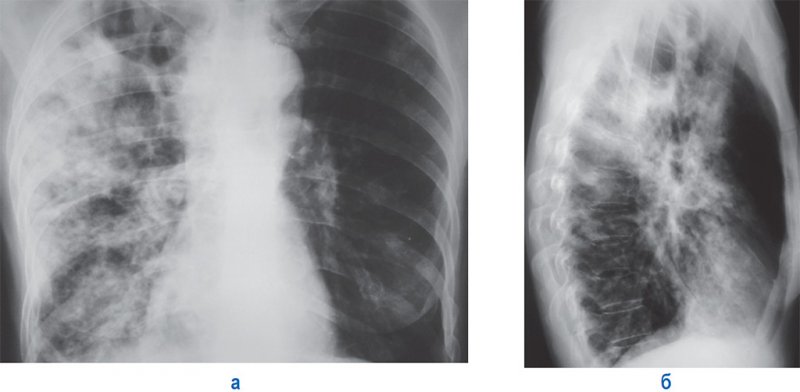
Рисунок 8. Лобарная казеозная пневмония правого легкого. А – рентгенограмма в прямой проекции. Б – рентгенограмма в правой боковой проекции. В верхней доле справа отмечается инфильтрация и крупные полости распада. Справа в средней и нижней доле определяются множественные очаги, сливающиеся между собой в средней доле
Исход лобарной казеозной пневмонии часто сопровождается формированием фиброзно-кавернозного туберкулеза легких.
Лобулярная казеозная пневмония часто возникает при неблагоприятном течении диссеминированного туберкулеза и характеризуется образованием множественных крупных очагов и фокусов, размером до 15 мм, неправильной формы, с нечеткими контурами и высокой интенсивности, которые сливаются в более крупные инфильтраты с образованием множественных полостей распада.
Отметим, что при всех разновидностях инфильтративного туберкулеза рекомендуется РКТ, которое, в сравнении с традиционной рентгенографией, дает более высокую разрешающую способность в обнаружении полостей распада и очаговых изменений.
При диссеминированном туберкулезе в легких образуются множественные очаговые тени. Гематогенная диссеминация характеризуется относительно симметричным расположением очагов в обоих легких. При этом очаг могут объединяться в более крупные инфильтраты, также возможно образование полостей распада. Клинически диссеминированный туберкулез проявляется повышением температуры тела, одышкой, кашлем, кровохарканьем.
Милиарный туберкулез – особая разновидность гематогенного диссеминированного туберкулеза, острый патологический процесс, для которого характерна множественная мелкоочаговая диссеминация в легких и других внутренних органах. При этом у больного повышается температура тела, появляется одышка, в случае поражения центральной нервной системы – неврологическая симптоматика. Рентгенологическая картина легких характеризуется множественными очагами, размером 2-3 мм, малой интенсивности, плотно расположенными по всем легочным полям, на фоне которых плохо дифференцируется («нивелируется») легочный рисунок, слияние очагов и образование каверн не отмечается (рисунок 9, 10). На начальном этапе заболевания рентгенологическая картина похожа на диффузное снижение прозрачности легочных полей; четко определить очаги можно только на 11-15-й день (для определения мелких очагов рекомендовано применять РКТ, обладающее более лучшей разрешающей способностью).
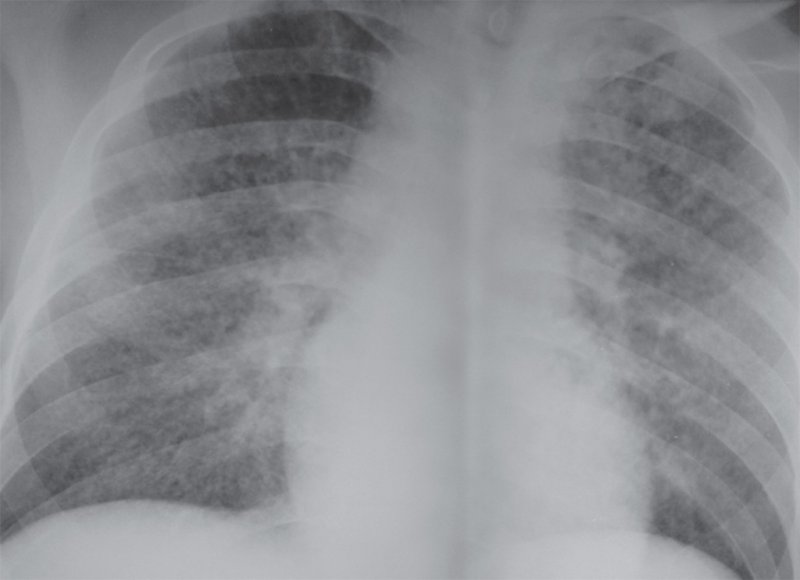
Рисунок 9. Милиарный туберкулез легких. По всем легочным полям определяются множественные плотно расположенные мелкоочаговые тени
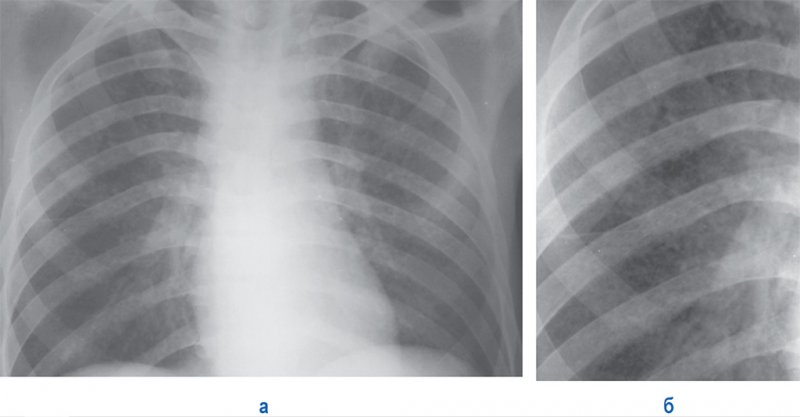
Рисунок 10. Милиарный туберкулез легких. А – рентгенограмма в прямой проекции; Б – увеличенный фрагмент рентгенограммы А (верхняя доля правого легкого). В обеих легких множественные малоинтенсивные мелкоочаговые тени, которые создают впечатление распространенного снижения прозрачности легочных полей, но при более детальном изучении снимка отмечаются отдельные очаги. Плохо определяются мелкие сосуды
Подострый диссеминированный туберкулез на рентгенограмме проявляется в виде двусторонних однотипных очагов размером от 5 до 10 мм, малой и средней интенсивности, с нечеткими контурами. Очаги могут сливаться и образовывать более крупные инфильтраты (рисунок 11). Большее количество очагов отмечается в верхних и средних отделах легких.
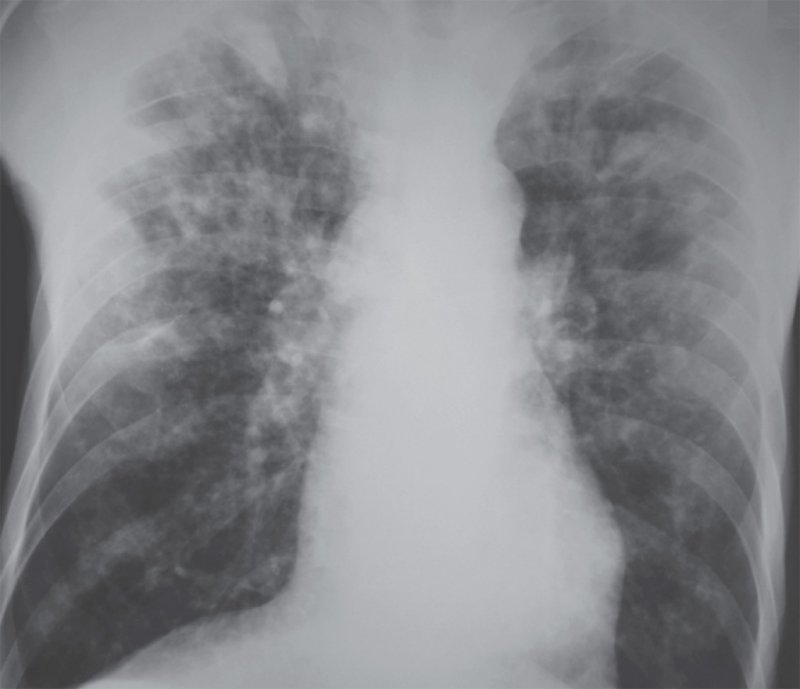
Рисунок 11. Подострый диссеминированный туберкулез. В обеих легких определяются множественные очаги. В верхних отделах легких отмечаются более крупные очаги, которые сливаются в инфильтраты
При подостром диссеминированном туберкулезе для инфильтратов характерен распад с образованием полостей и тонкостенных каверн (рисунок 12). Из-за относительно симметричного расположения в легких образованные каверны называют «штампованными». Неблагоприятное течение может спровоцировать переход в казеозную пневмонию.
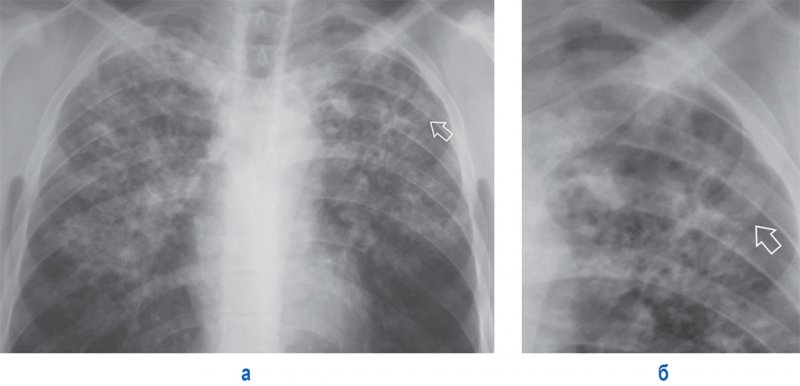
Рисунок 12. Подострый диссеминированный туберкулез. А – рентгенограмма в прямой проекции; Б – увеличенный фрагмент рентгенограммы А (верхняя доля левого легкого). В обеих легких в верхних и средних отделах легочных полей отмечаются множественные очаговые и более крупные инфильтративные тени. В верхней доле левого легкого визуализируется тонкостенная каверна (см стрелка).
Хронический диссеминированный туберкулез характеризуется волнообразным течением, с периодами ремиссий и обострений, полиморфизмом изменений (в легких одновременно определяются разные по размерам и плотности очаги: более «старые» очаги – плотные, высокоинтенсивные с четкими контурами, иногда с кальцинатами; «свежие» очаги – менее интенсивные с нечеткими контурами). Плотные, более крупные очаги расположены в верхних отделах легких; менее плотные, небольшие очаги – в нижних отделах легких. В верхних отделах легких отмечается большая концентрация очагов. Вероятность к слиянию очагов и формированию распада низкая.
При хроническом диссеминированном туберкулезе происходят фиброзные изменения в легких с уменьшением объема верхних отделов, в результате чего определяется характерная рентгенологическая картина – корни легких «подтянуты» вверх. При этом в верхних отделах легких отмечается деформация и усиление легочного рисунка и ретикулярные тени (из-за развития пневмосклероза), а в нижних долях развивается эмфизема, легочный рисунок объединяется (рисунок 13). Прогрессирование хронического диссеминированного туберкулеза характеризуется увеличением размеров очагов, их сливанием между собой, образованием более крупных инфильтратов и тонкостенных «штампованных» каверн в верхних долях.
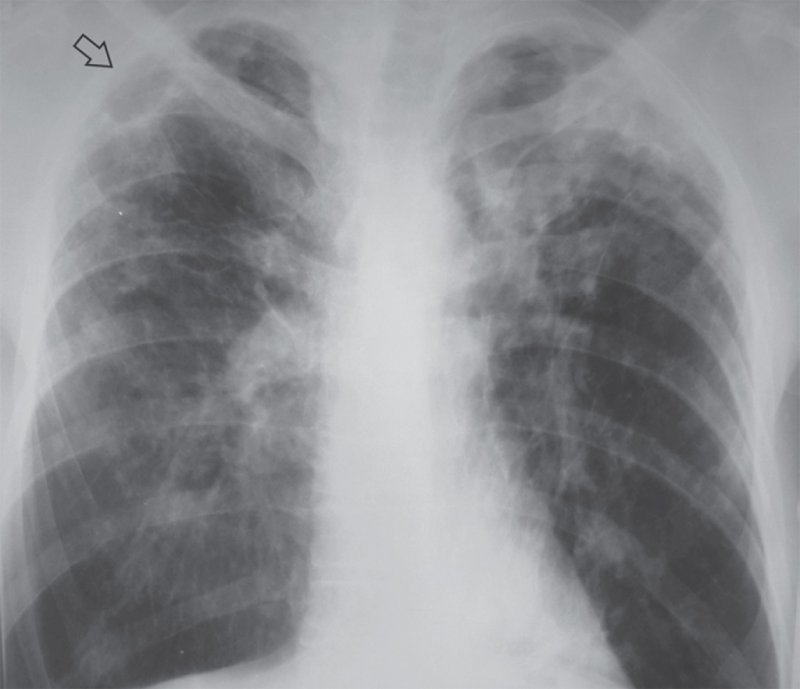
Рисунок 13. Хронический диссеминированный туберкулез легких. В верхних и средних отделах легочных полей «плотные» (высокоинтенсивные) очаги, фиброзные тяжи, деформация рисунка с образованием ретикулярных теней. В верхней доле правого легкого определяется тонкостенная полость (стрелка). Смещение корней легких вверх свидетельствует об уменьшении объема верхних долей. В нижних долях легких сосуды имеют в основном вертикальный ход, тем самым образуя вместе с корнями характерную картину «ветвей плакучей ивы»
Неблагоприятное течение хронического диссеминированного туберкулеза может провоцировать образование фиброзно-кавернозной формы. При всех формах диссеминированного туберкулеза тяжелым осложнением является лобулярная казеозная пневмония. Благоприятный исход подострого и диссеминированного туберкулеза характеризуется остаточными явлениями в виде множественных очаговых теней высокой интенсивности.
Лимфогенная туберкулезная диссеминация легких на рентгенограмме, как правило, ассиметрична при распространении в обеих легких, либо поражает одно легкое; определяется усилением и деформацией легочного рисунка с образованием ретикулярных теней, на фоне которых просматривается небольшое количество мелкоочаговых теней. Также могут обнаруживаться признаки медиастинальной и бронхопульпональной лимфоаденопатии.
Фиброзно-кавернозный туберкулез (ФКТ) – хроническая форма туберкулеза, при которой в легких образуется одна или несколько тонкостенных полостей – фиброзных каверн и фиброзных изменений в окружающей каверны легочной ткани. Фиброзно-кавернозный туберкулез может развиваться вследствие казеозной пневмонии, инфильтративного туберкулеза, хронического и подострого диссеминированного, а также кавернозного туберкулеза. Для ФКТ характерно волнообразное течение (с периодами ремиссий и обострений), у больного отмечается снижение массы тела, повышенное потоотделение, высокая температура тела, одышка, кашель и кровохарканье. При фиброзно-кавернозном туберкулезе могут возникать такие осложнения, как сердечная недостаточность и легочное кровотечение.
Каверны (CV) при ФКТ могут быть разных размеров (от нескольких сантиметров до целой доли легкого), толщина стенок в среднем 5-6 мм, форма полости неправильная или округлая, наиболее характерная локализация в S 1, 2, 6 (рисунок 14).
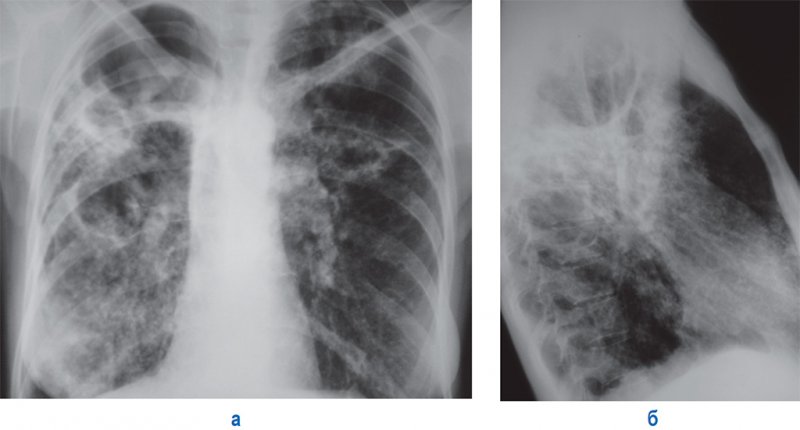
Рисунок 14. Фиброзно-кавернозный туберкулез легких. А – рентгенограмма в прямой проекции; Б – рентгенограмма в правой боковой проекции. В правом и левом легком крупные полости с типичной локализацией, на снимках также определяются множественные двусторонние очаги
Каверны имеют четкий контур внутренней стенки и менее четкий – наружный. В полости каверны может определяться секвестра, иногда – горизонтальный уровень содержимого. CV расположены на фоне участков плевральных наслоений, кальцинатов, фиброза, полиморфных очагов («старых» и «свежих»). Выраженные фиброзные изменения характеризуются уменьшением объемов пораженных отделов легкого, при этом средостение смещается в сторону поражения, а корень «поднимается» вверх (рисунок 3). При ФКТ часто визуализируются очаги бронхогенного обсеменения в пораженном и в противоположном легком (рисунок 15).
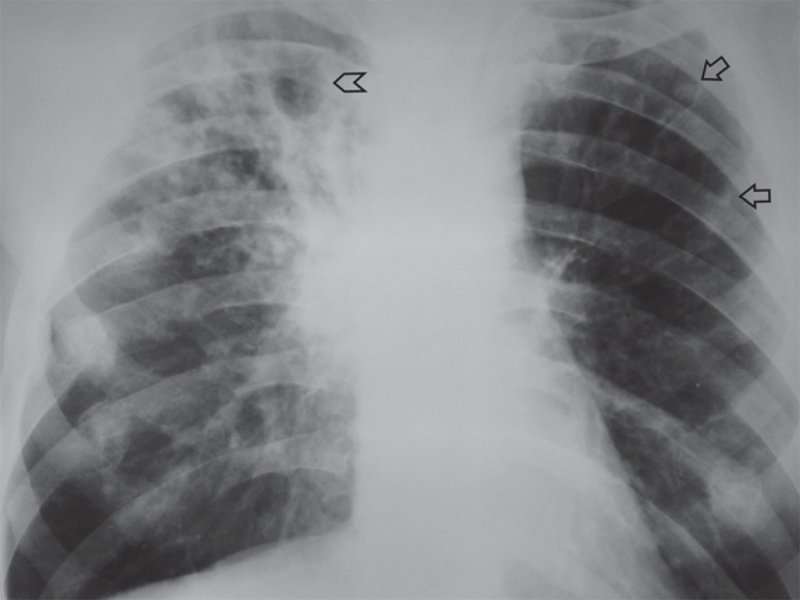
Рисунок 15. Фиброзно-кавернозный туберкулез верхней доли правого легкого: в верхней доле справа толстостенная полость (см указатель), очаговые тени и фиброзные изменения. Правый корень смещен вверх (в результате уменьшения объема верхней доли). В левом легком визуализируются единичные очаги (см стрелки)
Если каверна локализована в верхней доле правого легкого, очаги обсеменения часто локализуются в S 3, 6 правого легкого и в S 4, 5 левого легкого; если в верхней доле левого легкого – в S 3, 6, 4, 5 левого легкого. Положительная динамика характеризуется уменьшением толщины стенок каверн и рассасыванием очагово-инфильтративных изменений. Каверны и очаги отсева лучше визуализируются при проведении РКТ.
Кавернозный туберкулез встречается не так часто. Патология развивается из инфильтративного туберкулеза или туберкуломы. Как правило обнаруживается одна каверна с тонкими стенками (2-3 мм), в окружающих тканях не отмечаются значительные фиброзные изменения – это главное отличие кавернозного туберкулеза от фиброзно-кавернозного. Поскольку выраженная инфильтрация вокруг каверны отсутствует, можно разграничить кавернозный туберкулез и инфильтративный туберкулез с распадом. В случае обострения наружные контуры каверны становятся нечеткими из-за незначительно выраженной перифокальной инфильтрации, в полости каверны иногда может обнаруживаться содержимое, а в окружающих тканях определяются немногочисленные очаговые тени. Благоприятное течение характеризуется уменьшением каверны с последующим формированием рубца, или формированием санированной каверны (тонкостенной кистоподобной полости). Прогрессирование кавернозного туберкулеза может привести к развитию фиброзно-кавернозного туберкулеза.
Цирротический туберкулез (ЦТ) – массивное разрастание соединительной ткани и преобладание фиброза легочной ткани, при этом сохраняются клинические проявления активного туберкулезного процесса. ЦТ формируется в исходе диссеминированного, инфильтративного и фиброзно-каверзного туберкулеза, а также туберкулезного плеврита. Рентгенологическая картина характеризуется однородным, высокоинтенсивным снижением прозрачности пораженного участка легкого с четкими контурами. На фоне этой картины могут визуализироваться плотные очаги, просветления неправильной щелевидной формы (остаточные каверны), кальцинаты. Отмечаются признаки уменьшения в объеме пораженного участка легкого: смещение средостения в сторону поражения, подъем корня).
Посттуберкулезный цирроз легких (рисунок 16), в отличие от цирротического туберкулеза, характеризуется отсутствием клинических признаков активного туберкулеза.
Рисунок 16. Посттуберкулезный цирроз верхней доли правого легкого: отмечается значительное уменьшение объема верхней доли справа (выраженное смещение корня вверх); в верхней доле правого легкого отмечается снижение прозрачности из-за фиброза, также определяются множественные кальцинаты и фиброзные тяжи; в прикорневой зоне видны склерозированные стенки бронхов (кольцевидные тени; см стрелка). В верхней доле левого легкого определяются кальцинаты
Туберкулома – инкапсулированный участок казеозного некроза, размером более 1 сантиметра (размер дает возможность отличить туберкулому от очагового туберкулеза). При туберкулеме клиническое течение малосимптомное. Туберкуломы формируются из туберкулезного инфильтрата или из очагового туберкулеза при образовании общей капсулы из нескольких очагов, которые располагаются близко друг к другу (конгломератная туберкулома). Также они могут образовываться при заполнении казеозными массами тонкостенной каверны. Типичным расположением туберкуломы считаются сегменты S 1, 2, 6. Размеры туберкулом, как правило, составляют 2-4 см (редко 4-5 см), овальная или округлая форма, контуры в основном ровные и четкие. Туберкулома может иметь неоднородную структуру из-за обызвествления и/или участков распада. В легочной ткани, окружающей туберкулому, определяются очаговые и фиброзные изменения (рисунок 17). Конгломератные туберкуломы формируются при объединении нескольких очагов казеоза, в этом случае у туберкуломы неправильная форма с неровными, полициклическими контурами. Отметим, что в легких могут обнаруживаться несколько туберкулом.
Рисунок 17. Туберкулома в S 6 нижней доли правого легкого: А – рентгенограмма в прямой проекции; Б – ренгенограмма в правой боковой проекции; В – увеличенный фрагмент рентгенограммы А. Туберкулома (см стрелка) в виде образования овальной формы с ровными и четкими контурами расположена на измененном легочном фоне (фиброзные изменения, очаги). В нижней доле правого легкого определяется полость с горизонтальным уровнем содержимого и инфильтрацией окружающей легочной ткани (см указатель), обусловленная, вероятнее всего, неспецифическим процессом (абсцесс). На увеличенном фрагменте (В) определяются кальцинаты, а в окружающей легочной ткани видны «плотные» очаги, кальцинаты, усиление и деформация рисунка, обусловленные фиброзными изменениями
В течении многих лет туберкуломы могут оставаться в фазе стабильного (стационарного) состояния.
Фаза прогрессирования – нечеткие контуры туберкуломы из-за образования перифокальной инфильтрации. При этом размер туберкуломы может постепенно увеличиваться, также возможно образование полости распада. Полость, как правило, имеет овальную или округлую форму, реже – серповидную или щелевидную, с ровным внутренним контуром. Типичное место расположение полости – нижне-медиальные отделы туберкуломы (у устья дренирующего бронха). Полость распада в крупных туберкуломах (более 3 см) может располагаться в центральной части, иногда могут обнаруживаться множественные полости; для этих полостей нехарактерны уровни жидкости. Во время распада может визуализироваться «дорожка» от туберкуломы к корню – это обусловлено воспалением вокруг дренирующего бронха. В фазе прогрессирования в окружающей легочной ткани образуются новые очаги.
Фаза регрессирования характеризуется уменьшением размеров туберкуломы. Редко туберкулома может фрагментироваться на отдельные очаги с последующим их уплотнением. При полном опорожнении туберкуломы формируется тонкостенная полость, которая со временем может зарубцеваться. Все туберкуломы требуют дифференциации с доброкачественными опухолями легких и периферическим раком легкого. При дифференциальной диагностике важную роль играет проведение РКТ.
Туберкулезный плеврит – самостоятельная клиническая форма туберкулеза или осложнение другой формы (рисунок 7, 18).
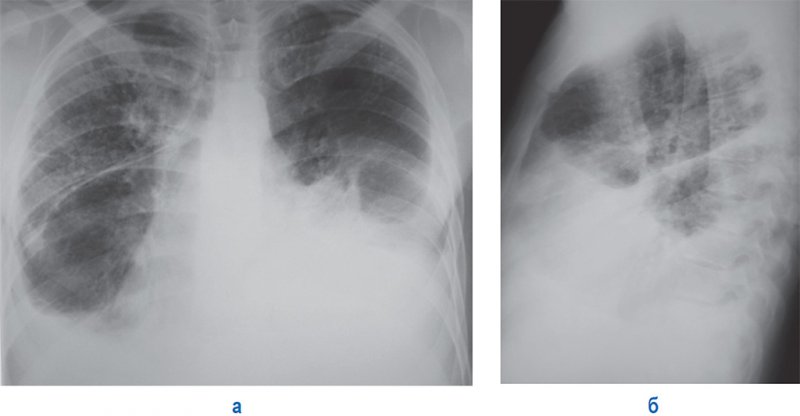
Рисунок 18. Двусторонний экссудативный плеврит при диссеминированном туберкулезе легких. А – рентгенограмма в прямой проекции; Б – рентгенограмма в левой боковой проекции. С обеих сторон в плевральных полостях определяется значительное количество содержимого. В легких отмечаются множественные мелкие очаги (расположенные преимущественно в верхних отделах легких и справа)
В некоторых случаях, особенно в детском и подростковом возрасте, туберкулезный плеврит выступает единственным проявлением туберкулезной инфекции (в случае отсутствия других специфических изменений в легких). На рентгенограмме экссудативный плеврит имеет картину гидроторакса.
В зависимости от патогенетических особенностей туберкулезный плеврит делят на следующие виды:
— Аллергический плеврит – возникает в результате параспецифической реакции; в экссудате микобактерии туберкулеза не обнаруживаются; течение острое, с накоплением в плевральной полости большого количества содержимого; сроки разрешения – 3-4 недели.
— Перифокальный плеврит – развивается в случае перехода воспалительного процесса из субплеврально расположенного очага или инфильтрата в легких. Характеризуется длительным течением; в плевральной полости может определяться разное количество содержимого.
— Туберкулез плевры – развивается через гематогенный путь распространения инфекции с образованием на плевре множественных казеозных очагов или в случае прорыва каверны в плевральную полость, а также при распаде субплевральных казеозных масс. Если происходит прорыв каверны, в плевральную полость попадают воздух и казеозные массы; на рентгенограмме образуется картина гидропневмоторокса. Туберкулез плевры может быть осложнен эмпиемой плевры. После туберкулезной эмпиемы остаются массивные плевральные наслоения, кальциноз плевры и фиброзные изменения в легких.
Туберкулез внутригрудинных лимфоузлов относят к первичному туберкулезу. Патология чаще обнаруживается в детском, подростковом возрасте, а также у молодых людей. Также может обнаруживаться во взрослом возрасте в виде вторичного туберкулеза. Увеличение медиастинальных лимфатических узлов (трахеобронхиальных, паратрахеальных) на рентгенограмме визуализируется расширением тени средостения с неровным контуром. Увеличение бронхопульмональных лимфатических узлов (лимфоузлов корней легких) обуславливает расширение корня и потерю его структурности; при этом наружный контур корня становится нечетким, полициклическим и неровным. Увеличение внутригрудных лимфатических узлов (особенно «малые» формы) гораздо лучше определяются при РКТ. Из пораженного лимфатического узла казеозные массы иногда могут прорываться в бронх – это может быть причиной обсеменения легкого с развитием казеозной пневмонии или нарушению бронхиальной проводимости с ателектазом.
Сегодня при туберкулезе рентгенологическая картина очень изменчивая, особенно ВИЧ-инфицированных пациентов. При иммунодефицитном состоянии нарушается процесс образования туберкулезной гранулемы и развития соединительной ткани, в результате патологический процесс не может полностью ограничиваться, поэтому у таких больных часто развиваются диссеминированные формы туберкулеза легких. У ВИЧ-инфицированных больных часто обнаруживается увеличение внутригрудных лимфоузлов и нижнедолевая локализация процесса, иногда встречаются деструктивные изменения. Кроме этого, у ВИЧ-инфицированных могут выявляться нехарактерные для туберкулеза рентгенологические проявления, например, тонкостенные полости и интерстициальная инфильтрация по типу «матового стекла».
Важно отметить, что кроме микобактерий туберкулеза, легкие могут поражать так называемые нетуберкулезные микобактерии – группа микроорганизмов, которые обозначают как MAC (Mycobacterium avium complex), — и другие виды нетуберкулезных микобактерий. Патологии легких, которые вызывает эта инфекция, называют микобактериоз. Микобактериоз, в отличие от туберкулеза, не передается от человека к человеку. Развитию микобактериоза способствуют сахарный диабет, ХОБЛ (хроническая обструктивная болезнь легких), бронхоэктазы, алкоголизм, иммунодефицитные состояния (в том числе и ВИЧ). При микобактериозе происходят патологические изменения в легких, рентгенологическая картина которых напоминает вторичный туберкулез – определяются инфильтраты с полостями распада, очаговые тени, каверны, фиброзные изменения в верхних отделах легких. Такие изменения невозможно дифференцировать с туберкулезными на основе только лучевых методов диагностики. Еще одним характерным признаком микобактериоза является поражение средней доли и язычковых сегментов с образованием множественных бронхоэктазов (особенно часто эти изменения возникают у женщин пожилого возраста). Для постановки диагноза необходимо подтверждение микробиологических методов исследования.
Также рекомендуем ознакомиться с «Рентгенологический атлас: Туберкулез Легких» .
источник
