Выбрать один правильный ответ
1. При туберкулезе у детей чаще поражаются:
2. Возбудителем туберкулеза является:
3. Наиболее часто микобактерии поступают в организм ребенка через:
а) желудочно-кишечный тракт
б) верхние дыхательные пути
4. Клиническая форма туберкулеза, развивающаяся у ребенка в ответ на первичное внедрение микобактерий:
а) диссеминированный туберкулез легких
б) очаговый туберкулез легких
в) первичный туберкулезный комплекс
г) туберкулезная интоксикация
5. При всех клинических формах туберкулеза у детей наблюдается:
в) влажный кашель с мокротой
6. 
Самая частая форма первичного туберкулеза у детей:
а) первичный туберкулезный комплекс
б) туберкулез внутригрудных лимфоузлов
в) очаговый туберкулез легких
г) инфильтративный туберкулез легких
7. Для раннего выявления инфицированности туберкулезом у детей ежегодно проводится:
г) мазок из зева на бациллы Коха
б) очищенным туберкулином в стандартном разведении
9. Положительной реакцией на туберкулин считается:
в) инфильтрат Д 17 мм и более
г) гиперемия или инфильтрат 2-4 мм
10. Гиперергической реакцией на туберкулин считается:
в) инфильтрат Д 17 мм и более, любого диаметра с некрозом
11. Вираж туберкулиновой пробы – это:
а) впервые положительная реакция Манту
б) увеличение диаметра инфильтрата на 6 мм по сравнению с предыдущими положительными реакциями
в) гиперергическая реакция Манту
12. Тактика среднего медицинского персонала при вираже туберкулиновой пробы:
а) назначить химиопрофилактику
г) направить в противотуберкулезный санаторий
13. При проведении пробы Манту туберкулин вводится:
в) внутрикожно в предплечье
г) внутрикожно в левое плечо
б) инактивированные микобактерии туберкулеза
в) живые ослабленные микобактерии туберкулеза
15. Доза вакцины БЦЖ и место введения:
а) 0,1 мл подкожно, правое плечо
б) 0,05 мг, левое предплечье
г) 0,1 мл подкожно, левое плечо
16. Когда появляется местная реакция на вакцинацию БЦЖ и чем заканчивается?
б) через 4 недели, келлоидным рубцом
в) через 72 часа, инфильтратом
17. Срок вакцинации БЦЖ здоровому новорожденному
а) при выписке из родильного дома
18. Ревакцинация БЦЖ проводится при реакции на пробу Манту
г) без предварительной пробы Манту
Тема: «ТУБЕРКУЛЕЗ У ДЕТЕЙ».
Ребенку 2 – х лет была сделана проба Манту, при оценке результата оказалось, что имеется папула диаметром – 9 мм.
3. Составьте в последовательности план ваших действий.
4. Покажите реакцию Манту, зарегистрируйте.
A. Зарегистрировать пробу Манту, ее результат:
— 25.09.05 реакция Манту 2 ТЕ, в/к, левая предплечье, серия 1050, контрольный номер 56, производитель город Санкт-Петербург – папулы диаметр — 9 мм.
· Проверить вакцинацию БЦЖ, наличие рубца.
БЦЖ сделано в роддоме 0,05 мг, в/к, левое плечо, серия, контрольный номер– рубчик диаметр — 5 мм.
· Проверить результат пробы Манту в один год.
— Если V БЦЖ проведена в роддоме, нет контакта с туберкулезным больным, ребенок здоров, увеличение диаметра папулы не более 6 мм за год – это поствакцинальная аллергия (ПВА). Ребенок в данном случае не направляется к фтизиатру.
— Если не проведена вакцинация БЦЖ, реакция Манту в один год была отрицательной, реакция Манту в 2 года – 9 мм (папула) – это вираж туберкулиновой пробы, в данном случае ребенок срочно подлежит направлению к фтизиатру
Учащимся второго класса была сделана проба Манту. При оценке результатов выявлено у двух детей гиперемия диаметром до 10мм, у двух учащихся папула диаметром — 12мм,еще у 2-х диаметром — 8 мм, у одного папула диаметром — 18мм.
1.Составьте алгоритм ваших действий.
2. Отберите контингент для направления к фтизиатру.
3. Оформите медицинскую документацию.
а) Зарегистрировать пробу Манту и его результат, (дата, р. Манту, доза, метод введения, рука, серия, контрольный номер, производитель, результат (папула или гиперемия с диаметром))
б) Проверить прививки против туберкулеза, наличие рубца.
в) Проверить результаты предыдущих р. Манту.
д) Отобрать контингент для направления к фтизиатру
2. Направлению к фтизиатру подлежат:
— с гиперергической реакцией на туберкулин (папула диаметром 17 мм и более);
— впервые положительная реакция на туберкулин, если это не поствакциональная реакция.
— если диаметр папулы увеличился на 6 мм по сравнению с предыдущим годом.
— стойкая папула диаметром 12 мм и более.
В направлении указать результаты всех предыдущих реакций Манту, прививки против туберкулеза, наличие контакта с туберкулезным больным.
Сдать общий анализ крови, мочи, кал на яйца гельминтов.
Образец направления.
К фтизиатру направляется Иванов С.И 8 лет на обследование с диагнозом: Гиперергическая реакция Манту
Вакцинация БЦЖ в роддоме дата __________0,05мг, в/к, левое плечо, серия, рубец диаметром — 5мм.
1 год – папула Д – 7 мм положительная, поствакцинальная аллергия.
2 года – папула Д- 6мм – положительная.
3 года – папула Д – 4мм сомнительная.
6 лет – папула Д- 10 мм положительная – вираж тубпробы.
7 лет – папула Д- 8 мм положительная — тубинфицирование.
1 ревакцинация БЦЖ не сделана.
8 лет – 10.02.2006 г. (дата проведения) 2 ТЕ, в/к, левое правое предплечье, серия 10-50, контрольный номер 56, производитель Санкт-Петербург – папула Д=18 мм, гиперергическая.
Контакт с туберкулезным больным не выявлен.
| 1. Данные субъективного, объективного обследования ребенка 5 лет: В средней группе детям сделали реакцию Манту. У одного ребенка 5 лет все пробы Манту до этого года были отрицательными. В этом году результат реакции Манту — папула d=8 мм. Жалоб никаких ребенок не предъявляет. Активный, эмоциональный тонус сохранен. В контакте с туберкулезными больными не был. Со стороны внутренних органов изменений не выявлено. Рентгенография органов грудной клетки, общий анализ крови, мочи, кал на яйца гельминтов – без патологии. 2. Образец направления к фтизиатру: Направление К фтизиатру направляется Ф.И.О.:_______________________________________ Возраст:______________________________________ Адрес: ________________________________________ Цель: _________________________________________ Диагноз:_______________________________________ 1. Указать прививки против туберкулеза (дата, доза, способ введения, место введения, серия, диаметр рубчика). 2. Указать результаты всех предыдущих реакций Манту. 3. При записи последней реакции Манту указать дозу, способ введения, место введения, серию, контрольный номер, производителя, результат. 4. Указать был ли контакт с туберкулезным больным. Дата Подпись |
| 1. Предварительный диагноз ребенка 5лет:__________________ 2. Направление к фтизиатру. |
| 1. Предварительный диагноз ребенка 5 лет: Вираж туберкулиновой пробы. — 1 балл 2. Направление — 1 балл К фтизиатру направляется Ф.И.О: Иванов Т.И. Возраст: 5 лет. Адрес: г. Уфа ул. Жукова, д.5 кв. 2. Цель: обследование. Диагноз: Вираж туберкулиновой пробы. Вакцинация БЦЖ в роддоме 10.05.2006г., 0,05 мг, в/к, левое плечо, серия 525, рубчик d=5 мм. — 1 балл Реакция Манту: 2007г – отр. 2008г – отр. 2009г – отр. 2010г – отр. 10.09.2014г – 2 TЕ, в/к, левое предплечье, серия 10-50, контрольный номер 56, производитель Санкт-Петербург, папула d=8 мм — положительная. — 1 балл Контакт с туберкулезными больными не выявлен. — 1 балл Дата 13.09.2014 г. Подпись |
Технология внутрикожного введения лекарственных средств входит в ТПМУИВ и имеет код А11.01.003 по [1].
Содержание требований, условия выполнения, требования по реализации и алгоритм выполнения технологии приведены в таблице 2.
Т а б л и ц а 2 ТПМУИВ Внутрикожное введение лекарственных средств
| Содержание требования, условия | Требования по реализации, алгоритм выполнения |
| 1 Требования к специалистам и вспомогательному персоналу, включая требования 1.1 Перечень специальностей/кто участвует в выполнении услуги 1.2 Дополнительные или специальные требования к специалистам и вспомогательному персоналу | 1) Специалист, имеющий диплом установленного образца об окончании среднего профессионального медицинского образовательного учебного учреждения по специальностям: Лечебное дело, Сестринское дело, Акушерское дело 2) Специалист, имеющий диплом установленного образца об окончании высшего образовательного учебного заведения по специальностям: Лечебное дело, Педиатрия Имеются навыки выполнения данной простой медицинской услуги |
| 2 Требования к обеспечению безопасности труда медицинского персонала 2.1 Требования по безопасности труда при выполнении услуги | До и после проведения процедуры провести гигиеническую обработку рук Во время процедуры обязательно использовать перчатки. Обязательно использование непрокалываемого контейнера для использованных игл. |
| Продолжение таблицы 2 | |
| Содержание требования, условия | Требования по реализации, алгоритм выполнения |
| 3 Условия выполнения простой медицинской услуги | Амбулаторно-поликлинические Стационарные |
| 4 Функциональное назначение простой медицинской услуги | Диагностика заболеваний Профилактика заболеваний |
| 5 Материальные ресурсы 5.1 Приборы, инструменты, изделия медицинского назначения 5.2 Реактивы 5.3 Иммунобиологические препараты и реагенты 5.4 Продукты крови 5.5 Лекарственные средства 5.6 Прочий расходуемый материал | Манипуляционный столик Кушетка Шприц одноразовый емкостью 1 мл и две иглы длиной 15 мм Лоток стерильный Лоток нестерильный для расходуемого материала Пилочка (для открытия ампул) Нестерильные ножницы или пинцет (для открытия флакона) Емкости для дезинфекции Непромокаемый пакет/контейнер для утилизации отходов класса Б. Отсутствуют Отсутствуют Отсутствуют Антисептический раствор для обработки инъекционного поля, шейки ампулы, резиновой пробки флакона Антисептик для обработки рук Дезинфицирующее средство Стерильные салфетки или шарики (ватные или марлевые) Перчатки нестерильные |
| 6 Характеристика методики выполнения простой медицинской услуги 6.1 Алгоритм выполнения внутрикожного введения лекарственных препаратов | I. Подготовка к процедуре. 1 Идентифицировать пациента, представиться, объяснить ход и цель процедуры. Убедиться в наличии у пациента информированного согласия на предстоящую процедуру введения лекарственного препарата и его переносимость. В случае отсутствия такового, уточнить дальнейшие действия у врача. 2 Взять упаковку и проверить пригодность лекарственного препарата (прочитать наименование, дозу, срок годности на упаковке, определить по внешнему виду). Сверить назначения врача. 3 Предложить пациенту или помочь ему занять удобное положение: сидя или лежа. Выбор положения зависит от состояния пациента; вводимого препарата. 4 Обработать руки гигиеническим способом, осушить. 5. Обработать руки антисептиком. Не сушить, дождаться полного высыхания антисептика. 6. Надеть нестерильные перчатки. 7 Подготовить шприц. Проверить срок годности, герметичность упаковки. 8 Набрать лекарственный препарат в шприц. Набор лекарственного препарата в шприц из ампулы. · Прочитать на ампуле название лекарственного препарата, дозировку, убедиться визуально, что лекарственный препарат пригоден: нет осадка. · Встряхнуть ампулу, чтобы весь лекарственный препарат оказался в ее широкой части. · Подпилить ампулу пилочкой. Обработать шейку ампулы антисептиком. Вскрыть ампулу. · Набрать лекарственный препарат в шприц. · Выпустить воздух из шприца. Набор лекарственного препарата из флакона, закрытого алюминиевой крышкой. · Прочитать на флаконе название лекарственного препарата, дозировку, срок годности. · Отогнуть нестерильными ножницами или пинцетом часть крышки флакона, прикрывающую резиновую пробку. Протереть резиновую пробку ватным шариком или салфеткой, смоченной антисептическим раствором. · Ввести иглу под углом 90° во флакон, перевернуть его вверх дном, слегка оттягивая поршень, набрать в шприц нужное количество лекарственного препарата. · Извлечь иглу из флакона, заменить ее на новую стерильную иглу, проверить ее проходимость. 9. Положить собранный шприц и стерильные шарики в стерильный лоток. 10. Выбрать, осмотреть и пропальпировать область предполагаемой инъекции для выявления противопоказаний для избежания возможных осложнений. II. Выполнение процедуры 1 Обработать место инъекции не менее чем двумя салфетками или шариками, смоченными антисептическим раствором. Дождаться его высыхания. 2 Обхватив предплечье пациента снизу, растянуть кожу пациента на внутренней поверхности средней трети предплечья. 3 Взять шприц другой рукой, придерживая канюлю иглы указательным пальцем, ввести в кожу пациента в месте предполагаемой инъекции только конец иглы почти параллельно коже, держа её срезом вверх под углом 10-15°. 4 Нажимая указательным пальцем на поршень, ввести лекарственный препарат до появления папулы, свидетельствующей о правильном введении препарата. 5 Извлечь иглу. К месту введения препарата не прижимать салфетку с антисептическим раствором. III. Окончание процедуры. 1 Подвергнуть дезинфекции весь расходуемый материал. Снять перчатки, поместить их поместить в емкость для дезинфекции или непромокаемый пакет/контейнер для утилизации отходов класса Б. 3 Обработать руки гигиеническим способом, осушить. 4 Уточнить у пациента о его самочувствии. 5 Сделать соответствующую запись о результатах выполнения услуги в медицинскую документацию |
| 7 Дополнительные сведения об особенностях выполнения методики | Подготовка оснащения для выполнения процедуры всегда проводится в процедурном кабинете. При проведении внутрикожной инъекции необходимо выбирать место, где отсутствуют рубцы, болезненность при прикосновении, кожный зуд, воспаление, затвердение. Через 15-30 минут после инъекции обязательно узнать у пациента о его самочувствии и о реакции на введённое лекарство (выявление осложнений и аллергических реакций). Внутрикожные инъекции детям выполняют в среднюю треть внутренней поверхности предплечья, верхнюю треть наружной поверхности плеча. При вскрытии флаконанеобходимым условием является надпись на флаконе, сделанная медицинским работником с отметкой даты вскрытия и времени. Объяснить пациенту, что нельзя тереть и мочить место инъекции в течение определенного времени (если инъекция выполняется с диагностической целью) |
| 8 Достигаемые результаты и их оценка | Образовалась папула белого цвета. После извлечения иглы нет крови. Пациент чувствует себя комфортно. |
| 9 Особенности информированного согласия пациента при выполнении методики и дополнительная информация для пациента и членов его семьи | Пациент или его родители (для детей до 15 лет) получает информацию о предстоящем лечении. Врач получает согласие на лечение и информирует медицинский персонал. Письменное согласие пациента требуется в случае применения лекарственных препаратов, проходящих испытания или требующих особого выполнения режимных моментов (при прививках). |
| 10 Параметры оценки и контроля качества выполнения методики |
|
| Окончание таблицы 2 | |
| Содержание, требования, условия | Требования по реализации, алгоритм выполнения |
| 11 Стоимостные характеристики технологий выполнения простой медицинской услуги | Коэффициент УЕТ врача – 0,5 Коэффициент УЕТ медицинской сестры – 1,0 |
| 12 Графическое, схематические и табличное представление технологий выполнения простой медицинской услуги | Отсутствует |
| 13 Формулы, расчеты, номограммы, бланки и другая документация (при необходимости) | Отсутствует |
Препарат Изониазид Изониазид – противотуберкулезный препарат, оказывающий губительное действие на палочку Коха (возбудителя туберкулеза). На возбудителей любых других инфекций препарат не оказывает действия. Бактерицидное действие Изониазид оказывает и на внутриклеточные, и на внеклеточные микобактерии туберкулеза, особенно на активно размножающиеся палочки. Препарат хорошо и быстро всасывается в пищеварительном тракте. По истечению 1-4 часов после употребления лекарства в крови достигается его максимальная концентрация. Лечебная концентрация Изониазида (т.е. та, которая прекращает жизнедеятельность палочки туберкулеза) в крови сохраняется после приема разовой дозы внутрь на протяжении 6-24 часов. Препарат проникает во все ткани и жидкости организма. С белками крови связывается в небольшом количестве – до 10%. Из организма выделяется с мочой и с калом (небольшое количество). Формы выпуска Таблетки и порошки по 0,1 г (100 мг), по 0,2 г (200 мг), по 0,3 г (300 мг). Раствор для внутримышечного и внутривенного введения 10%, в 1 ампуле 5 мл. Сироп – содержит 100 мг изониазида в 5 мл, выпускается в темных стеклянных флаконах по 200 мл. Инструкция по применению Изониазида Показания к применению Изониазид применяется при лечении активного туберкулеза во всех формах и при любой локализации его. Особенно эффективен препарат при остром, свежем туберкулезном процессе. Входит в состав комбинированной терапии при туберкулезном менингите, может сочетаться с другими препаратами противотуберкулезного действия. При смешанных инфекциях может комбинироваться с антибиотиками и с сульфаниламидными препаратами. Изониазид назначается и для профилактики туберкулеза: здоровым лицам любого возраста, близко контактирующим с больным бациллярным туберкулезом (БК+); детям и подросткам, имеющим семейный, квартирный или родственный контакт с больными активным небациллярным туберкулезом (БК-); детям и подросткам, контактным с больными бациллярным туберкулезом (БК+) в детских дошкольных учреждениях и школе; взрослым и подросткам при положительной кожной реакции на туберкулин (проба Манту) свыше 5 мм или при нарастании пробы с туберкулином на 6 мм и больше; у детей до 4 лет – при пробе свыше 10 мм; детям и подросткам при первичном туберкулезном инфицировании; детям и подросткам, инфицированным туберкулезом и больным сахарным диабетом, или получающим лечение иммунодепрессантами и кортикостероидными препаратами; или перенесшим какие-либо тяжелые инфекции (пневмонию, коклюш, корь и другие); взрослым лицам, имеющим остаточные туберкулезные изменения и получающим иммунодепрессанты, кортикостероидные препараты; больным сахарным диабетом, язвенной болезнью, силикозом I-II ст., хроническими неспецифическими заболеваниями легких, психическими заболеваниями, алкоголизмом; ВИЧ-инфицированным пациентам при иммуносупрессии (при снижении иммунитета); животноводам неблагополучных ферм или лицам, имеющим в собственном хозяйстве больной туберкулезом скот. Химиопрофилактика назначается всегда после рентгенологического обследования и консультации фтизиатра для исключения у пациента активного туберкулеза. Противопоказания Индивидуальная непереносимость препарата; эпилепсия и склонность к судорогам; перенесенный ранее полиомиелит; психические заболевания; заболевания периферической нервной системы; псориаз; микседема (заболевание, связанное с недостаточной функцией щитовидной железы); экзема в период обострения; заболевание зрительного нерва; почечно-печеночная недостаточность; цирроз печени; бронхиальная астма; легочно-сердечная недостаточность III ст.; гипертоническая болезнь II-III ст.; выраженный атеросклероз, ишемическая болезнь сердца. Флебит является противопоказанием только для внутривенного введения Изониазида. При атеросклерозе, гипертонической болезни, бронхиальной астме, легочно-сердечной недостаточности допустимо применение Изониазида в дозе, не превышающей 10 мг на 1 кг веса пациента. Побочные действия Аллергические проявления: высыпания на кожных покровах, зуд, повышение температуры, боли в суставах. Со стороны нервной системы: раздражительность, возбуждение, психозы, депрессия, бессонница, головокружение, слабость, головная боль, онемение конечностей, неврит зрительного нерва, полиневриты, учащение судорожных припадков у пациентов с эпилепсией. Со стороны органов пищеварения: тошнота, боль в животе, рвота, токсическое воспаление печени (гепатит). Со стороны сердечно-сосудистой системы: подъем артериального давления, учащенное сердцебиение, сжимающие боли за грудиной (стенокардия). Со стороны эндокринной системы (в очень редких случаях): маточные кровотечения у женщин и увеличение молочных желез у мужчин (гинекомастия). Прочие реакции: склонность к кровотечениям, атрофия мышц. Для уменьшения побочных эффектов Изониазида пациентам назначают витамины группы В, Глютаминовую кислоту, Атрифос, гепатопротекторы. Побочные реакции прекращаются при временном прерывании курса лечения или снижении дозы. При появлении лекарственного гепатита Изониазид отменяют. Лечение Изониазидом Как принимать Изониазид? Изониазид принимают внутрь, вводят в инъекциях (внутримышечно, внутривенно), внутрикавернозно (каверна – это полость, образующаяся в легких вследствие туберкулезного процесса), ингаляционно. Внутрь Изониазид принимают после употребления пищи (т.к. всасывание препарата снижается при приеме его одновременно с пищей). При плохой переносимости препарата или при наличии хронических заболеваний органов пищеварения препарат вводится в виде внутривенных или внутримышечных инъекций. После введения лекарства внутривенно пациент должен 1-1,5 часа полежать в постели. Внутрикавернозно и в виде ингаляций Изониазид вводится при определенных формах туберкулеза. Выбор способа введения препарата определяет врач. Во время курса лечения Изониазидом следует соблюдать определенную диету: исключить употребление сыра (особенно чеширского или швейцарского), некоторых сортов рыбы (сардинеллы, тунца). Употребление этих продуктов увеличивает риск возникновения побочных реакций вследствие подавления ферментов (моноаминооксидазы и диаминооксидазы) и нарушения метаболизма биологически активных веществ, содержащихся в сыре и рыбе. Дозировка Изониазида Внутрь взрослым назначаются дозы от 600 мг до 900 мг в сутки (или из расчета 5-15 мг/ кг массы тела) за 1 или 3 приема. Высшая разовая доза – 600 мг, высшая суточная доза 900 мг. Курс лечения длительный (зависит от формы туберкулеза и динамики клинических и рентгенологических симптомов в процессе лечения). Суточная доза подбирается врачом в зависимости от формы туберкулеза и степени тяжести процесса, от скорости метаболизма Изониазида в организме пациента и переносимости препарата, от наличия сопутствующих заболеваний. Чтобы предотвратить развитие устойчивости микобактерии туберкулеза к препарату, его назначают совместно с другими противотуберкулезными лекарственными средствами. Внутримышечно и внутривенно взрослым и подросткам Изониазид назначается в виде 10% раствора по 5-12 мг/кг в сутки. В зависимости от формы туберкулеза и наличия или отсутствия бактериовыделения, суточная доза Изониазида может достигать 15 мг/кг массы тела пациента. Курс лечения — от 2 до 5 месяцев. Через полчаса после введения Изониазида вводят внутримышечно витамин В6 по 100-125 мг (для уменьшения побочных реакций), или принимают витамин внутрь по 60-100 мг. Назначается также Глютаминовая кислота в суточной дозировке 1,0-1,5 г. В туберкулезную каверну Изониазид вводят в суточной дозе 10-15 мг/кг массы тела пациента в виде 10% раствора. В виде ингаляций применяют 10% раствор Изониазида в суточной дозе 10-15 мг/кг массы тела за 1-2 ингаляции в сутки (ежедневно). Курс лечения – 1-6 месяцев. Профилактическая суточная доза Изониазида равна 5-10 мг/кг массы тела за 1 или 2 приема. Длительность профилактического курса определяется фтизиатром (чаще всего 3 месяца). Взрослым может назначаться интермиттирующий (прерывистый) метод приема: 0,6 г Изониазида в 1 прием 3 дня в неделю. Передозировка Повышение дозы препарата может привести к передозировке, которая проявляется такими симптомами: вялость, головокружение, рвота, сонливость, нарушение речи и ориентации в пространстве, повышение сахара в крови и в моче, нарушение функции печени, нарушение дыхания, поражение периферических нервов, двигательное возбуждение, судороги, спутанность сознания и даже кома. Появление симптомов передозировки Изониазида требует немедленного обращения к врачу для оказания помощи во избежание развития необратимых последствий. Изониазид детям Детям, как и взрослым, Изониазид назначают для лечения или профилактики туберкулеза в индивидуально подобранной дозировке. Внутрь назначается лечебная суточная доза 5-15 мг/кг веса ребенка за 1-2 приема; высшая суточная доза равна 500 мг. Длительность курса лечения определяется врачом индивидуально. В инъекциях (внутримышечных и внутривенных) суточная доза равна 10-15 мг/кг массы тела ребенка. Одновременно с Изониазидом назначается внутрь пиридоксин (витамин В6) в дозе 10 мг на каждые 100 мг Изониазида для уменьшения риска развития побочных реакций (полиневропатий), хотя у детей они встречаются редко. В случае появления у ребенка тошноты, боли в правом подреберье, снижения аппетита необходимо обращаться к врачу. К редко возникающим побочным эффектам у детей относятся аллергические реакции, судороги, нарушение памяти, психозы. Многие родители, ознакомившись с инструкцией препарата, отказываются от профилактического курса Изониазида ребенку, мотивируя отказ тем, что у ребенка нет никаких проявлений заболевания. Они не знают о том, что на протяжении первых 2 месяцев явных проявлений туберкулеза может и не быть (заболевание протекает в латентной, скрытой форме). Изониазид в этом случае поможет иммунной системе ребенка справиться с микобактерией туберкулеза. В случае же развития заболевания придется принимать ребенку лекарства в более высоких дозах и в течение большей продолжительности времени, чем для профилактики.
Рекомендации
по применению аллергена туберкулезного рекомбинантного в стандартном разведении (раствора для внутрикожного введения)
источник
Нижегородская государственная медицинская академия
Итоговое тестирование по вопросам детский туберкулез
2. Сухой очищенный туберкулин
+ 3. ППД-Л в стандартном разведении
4. Эритроцитарный диагностикум
5. Измерение размера папулы при постановке туберкулиновых проб проводится:
1. По наибольшему диаметру
+ 2. Перпендикулярно оси предплечья
3. Параллельно оси предплечья
4. В двух взаимно перпендикулярных направлениях
1. Многоразовые однограммовые шприцы
+ 2. Одноразовые однограммовые шприцы
3. Одноразовые двухграммовые шприцы
1. Аллергическая реакция на введение вакцины
2. Поствакцинальное осложнение
3. Состояние инфицирования туберкулезом
+ 4. Иммунологическая перестройка организма в ответ на введение вакцины БЦЖ
+ 1. Биологической санации организма от микобактерий туберкулеза
2. Генерализованной форме туберкулеза
3. Вираже туберкулиновых проб
4. Онкологических заболеваниях
1. Анализ крови+анализ мочи+реакция Манту с 2ТЕ+рентгеноскопия грудной клетки
+ 2. Анализ крови + анализ мочи + реакция Манту с 2ТЕ + флюорография + бактериоскопическое и бактериологическое исследование на БК.
3. Анамнез+ реакция Манту с 2ТЕ+трахебронхоскопия.
4. Реакция Манту с 2ТЕ и томография
1. Мясо крупного рогатого скота
+ 2. Человек больной туберкулёзом
4. Молоко от больных туберкулёзом коров
18. Какие биохимические показатели чаще увеличиваются при активном туберкулёзе?
+ 4. Гаптоглобин, церрулоплазмин
20. Какой наиболее важный метод рентгенологического исследования используется для дифференциальной диагностики округлых образований?
+ 4. Компьютерная томография
21. Какой метод исследования на микобактерии туберкулеза отличается большей информативностью?
1. Люминисцентная бактериоскопия
1. Живые вирулентные микобактерии туберкулёза
2. Токсины и продукты жизнедеятельности микобактерий туберкулёза
+ 3. Ослабленные микобактерии туберкулёза
4. Синтетический препарат, обладающий антигенными свойствами
+ 3. Выраженные иммуногенные свойства
+ 3. Специально обученная мед. сестра
+ 3. Противотуберкулёзными диспансерами
28. Наблюдение за динамикой формирования рубчика и прививочной реакцией проводится в следующие сроки:
+ 4. В 1 месяц, 3 месяца, 6 месяцев и 12 месяцев
1. Нарушение правил асептики
2. Нарушение техники введения вакцины
+ 3. Иммунодефицитные состояния
4. Введение вакцины БЦЖ, вместо БЦЖ-М
30. Вторичная химиопрофилактика проводится:
1. Лицам неинфицированным туберкулёзом из туб. контакта
+ 2. Лицам инфицированным туберкулезом
3. Лицам, имеющим сомнительную реакцию Манту с 2ТЕ
4. Больным активным туберкулезом
31. Какие параспецифические реакции чаще встречаются при первичном туберкулезе со стороны кожи?
32. Какой наиболее информативный вид рентгенологического обследования
для диагностики малых форм туберкулеза внутригрудных лимфоузлов?
2. Обзорная рентгенография
33. Наиболее частый исход первичного туберкулезного комплекса?
4. Осложнение туберкулезным плевритом.
34. Какое осложнение первичного туберкулёза чаще сопровождается бацилловыделением?
3. Хронически текущий туберкулез
36. Какова продолжительность основного курса лечения при неосложненных формах первичного туберкулеза у детей и подростков в соответствии с приказом №109?
1. Первичный туберкулёзный комплекс
+ 2. Туберкулёзная интоксикацяя у детей и подростков
3. Туберкулёз внутригрудных лимфатических узлов
4. Диссеминированный туберкулёз
5. Туберкулёзный менингоэнцефалит
38. По клиническому течению и морфологическим особенностям туберкулез внутригрудных лимфоузлов подразделяют на 2 формы:
1. Менингеальную и легочную
2. Серозную и геморрагическую
+ 3. Инфильтративную и туморозную
4. Инфильтративную и деструктивную
3. Практически бессимптомно
4. Почти всегда без бацилловыделения.
5. По типу ранней интоксикации
40. С каким заболеванием чаще дифференцируют туберкулёз внутригрудных лимфатических узлов?
4. С хроническим тонзилитом
5. С инфекционным мононуклеозом
41. Для острого диссеминированного туберкулеза типичным путем диссеминации является:
1. Специфический очаг в костной ткани
2. Специфический очаг в периферическом лимфоузле
+ 3. Туберкулез внутригрудных лимфоузлов
44. К какой группе относится очаговый туберкулёз легких в фазе инфильтрации по своевременности выявления?
+ 1. Клиническое излечение с малыми остаточными изменениями
2. Клиническое излечение с выраженными остаточными изменениями
4. Прогрессирование процесса
4. Лица пожилого и старческого возраста.
47. Какая клиническая форма туберкулеза предшествует развитию инфильтративного туберкулёза?
2. Диссеминированный туберкулёз
4. Фиброзно-кавернозный туберкулёз.
48. Выраженность клинических проявлений при казеозной пневмонии?
49 Характер бактериовыделения при казеозной пневмонии?
4. Единичные в поле зрения
+ 1. С высокой общей и местной резистентностью
2. На фоне сохраняющегося иммунитета
3. На фоне сниженного иммунитета
51 Наиболее характерное клиническое течение для туберкулем?
1. Плеврит инфильтративный, травматический и очаговый
+ 2. Плеврит аллергический, перифокальный, метастатический
3. Плеврит онкотический, лекарственный и метапневмонический
4. Плеврит инфекционный, парапневмонический, синдром Дресслера
54 Основной метод профилактического выявления туберкулеза у детей?
55. Основной метод выявления туберкулеза у взрослого населения при массовом обследовании?
источник
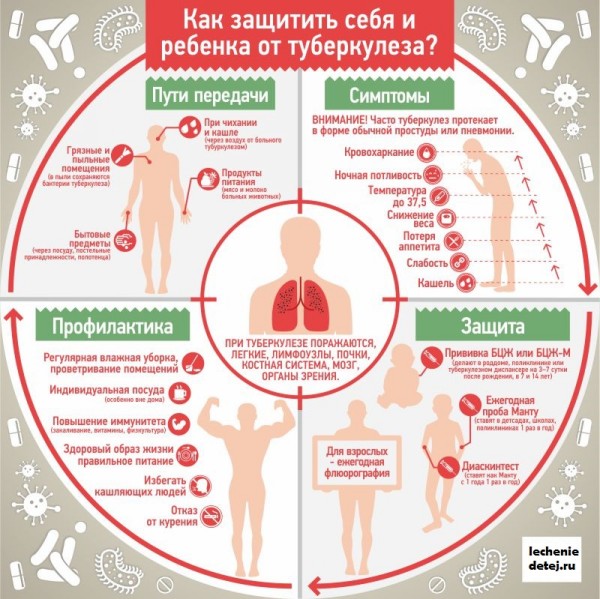
Заражению туберкулезом подвержены люди разных возрастов и дети в том числе. Заболевание в основном поражает легкие, но также образует специфические гранулы, проникающие в разные органы и ткани, кроме волос, ногтей и зубов.
В большей мере данное заболевание вызывает человеческий тип, в меньшей степени – бычий тип туберкулезной палочки. Чаще всего, заражение происходит капельным путем или вдыханием пыльного пороха. Бычий тип заражения возникает в том случае, когда дети пьют сырое молоко.
Легкие выступают как входные ворота для заболевания, а при бычьем типе заражения возникает поражение миндалин и пищеварительного тракта. Иногда происходит поражение кожи. Инфицирование туберкулезом также могут спровоцировать некоторые инфекционные заболевания, например корь, коклюш, оспу.
- контакт с инфицированными;
- плохая социальная и бытовая обстановка;
- голодовка.
Существует две основоположных формы туберкулеза у детей и взрослых: открытая и закрытая, обе имеют свои особенности течения у детей.
Самой опасной для общества является открытая форма заболеваний, поскольку распространитель разносит ее микроорганизмы по окружающей среде, когда кашляет, чихает или сплевывает слюну. Инфицирование многих людей совершается при прямой близости с носителем, подвергаясь высокому риску.
При закрытой форме заболевания от больного не исходит отделение опасных микробов в воздух. Другими словами, инфекция пребывает в положении сна и развивается в хроническую стадию.
Особенные признаки закрытого туберкулеза у детей следующие:
- отсутствие наружных симптом присутствия инфекции;
- накапливаемая жидкость в легких;
- болевые ощущения в грудной клетке;
- общее недомогание организма.
Прежде всего, туберкулез дыхательных органов у детей поражает легкие и бронхи. Группа костно-суставных заболеваний наносит поражение на кости таза и позвоночника. Зависимо от того, какую область поражает заболевание, его разделяют на 2 группы.
Туберкулез органов дыхания у детей проявляется в разнообразных формах, а именно – первичного туберкулезного комплекса и бронхоаденита. Зависимо от места и масштаба поражения, заболевание выражается во множестве различных форм. Детальнее рассмотрим клинические формы данного заболевания.
Туберкулезную инфекцию внутригрудных лимфатических узлов можно назвать наиболее учащенной первичной формой у ребёнка раннего детства. Возможно одностороннее или двухстороннее разрушение внутригрудных лимфатических узлов. Дети грудного возраста сложно переносят заболевание, потому что сдавливаются бронхи из-за увеличенности внутригрудных лимфатических узлов.
Исходя из ступени воспаления и распространения поражения, выделяют формы туберкулеза внутригрудных лимфатических узлов (ТБВГЛУ):
Инфильтративная форма проявляется увеличением лимфоузлов в размере от 1 до 2 см и преобладанием гранулематозной и экссудативной фаз воспалительного процесса, также сдавливаются бронхи.
Туморозная – осложненная форма туберкулеза внутригрудных лимфатических узлов, зачастую происходит поражение всех групп лимфоузлов, при этом достигая в размере больше 2-х см. Происходит нагноение лимфатических узлов, но рентген не отображает видимые патологические изменения, анализ снимка показывает только расширенность корня лёгких из-за увеличения размера внутригрудных лимфоузлов.
Первичным туберкулезным комплексом (ПТК) является одна из первичных типов инфекции, встречающаяся преимущественно у детей ранней возрастной категории. Разрушение единого или множества внутригрудных лимфатических узлов и сосудов – это основные клинические признаки ПТК. В данном случае рентген показывает инфильтрационный фокус, спровоцированный увеличением лимфатических узлов.
Очаговый туберкулез у детей и подростков – очень распространенное явление. Патогенез этой формы заболевания наиболее характерен гранулематозной фазой воспалительного процесса и наблюдается экссудация. Интоксикация может отсутствовать, а очаг зачастую обнаруживает профилактическое обследование –данная форма благоприятна по протеканию заболевания.
Школьники часто страдают инфильтративным туберкулезом, при котором происходит образование жидкости и казеозы. Иногда очаги обсеменяются возле имфильтранта или внутригрудных лимфатических и кровеносных вен. Кровохарканье или легочное кровотечение может быть результатом осложнения. В этой ситуации рентген более точен в показаниях нежели компьютерная томография.
Диссеминированный туберкулез у детей – это затруднительная форма процесса, поражающая 2 и больше сегментов легких, которой характерно определение тонкостенной каверны. Очаги распространяются через кровеносные или лимфатические сосуды. Признаки такой формы заболевания могут наблюдаться у детей любого возраста.
[veo >Туберкулезный плеврит
Туберкулезным плевритом называется односторонний воспаленный процесс плевры. Особенности течения плеврита у детей состоят в том, что он бывает как изолированный, так и выступает осложнением иных форм заболевания.
Существуют и другие клинические проявления данного заболевания (туберкулез бронхов, туберкулома и казеозная пневмония), но к большому счастью, у детей они встречаются очень редко.
Внелегочный туберкулез может поражать любые органы человеческого тела. Среди форм внелегочного заболевания у детей и подростков встречаются такие как: туберкулез центральной нервной системы, суставов и костей, кожи, периферических лимфоузлов.
Туберкулез костей и суставов – обширная группа заболеваний опорно-двигательного аппарата. Туберкулезная инфекция костей и суставов также вызывается туберкулезной палочкой. Попадая в ослабленный после болезни детский организм, микроб провоцирует развитие туберкулезной инфекции костей и суставов.
Костная форма туберкулезного процесса начинает распространяться с губчатого вещества в суставном конце костей. Бывает, что инфекция лимитируется созданием полости, со временем, заполняющейся грануляциями. Но случается, что инфекционный процесс разрушает новые участки костей, не приостанавливаясь.
Туберкулезный процесс костей и суставов обычно протекает незаметно и медлительно, потому ребенок в период возникновения инфекции может не ощущать боли. Туберкулез костей и суставов чаще диагностируют у детей, чем у взрослых из-за слабости защитных сил детского организма.
Среди разновидностей туберкулезного процесса костей и суставов чаще всего у детей встречаются:
- туберкулез позвоночника;
- почек у детей;
- тазобедренного сустава;
- диафизов трубчатых костей.
Туберкулез кожи – проникновение микобактерий в кожу, провоцирующих развитие общего туберкулезного процесса. Клиническая симптоматика очень разнообразная.
Туберкулезные заболевания кожи вызывают как внешние, так и внутренние факторы. Очень важную роль занимает общее состояние кожи ребенка, как одного из органов. Инфекция кожи распространяется через плевру по лимфатическим путям либо развивается в крови, что приводит к сложному взаимоотношению иммунитета и аллергической реакции.
Повышенная чувствительность кожи к появлению раздражителей доказывает, что аллергический компонент имеет особую роль в распространении туберкулезных заболеваний.
Кожный туберкулез может проявляться во множествах форм и видов. Из-за слабости иммунитета, у детей наблюдается экссудативный характер воспаления. Потому, самые сложные стадии и их особенности течения у детей наблюдаются уже с первых лет жизни. Дошкольный возраст характеризуется локализированной формой заболевания, что означает более благоприятное течение.
Туберкулез центральной нервной системы боле известен, как туберкулезный менингит. Раннее выявление у детей поможет избежать неблагоприятных исходов, ведь именно менингит во многих случаях является причиной смерти. Первое подозрение на туберкулез у ребенка диагностируют в течении начальных 6 месяцев.
Без использования антибактериальной терапии, в период, начиная с первичной инфекции и до подготовки действенной химиотерапии, течение болезни может закончиться летальным исходом. Дети возрастной категории от 6 месяцев до 2 лет чаще всего страдают этим заболеванием. Туберкулез ЦНС делят на 3 формы: туберкулому, серозный менингит и менингит.
Клинические признаки разделяют условно на 3 периода:
- 1-й инкубационный период (появление общих неспецифических признаков) очень редко вызывает подозрение на туберкулез у детей, из-за того, что присутствует нехарактерная симптоматика.
- 2-й инкубационный период (прогрессирование неврологических симптомов) характеризуется нарушениями и изменениями в отделах мозга.
- 3-1 период заболевания (наступление комы) стремительно развивается, при этом – окружающая обстановка не вызывает никакой реакции у ребенка. Рентген легких зачастую обнаруживает значительные модификации. Туберкулез у детей в этом случае прогнозируется исходя из 2 факторов: возраст ребенка и период, на котором началось лечение.
[veo >Лимфатических узлов
Туберкулез периферических лимфатических узлов, главным образом, распространяется у детей и подростков при первичном заражении. Это хроническое заболевание, признаком которого является образование воспалительного процесса гранулематозного характера. Туберкулез протекает в 3 стадии, зависимо от нарастания симптоматики:
- инфильтративный период;
- казеозный;
- индурактивный период.
Особенности туберкулеза у детей состоит в том, что детский организм намного тяжелей и обостренней реагирует на заболевание, нежели взрослый. Симптомы туберкулеза у детей могут быть разные, зависимо от формы и локализации заболевания.
Например, кашель зачастую сигнализирует о проявлении легочного туберкулеза. Первоначальный инкубационный период инфекции может заставить родителей подозревать, что кашель – признак обычной простуды или бронхита. Но через неделю ребенок не поправляется и болезнь затягивается, при этом кашель усиливается, характеризуется появлением розового оттенка мокроты.
Ранний инкубационный этап характерен тем, что кашель сухой и чистый, особенно по утрам или ночью. При прогрессировании болезни – кашель обретает хроническую форму. При очаговой форме заболевания, кашель может отсутствовать. Поэтому, даже при маленьких сомнениях – вызывайте врача!
Основные признаки туберкулеза у детей в начальный инкубационный период заболевания легких:
- длительный кашель;
- кашель с выделением крови или мокроты (такой кашель – не всегда ранний симптом, он может появиться спустя 2 мес. с момента инфицирования);
- затяжное повышение температуры;
- появление утомляемости и снижения внимания;
- ухудшение результатов в учебе;
- отсутствие аппетита и потеря в весе.
При милиарном или туберкулезном менингите ярко выражены следующие симптомы:
- нарушенное сознание;
- высокая температура;
- одышка.
Внелегочная форма туберкулеза выражается разными чертами, зависимо от места, где произошло инфицирование. Основные признаки – наличие высокой температуры и увеличение местных или внутригрудных лимфоузлов.
Диагностика туберкулеза у детей осуществляется, используя следующие методы: туберкулинодиагностика (проба Манту), Диаскинтест, флюорография (у детей старше 15 лет), иммуноферментный анализ крови. Методы определения инфицированных делятся на активные (методы с использованием различных диагностик в профилактических целях) и пассивные (обследование тех, кто сам обратился в медучреждение).
С пробой Манту ознакомлены все дети, так как детсадах и школах каждый год им предстоит делать эту процедуру. Основа метода – введение туберкулина в область предплечья ребенка. Такие методы как проба Манту позволяют четко определить тех, кто нуждается в лечебных и профилактических мероприятиях. Такую пробу нужно делать в одно и тоже время – по графику.
Если возникает положительная реакция манту у ребенка, у которого она была ранее отрицательной, необходимо задействовать другие методы (обследование у фтизиатра, делать Диаскинтест, анализы крови и мочи, или рентген).
Диаскинтест – входит в группу «новейшие методы диагностики туберкулеза». Этот диагностирующий тест проводиться по той же методике, как и Манту. Тест показывает результат через 72 часа. Но в отличии от пробы Манту, дети у которых нет наличия микобактерий (основные причины туберкулеза у детей) не показывают реакций. Поэтому этот тест более специфичный и точный анализ.
Флюорография – исследование грудной полости, при котором используется рентген. Рентген фотографирует и передает изображение с флюоросцирущего дисплея на фотопленку. Флюорограмма – профилактический анализ, который на ранней стадии обнаруживает легочные заболевание.
Флюорографический рентген нужно делать раз в году для детей, старше 15-ти лет. Анализ данных показал, что рентген на флюорографической пленке отображает отклонения от нормы у 2–5% людей.
Современными и точными в медицинской практике считаются методы иммунофертентного анализа и иммунохроматографический тест.
Иммуноферментный анализ – метод диагностики, при котором делается исследование присутствия туберкулезных антител в сыворотке крови или спинномозговой и плевральной жидкостях. Анализ исследует взаимодействие антител и изучаемого объекта. Такие методы, как иммуноферментный анализ используются при первичном осмотре, для выявления внелегочного туберкулеза на ранней стадии и для проверки эффективности лечения.
Иммунохроматографический – мгновенный и качественный скрининговый тест, направленный на обнаружение антител у детей к возбудителям туберкулеза в сыворотке, плазме и цельной крови. Анализ диагноза можно узнать уже через 10-15 минуток. Тест рекомендуется делать при массовых обследованиях в группах с высоким риском инфицирования.
В настоящее время разработали специальные методы и схемы для лечения туберкулеза. Если лечение туберкулеза у детей началось вовремя и верно, то лечится практически каждый случай. В этой ситуации все зависит от квалификации медицинского персонала и от ответственности родителей.
Лечение не должно прерываться, необходимо регулярно принимать противотуберкулезные препараты. Больного ребенка лечат 3–4 препаратами на протяжении нескольких месяцев, которые по-разному воздействуют на туберкулезную палочку, поэтому их надо принимать в комплексе. Чаще всего врач предписывает следующие виды медикаментозных средств:
На поддерживающей стадии ребенок может находиться дома и родители должны обеспечить ему специальный уход и лечение около 4 месяцев. Постепенно нужно снижать дозу употребляемых препаратов, так как организм со временем очищается от инфекции. Но если форма запущена, лечение нужно продолжать в пульмонологии.
Больному ребенку так же назначается такие методы лечения: физиотерапия, дыхательная гимнастика, препараты для улучшения иммунитета. Родители должны предоставить больному хорошее питание, чтобы детский организм окреп или же найти время для поездки в санаторий со своим ребенком.
Профилактика туберкулеза у детей (вакцинация, соблюдение мер предосторожности при общении с инфицированными) дает возможность предупредить заболевание.
У нас в стране широко используется вакцинация БЦЖ или БЦЖ-М, которая делается в роддоме. Введение вакцины – необходимое профилактическое предупреждение инфекции. Позже, уже в школьном возрасте всем деткам нужно делать ревакцинацию БЦЖ для того, чтоб иммунитет не угас.
Химиопрофилактика – предупреждающий метод туберкулезного процесса у детей из группы риска. Химиопрофилактика бывает 2 видов: первичная и вторичная химиопрофилактика.
Первичная химиопрофилактика используется для неинфицированных детей, у которых отрицательная реакция на туберкулин, а вторичная – наоборот.
Химиопрофилактика длиться около 3–6 месяцев при помощи одного или двух противотуберкулезных препаратов (фтивазида или метазида). Химиопрофилактика назначается только после того, как дети из группы риска проходят рентген и клиническое обследование.
Множество факторов влияет на то сколько будет продолжать химиопрофилактика туберкулеза. Сейчас уже есть много доказательств того, что химиопрофилактика способствует уменьшению туберкулезных заболеваний в 5–7 раз.
Надо так же помнить и правила детям, которые инфицированы: если у Вас кашель, то прикрывайте рот платком во избежание заражениях других! Профилактика туберкулеза у детей – это залог того, что Ваш малыш будет здоров!
источник