Туберкулез является одним из самых распространенных в мире заболеваний человека и животных. Клинические формы туберкулеза лежат в основе современной отечественной классификации заболевания. Туберкулез поражает все органы и системы. Основную часть заболеваний составляет туберкулез легких. Около 5% составляет внелегочный туберкулез.
Заболевание при 2-х формах протекает с выделением микобактерий туберкулеза — открытая форма туберкулеза или без выделения МБТ — закрытая форма туберкулеза.
МБТ передаются от больного воздушно-капельным путем: во время кашля, чихания, разговора. Попадает в организм человека чаще всего в детстве и инфицирует его. При снижении иммунитета и воздействии факторов окружающей среды развивается болезнь.
Эта форма заболевания составляет до 1% всех случаев зарегистрированного туберкулеза органов дыхания у взрослых. Болезнь возникает при первой встрече инфекционного агента с организмом больного, протекает с поражением внутригрудных лимфатических узлов, из-за чего имеет затяжное, хроническое течение. Инфекция может распространяться по лимфатическим путям и кровеносным сосудам в легочную ткань и плевру. Зачастую поражается прилегающий к лимфоузлу бронх. При поражении всех стенок бронха образуется свищ.
Необходимо четко различать первичную и вторичную формы туберкулеза, так как каждая из них имеет только ей присущие особенности течения и лечения.
Эта форма туберкулеза встречается чаще всего. В 90% случаев болезнь возникает из старых очагов в результате реактивации благополучно завершенного процесса в детском возрасте. Более чем в 90% случаев при заболевании поражается легочная ткань. Лимфатические узлы в процесс вовлекаются редко.
Эта форма заболевания составляет около 14% всего легочного туберкулеза. Жалобы и бацилловыделение крайне скудные. Болезнь протекает без выраженных симптомов интоксикации. Активный выброс микобактерий во внешнюю среду отсутствует.
Из-за скудного количества определить наличие МБТ в мокроте лабораторными методиками подчас не представляется возможным, а значит, открытая форма туберкулеза встречается крайне редко. На рентгенограмме определяются очаговые тени до 1 см. в диаметре, чаще в верхних отделах легких, полости распада определяются крайне редко.
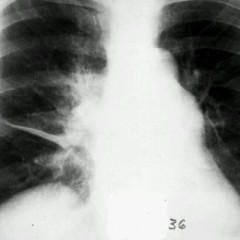
Рис. 1. На фото инфильтративная форма заболевания (обзорная рентгенограмма). В верхней доле левого легкого в подключичной области видны очаговые тени.
Эта форма туберкулеза составляет от 60 до 70% всех легочных форм заболевания. Клинические симптомы заболевания, наличие полостей распада и обнаружение МБТ присутствуют всегда и зависят от объема поражения. Чем меньше объем поражения, тем чаще регистрируется закрытая форма туберкулеза и наоборот. На рентгенограмме в легочной ткани определяется фокусная тень от 2 — 3 см. в диаметре. В ряде случаев объем поражения значительно больше и может занимать целую долю легкого.
Рис. 2. На фото инфильтративная форма заболевания (обзорная рентгенограмма). Патологический процесс захватил всю верхнюю долю правого легкого. Видна большая полость распада.
Казеозная пневмония развивается у лиц со значительно ослабленным иммунитетом. Клинические симптомы заболевания ярко выражены и соответствуют клинике острого воспаления легочной ткани. На рентгенограмме видны интенсивные тени казеозного некроза и множественные полости распада. Процесс быстро распространяется по бронхам, поражая обширные участки легочной ткани. МБТ выделяются во внешнюю среду в огромном количестве. Казеозная пневмония — это всегда открытая форма туберкулеза. Состояние больного тяжелое. Казеозная пневмония часто заканчивается смертью.
Рис. 3. На фото казеозная пневмония. На рентгенограмме видны интенсивные тени казеозного некроза и множественные полости распада. Процесс распространился по бронхам и поразил обширные участки легочной ткани.
Диссеминированные формы туберкулеза составляют около 14% всех легочных форм. Распространение инфекции идет по кровеносной системе, бронхам, лимфатическим путям. Чаще поражаются легкие с 2-х сторон. Полости распада многочисленные. Клинические симптомы заболевания значительно выражены.
Заболевание является самой тяжелой формой диссеминированного туберкулеза. Развивается при полном отсутствии иммунитета у тяжелых соматических больных (онкология, острый лейкоз, СПИД, массивная стероидная терапия). МБТ свободно располагаются в тканях организма. Из-за отсутствия иммунитета вокруг микобактерий не скапливаются иммунные клетки, а значит, не образуются туберкулезные гранулемы. На рентгенограмме легких нет никаких изменений. Выброс микобактерий в окружающую среду отсутствует. Больные погибают в течение 2 – 3 недель. Часто из-за трудностей диагностики заболевание регистрируется только на вскрытии.
Острейший туберкулезный сепсис — это всегда закрытая форма туберкулеза.
При остром милиарном туберкулезе на фоне резкого снижения иммунитета микобактерии из первичных очагов в огромном количестве попадают в кровеносное русло. Поражаются внутренние органы. В 100% поражается печень, в 80% поражаются легкие. Чуть реже – мочеполовая система, опорно-двигательный аппарат и мозговые оболочки. Болезнь распознается с трудом. Клинические симптомы заболевания резко выражены. В половине случаев заболевание регистрируется как открытая форма туберкулеза. Исход заболевания имеет два варианта: либо полное рассасывание очагов и выздоровление, либо смертельный исход.
Рис. 4. На фото острая диссеминированная форма (рентгенограмма в прямой проекции). Видны множественные очаги по всем легочным полям
Одна из самых тяжелых форм заболевания. Клинические симптомы туберкулеза резко выражены. Болезнь протекает с поражением гортани. Легочная ткань поражена равномерно по всему объему. Часто очаги и полости распада расположены симметрично с 2-х сторон легких. При излечении очаги в легких уплотняются. Пораженная легочная ткань замещается фиброзом. Часто болезнь приобретает затяжное, хроническое течение. Закрытая форма туберкулеза регистрируется крайне редко. Почти все больные являются крайне опасными для окружающих.
Рис. 5. На фото хроническая диссеминированная форма заболевания, подострое течение. Рентгенограмма в прямой проекции.
Рис. 6. На рисунке слева обширная диссеминация в легких. Видны множественные мелкие очаги (бугорки) по всем легочным полям. Справа на рентгенограмме видны множественные очаги на фоне фиброзных изменений.
Самая неблагополучная форма туберкулеза. Болезнь всегда приводит к глубокой инвалидизации больных и характеризуется большим и постоянным выбросом МБТ. Открытая форма туберкулеза регистрируется почти у всех больных. Эффективность химиотерапии крайне низкая. До 70% из всех больных умирает от прогрессирования заболевания.
Рис. 7. Верхняя доля правого легкого разрушена. Видны огромные полости со стенками неправильной формы. Мощный фиброз сместил средостение в пораженную сторону. Поражено левое легкое.
Разные формы туберкулеза есть не что иное, как разные фазы одного процесса.
При туберкулезе легких бронхи поражаются всегда. Как самостоятельное заболевание туберкулез бронхов регистрируется редко. Поражение крупных бронхов диагностируется при бронхоскопии. Болезнь всегда протекает с кашлем из-за вовлечения в процесс участков расположения кашлевых центров. Клинические симптомы скудные. Открытая форма туберкулеза встречается крайне редко.
При поражении крупных бронхов, когда из-за воспаления перекрывается доставка воздуха в легочную ткань, могут возникать ателектазы (спадание легочной ткани). Очень быстро в этих участках возникает неспецифическое воспаление или в пораженный участок проникает большое количество МБТ, вызывая развитие казеозной пневмонии. Если в течение недели не восстановить проходимость бронха, то воздушность пораженного участка легочной ткани уже не восстановиться. При благоприятном развитии заболевания воспаленный участок трансформируется в фиброзный тяж, который при своем развитии меняет местоположение легочных структур и средостения, что осложняется развитием дыхательной недостаточности.
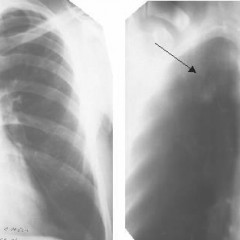
Рис. 8. На фото язвенный туберкулез правого главного бронха, который развился вследствие прорыва в бронх казеозных масс из пораженных внутригрудных лимфатических узлов (свищевое отверстие указано стрелкой).
Рис. 9. На рентгенограмме виден ателектаз верхней доли правого легкого. Из-за поражения бронха доставка воздуха в верхнюю долю прекращена. Доля легкого значительно уменьшена в размере и гомогенно затемнена.
Легочные формы туберкулеза часто осложняются плевритами. Значительно реже болезнь существует как самостоятельная нозологическая единица в виде туберкулеза плевры.
Пути заноса МБТ в плевру самые разнообразные. Клиническая картина плеврита зависит от количества накопившейся жидкости. Главными жалобами является боль и одышка. Если больному сразу не удалить плевральную жидкость, то на 5 — 7-й день появляются плевральные сращения, которые в последующем вызывают боли в грудной клетке, сопровождающие больного всю жизнь. Из-за ограничения подвижности плевры развивается дыхательная недостаточность. Симптомы интоксикации выражены значительно. При проникновении неспецифической инфекции в плевральную полость развивается нагноение плевры или туберкулезная эмпиема. Это всегда закрытая форма заболевания, так как нет выброса микобактерий в окружающую среду.
Рис. 10. На фото скопление жидкости в левой плевральной полости.
В 90% случаев внелегочные формы заболевания сочетаются с туберкулезным поражением органов дыхания. Процесс чаще всего затрагивает мочеполовую систему и периферические лимфатические узлы.
МБТ проникают с током крови, значительно реже — лимфогенным путем в корковое вещество почек (зону сосудистых клубочков), где начинает развиваться заболевание. Часто поражаются обе почки. Вначале поражается почечная паренхима (собственно ткань почки). При туберкулезном папиллите в процесс вовлекаются верхушки сосочков, которые объединяют почечные канальцы. Со временем сосочки отмирают. На их месте появляются микродеструкции (полости распада), заполненные казеозными массами. После отторжения казеозных масс полости распада сливаются, образуя либо одну полость, либо систему полостей, отделенных друг от друга тонкими соединительнотканными перемычками. Открытая форма туберкулеза регистрируется при выходе МБТ в окружающую среду с мочой.
Рис. 11. На фото макропрепарат почек. Стрелками указаны очаги разрушения.
Рис. 12. На фото огромная каверна в верхнем полюсе левой почки.
При туберкулезе чаще поражаются лимфоузлы, расположенные в области шеи. Несколько реже поражаются подмышечные лимфоузлы. Генерализованный лимфаденит встречается редко. В результате специфического воспаления происходит гнойное расплавление ткани лимфоузла. Лимфоузел увеличивается в размере, кожа над ним краснеет и истончается. Казеозные массы прорываются в наружу. Образуется свищ, который долго не заживает.
Рис. 13. На фото поражение надключичного лимфатического узла.
Заболевание протекает длительно, тяжело поддается лечению, часто заканчивается потерей трудоспособности и приводит больного к инвалидности. Начинаясь с повреждения тела одного позвонка, процесс постепенно распространяется на соседние позвонки. Их разрушение приводит к деформации позвоночного столба и ряду серьезных осложнений. У 65% больных, обратившихся впервые за медицинской помощью, отмечается поражение 3-х позвонков. В течение последующих лет без лечения болезнь может поразить до 10-и позвонков.
Рис. 14. На фото рентгенограмма позвоночника. Типичное повреждение позвонка поясничного отдела.
Рис. 15. На фото выраженное искривление позвоночного столба.
Туберкулез кожи включает в себя целую группу разнообразных по клинике и морфологии кожных заболеваний. Заболевание в 80% случаев диагностируется поздно, всегда протекает длительно и тяжело поддается лечению. Кожные покровы обезображиваются рубцовой тканью. Разнообразные формы туберкулеза кожи имеют свои симптомы и проявления.
Занос инфекции в органы зрения осуществляется гематогенным путем. Наиболее часто поражается сосудистая оболочка глаза. Болезнь протекает длительно, вяло, с частыми обострениями.
Рис. 17. На фото туберкулез глаз.
Микобактерии туберкулеза поражают человека и животных уже много тысячелетий. Эпидемии этого грозного заболевания унесли не один миллион людей. За длительный период времени бактерии приобрели хорошие защитные механизмы и приспособления. Болезнь поражает все органы и системы живого организма, о чем говорят регистрируемые разнообразные формы туберкулеза. Некоторые из них не представляют опасности для человека (закрытая форма туберкулеза). Другие формы заболевания опасны для окружающих (открытая форма туберкулеза). Заболеванию противостоит, прежде всего, иммунитет человека. При его нормальной работе, даже в случае инфицирования болезнь не развивается.
источник
Рентгенологическая картина при туберкулезе легких довольно разнообразна – она зависит от формы, стадии, периода (первичный или вторичный) болезни, а также наличия возможных осложнений. У больных с иммунодефицитом (особенно при инфицировании ВИЧ) отмечается нетипичная рентгенологическая картина туберкулеза.
С подробным описанием диагностики разных форм туберкулеза можно ознакомиться в руководствах по фтизиатрии. В этой статье мы остановимся лишь на рассмотрении некоторых аспектов рентгенологической диагностики вторичного туберкулеза легких, развивающегося у взрослых.
Туберкулез легких имеет разные формы, которые принципиально отличаются по рентгенологической картине. Вторичный туберкулез имеет несколько особенностей, на которые следует обратить внимание:
- Характерная локализация в верхне-задних сегментах легких (S 1, 2, 6; рисунок 1)
- Образование полостей распада в инфильтратах
- Образование каверн
- Наличие очаговых изменений
- Формирование очагов отсева в отдаленных участках как пораженного, так и противоположного легкого (рисунок 2).
Рисунок 1. Локализация изменений на рентгенограмме, характерная для вторичного туберкулеза легких (в прямой и боковой проекциях): S 1, S 2 верхней доли и S 6 нижней доли
Рисунок 2. Туберкулезный процесс в легких (схематическое изображение): в верхних отделах правого легкого инфильтрация с полостями распада; на фоне инфильтрации отмечаются отдельные очаги. Очаги отсева (очаговые тени) также могу определяться в отдаленных участках пораженного и противоположного легкого. На рентгенограмме картина соответствует инфильтративному туберкулезу правого легкого в фазе распада и обсеменения легких
Хроническое течение туберкулеза с обширным поражением ткани легких и формированием полостей распада образуются выраженные фиброзные изменения в верхних отделах легких с уменьшением их объема, формируются толстостенные каверны (рисунок 3).
Рисунок 3. Изменения в легких при хроническом течении туберкулеза (схема): 1 – плевральные наслоения в верхней доле справа; 2 – фиброзные тяжи по направлению к корню; 3 – ретикулярные тени, отражающие пневмосклероз; 4 – полости распада с толстыми стенками. Верхняя доля легкого уменьшена в объеме (правый корень «подтянутый» вверх), в обоих легких определяются очаги отсева. Картина фиброзно-кавернозного туберкулеза правого легкого в фазе обсеменения легких
Некоторые формы туберкулеза характеризуются диссеминированными изменениями легких. При исходе туберкулезного процесса в легких остаются «плотные» фиброзные очаги, а также более распространенные фиброзные изменения: кальцинаты в легких и лимфатических узлах, даже посттуберкулезный цирроз легкого. Рентгенологическая картина у взрослых может указывать на последствия перенесенного первичного туберкулеза в детском или подростковом возрасте – кальцинаты в легком (очаг Гона – заживший первичный легочный эффект) и обызвествление в проекции медиастинальных и бронхопульмональных лимфатических узлов (рисунок 4) – так называемый заживший первичный туберкулез комплекс (ЗПТК).
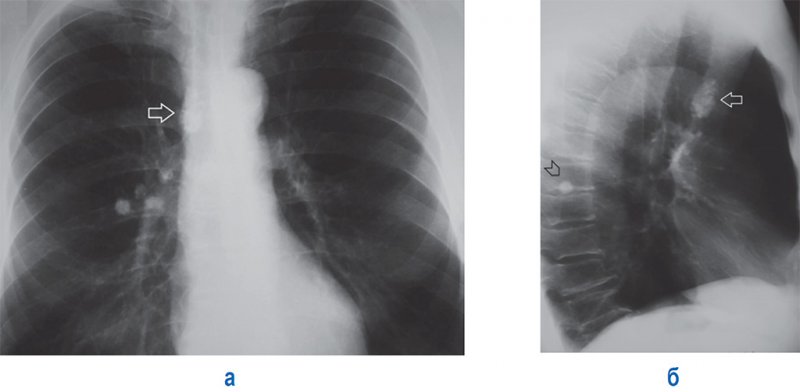
Рисунок 4. Остаточные явления перенесенного туберкулеза: А – рентгенограмма в прямой проекции; Б – рентгенограмма в правой боковой проекции. Крупное обызвествление в проекции правых паратрахеальных лимфатических узлов (см стрелка), кальцинаты лимфатических узлов правого корня, кальцинат в S 6 правого легкого (рентгенограмма в правой боковой проекции, см стрелка)
Для постановки окончательного диагноза необходимо заключение фтизиатра, а также иммунологическое, бактериоскопическое и бактериологическое лабораторное подтверждение. Сегодня с целью обнаружений туберкулезных изменений применяется рентгеновская компьютерная томография (РКТ). Для определения активности патологического процесса необходимо учитывать все данные клинико-лабораторной диагностики. Также важно учитывать динамику процесса, в том числе сравнение данных рентгенологических исследований (предыдущих и настоящих).
При очаговом туберкулезе на рентгенограмме определяются группы очаговых теней (размером от 10 до 12 мм) в пределах 1-2 сегментов (рисунок 5). Течение очаговой формы, как правило, малосимптомно или бессимптомно. Часто изменения локализуются в сегментах S 1, 2, 6. Очаговый туберкулез характеризуется ограниченным процессом, который распространяется от верхушки легкого не ниже уровня переднего отрезка II ребра (если распространение процесса происходит на большей площади, этот туберкулез расценивают как диссеминированный).
Рисунок 5. Очаговый туберкулез верхней доли правого легкого в фазе уплотнения. А – рентгенограмма в прямой проекции; Б – увеличенный фрагмент той же рентгенограммы. В проекции 1-го межреберья тени, «плотные» очаговые тени, небольшой тяж
«Свежие» очаги имеют более крупные размеры с нечеткими контурами и небольшой интенсивностью тени (т.н. «мягкие» очаги). В этих очагах могут появляться небольшие полости распада. При благоприятном течении заболевания очаги либо полностью рассасываются, либо уменьшаются в размерах, при этом интенсивность их тени повышается («уплотняется»), а контуры становятся более четкими. В результате образуются «плотные» (высокоинтенсивные) очаги с четкими контурами, которые обозначают как фиброзные, а при отсутствии симптомов активности туберкулеза их расценивают как остаточные изменения (в этих очагах могут определяться кальцинаты).
В случае длительного течения очагового туберкулеза вокруг очагов визуализируются небольшие фиброзные тяжи, деформация и усиление рисунка за счет пневмосклероза, на верхушках определяются плевральные наслоения в виде «шапочек». Для определения степени активности очагового туберкулеза важно оценивать результаты рентгенологических исследований в динамике. Рентгенологические признаки при обострении процесса характеризуются изменением контуров очагов – они становятся нечеткими, — образованием новых «мягких» очаговых теней, появлением полостей распада, слиянием очагов между собой. Иногда трудно обнаружить очаги на рентгенограмме из-за их небольшого размера и низкой интенсивности, а также из-за наслоения костных структур грудной клетки. Отметим, что РКТ обладает лучшей разрешающей способностью; кроме этого, РКТ позволяет более достоверно оценить динамику изменений. Нужно учитывать, что невозможно определить активность процесса только по рентгенограммам, поэтому, в случае обнаружения очаговых изменений впервые, пациент нуждается в проведении комплексной диагностики с целью исключения активной формы туберкулеза.
Инфильтративный туберкулез, как правило, возникает вследствие прогрессирования очагового туберкулеза, и характеризуется наличием в легких инфильтратов со склонностью к распаду. Клиническая картина зависит от размера инфильтратов, их распада, а также реактивности организма. Как правило больные жалуются на повышение температуры тела, чрезмерное потоотделение, кашель, снижение массы тела, кровохарканье. Возможно и малосимптомное течение (проявляется повышенной утомляемостью и снижением работоспособности). Для инфильтративного туберкулеза характерно поражение сегментов S 1, 2, 6. Туберкулезные инфильтраты могут быть ограниченные и распространенные.
Ограниченные инфильтраты в размерах не превышают несколько сантиметров, имеют неправильную форму (округлая или овальная), нечеткие контуры. К ограниченным инфильтратам относятся: бронхолобулярный инфильтрат и округлый инфильтрат.
Бронхолобулярный инфильтрат при РКТ определяется как несколько сливающихся между собой очагов, объединенных общей зоной инфильтрации. Во многих случаях у туберкулезного инфильтрата округлая форма и более четкие контуры, чем у неспецифического. Если размер такого инфильтрата до 5 см, его называют округлый туберкулезный инфильтрат (в прошлом округлый инфильтрат с типичной локализацией в подключичной области называли «инфильтрат Ассмана-Редекера»; рисунок 6).
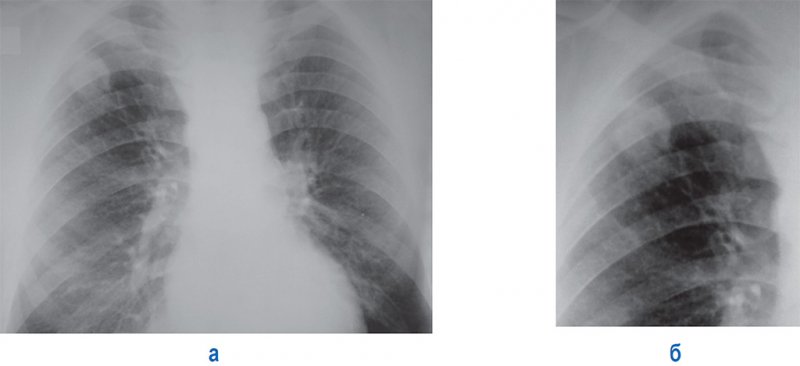
Рисунок 6. Округлый туберкулезный инфильтрат (Ассмана-Редекера) в верхней доле правого легкого. А – рентгенограмма в прямой проекции; Б – увеличенный фрагмент этой же рентгенограммы. В подключичной области справа инфильтрат неправильно округлой формы с достаточно хорошо ограниченными контурами и высокой интенсивностью тени
В случае формирования распада в ограниченном инфильтрате, иногда определяется «дорожка» от инфильтрата по направлению к корню легкого, которая обусловлена воспалительными изменениями вокруг дренирующего бронха.
Распространенные инфильтраты возникают в нескольких сегментах. К этим инфильтратам относятся облаковидный инфильтрат (с неоднородной очаговой структурой) и туберкулезный перисциссурит (имеет интенсивную однородную инфильтрацию по ходу утолщенной междолевой плевры). Типичная рентгенологическая картина перисциссурита с вовлечением горизонтальной междолевой плевры справа возникает в случае поражения верхней доли правого легкого (в прошлом фтизиатры называли это «треугольник Сержана»). Туберкулезный лобит характеризуется распространением процесса на целую долю легкого.
Туберкулезные инфильтраты неоднордны из-за полостей распада (на рентгенограмме визуализируются участками просветления) и наличия очаговых теней (рисунок 7). Неоднородность теней также обусловлена участками казеозного некроза, при которых затемнения имеют более высокую интенсивность. В отдаленных участках пораженного или противоположного легкого могут визуализироваться очаги отсева.
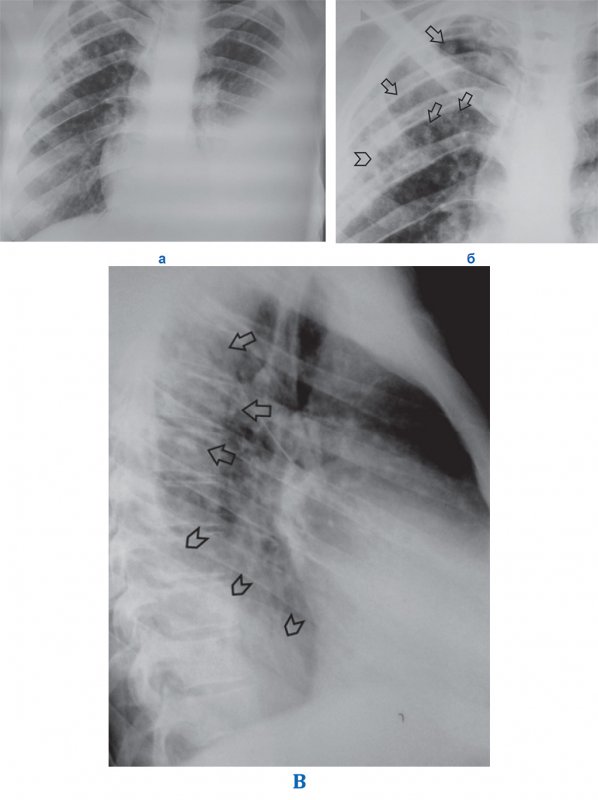
Рисунок 7. Инфильтративный туберкулез правого легкого. Экссудативный плеврит слева. А – рентгенограмма в прямой проекции: в верхних отделах правого легкого определяется неоднородная инфильтрация по типу облаковидного инфильтрата, очаговые тени; в плевральной полости слева определяется большое количество содержимого (тень средостения смещена вправо). Б – увеличенный фрагмент рентгенограммы А: неоднородная инфильтрация из-за очаговых теней (см стрелки) и участки просветления (см указатель), похожие на деструкцию (данные РКТ демонстрируют инфильтрацию с участками распада и множественные очаги). В – рентгенограмма в боковой проекции: определяются очаговые тени S 1, 2 (см стрелки); в нижнем отделе легочного поля отмечается снижение прозрачности, обусловленной содержимым в плевральной полости слева (см указатели)
Положительная динамика инфильтративного туберкулеза характеризуется формированием «плотных» фиброзных очагов и других фиброзных изменений; в некоторых случаях происходит полное рассасывание. Менее благоприятное течение приводит к формированию туберкуломы. При неблагоприятном течении инфильтративного туберкулеза патологический процесс переходит в кавернозный, фиброзно-кавернозный туберкулез, казеозную пневмонию.
Казеозная пневмония – остро прогрессирующая деструктивная форма туберкулеза с тяжелым течением, которая характеризуется обширным казеозным некрозом с быстрым распространением площади поражения и формированием полостей распада. Симптоматика похожа на тяжелую пневмонию: повышение температуры тела, одышка, кашель, кровохарканье; эти симптомы затрудняют своевременную постановку диагноза. Казеозная пневмония бывает лобарная и лобулярная. Лобарная казеозная пневмония на рентгенограмме проявляется в виде инфильтрации целой доли, нескольких долей или всего легкого. При казеозной пневмонии определяется инфильтрация высокой интенсивности, обычно уменьшается объем пораженной доли легкого. При уменьшении объема пораженного участка отмечается смещение междолевых щелей в соответствующую сторону, смещением средостения в сторону поражения, высоким расположением диафрагмы. Процесс развития казеозной пневмонии сопровождается образованием множественных полостей на фоне инфильтрации; контуры этих полостей сначала неровные, бухтообразные за счет неотторгнувшихся казеозных масс; позднее формируются типичные каверны. В пораженном и противоположном легком определяются очаги отсева (рисунок 8).
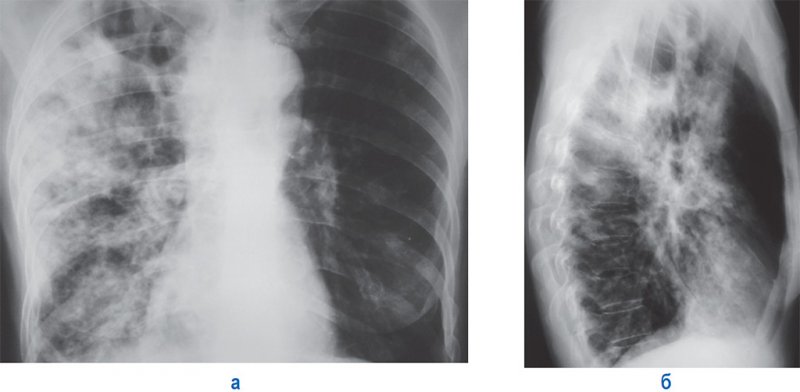
Рисунок 8. Лобарная казеозная пневмония правого легкого. А – рентгенограмма в прямой проекции. Б – рентгенограмма в правой боковой проекции. В верхней доле справа отмечается инфильтрация и крупные полости распада. Справа в средней и нижней доле определяются множественные очаги, сливающиеся между собой в средней доле
Исход лобарной казеозной пневмонии часто сопровождается формированием фиброзно-кавернозного туберкулеза легких.
Лобулярная казеозная пневмония часто возникает при неблагоприятном течении диссеминированного туберкулеза и характеризуется образованием множественных крупных очагов и фокусов, размером до 15 мм, неправильной формы, с нечеткими контурами и высокой интенсивности, которые сливаются в более крупные инфильтраты с образованием множественных полостей распада.
Отметим, что при всех разновидностях инфильтративного туберкулеза рекомендуется РКТ, которое, в сравнении с традиционной рентгенографией, дает более высокую разрешающую способность в обнаружении полостей распада и очаговых изменений.
При диссеминированном туберкулезе в легких образуются множественные очаговые тени. Гематогенная диссеминация характеризуется относительно симметричным расположением очагов в обоих легких. При этом очаг могут объединяться в более крупные инфильтраты, также возможно образование полостей распада. Клинически диссеминированный туберкулез проявляется повышением температуры тела, одышкой, кашлем, кровохарканьем.
Милиарный туберкулез – особая разновидность гематогенного диссеминированного туберкулеза, острый патологический процесс, для которого характерна множественная мелкоочаговая диссеминация в легких и других внутренних органах. При этом у больного повышается температура тела, появляется одышка, в случае поражения центральной нервной системы – неврологическая симптоматика. Рентгенологическая картина легких характеризуется множественными очагами, размером 2-3 мм, малой интенсивности, плотно расположенными по всем легочным полям, на фоне которых плохо дифференцируется («нивелируется») легочный рисунок, слияние очагов и образование каверн не отмечается (рисунок 9, 10). На начальном этапе заболевания рентгенологическая картина похожа на диффузное снижение прозрачности легочных полей; четко определить очаги можно только на 11-15-й день (для определения мелких очагов рекомендовано применять РКТ, обладающее более лучшей разрешающей способностью).
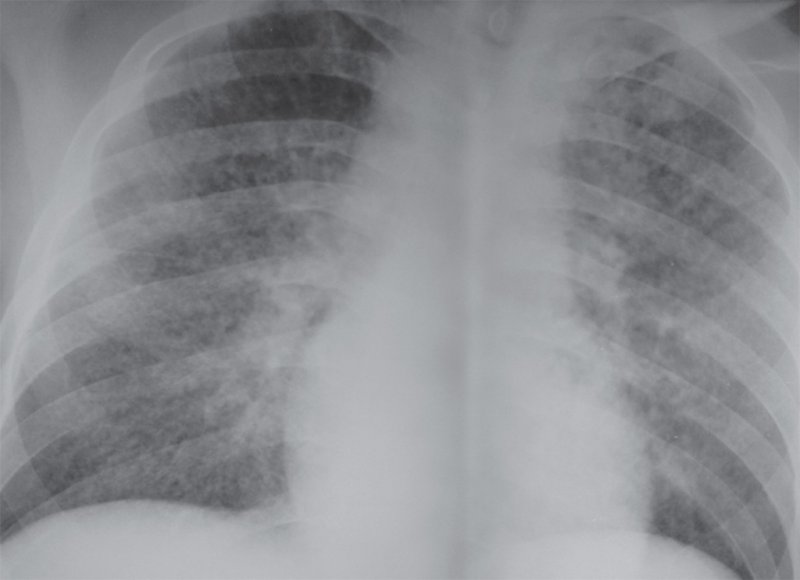
Рисунок 9. Милиарный туберкулез легких. По всем легочным полям определяются множественные плотно расположенные мелкоочаговые тени
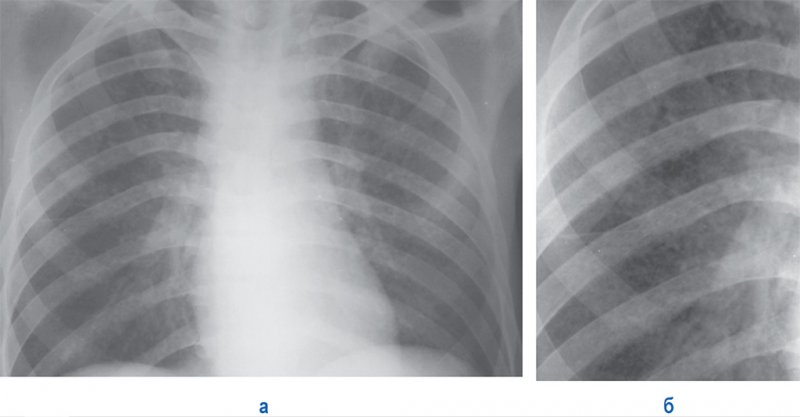
Рисунок 10. Милиарный туберкулез легких. А – рентгенограмма в прямой проекции; Б – увеличенный фрагмент рентгенограммы А (верхняя доля правого легкого). В обеих легких множественные малоинтенсивные мелкоочаговые тени, которые создают впечатление распространенного снижения прозрачности легочных полей, но при более детальном изучении снимка отмечаются отдельные очаги. Плохо определяются мелкие сосуды
Подострый диссеминированный туберкулез на рентгенограмме проявляется в виде двусторонних однотипных очагов размером от 5 до 10 мм, малой и средней интенсивности, с нечеткими контурами. Очаги могут сливаться и образовывать более крупные инфильтраты (рисунок 11). Большее количество очагов отмечается в верхних и средних отделах легких.
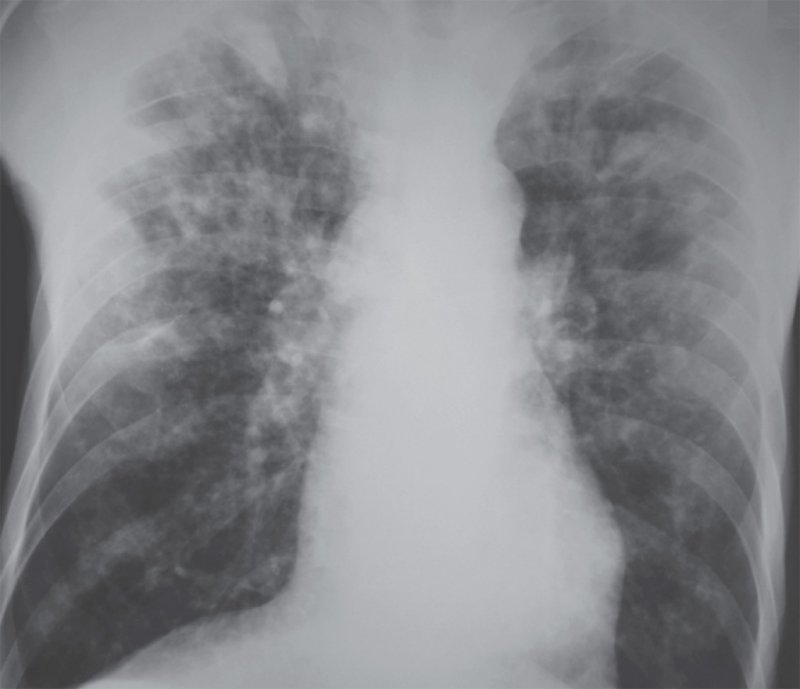
Рисунок 11. Подострый диссеминированный туберкулез. В обеих легких определяются множественные очаги. В верхних отделах легких отмечаются более крупные очаги, которые сливаются в инфильтраты
При подостром диссеминированном туберкулезе для инфильтратов характерен распад с образованием полостей и тонкостенных каверн (рисунок 12). Из-за относительно симметричного расположения в легких образованные каверны называют «штампованными». Неблагоприятное течение может спровоцировать переход в казеозную пневмонию.
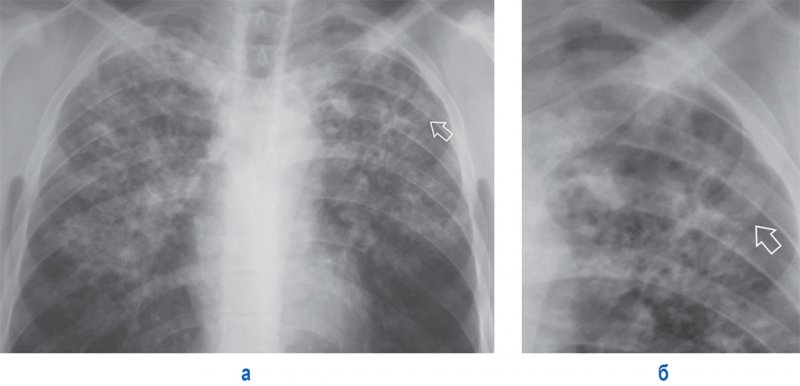
Рисунок 12. Подострый диссеминированный туберкулез. А – рентгенограмма в прямой проекции; Б – увеличенный фрагмент рентгенограммы А (верхняя доля левого легкого). В обеих легких в верхних и средних отделах легочных полей отмечаются множественные очаговые и более крупные инфильтративные тени. В верхней доле левого легкого визуализируется тонкостенная каверна (см стрелка).
Хронический диссеминированный туберкулез характеризуется волнообразным течением, с периодами ремиссий и обострений, полиморфизмом изменений (в легких одновременно определяются разные по размерам и плотности очаги: более «старые» очаги – плотные, высокоинтенсивные с четкими контурами, иногда с кальцинатами; «свежие» очаги – менее интенсивные с нечеткими контурами). Плотные, более крупные очаги расположены в верхних отделах легких; менее плотные, небольшие очаги – в нижних отделах легких. В верхних отделах легких отмечается большая концентрация очагов. Вероятность к слиянию очагов и формированию распада низкая.
При хроническом диссеминированном туберкулезе происходят фиброзные изменения в легких с уменьшением объема верхних отделов, в результате чего определяется характерная рентгенологическая картина – корни легких «подтянуты» вверх. При этом в верхних отделах легких отмечается деформация и усиление легочного рисунка и ретикулярные тени (из-за развития пневмосклероза), а в нижних долях развивается эмфизема, легочный рисунок объединяется (рисунок 13). Прогрессирование хронического диссеминированного туберкулеза характеризуется увеличением размеров очагов, их сливанием между собой, образованием более крупных инфильтратов и тонкостенных «штампованных» каверн в верхних долях.
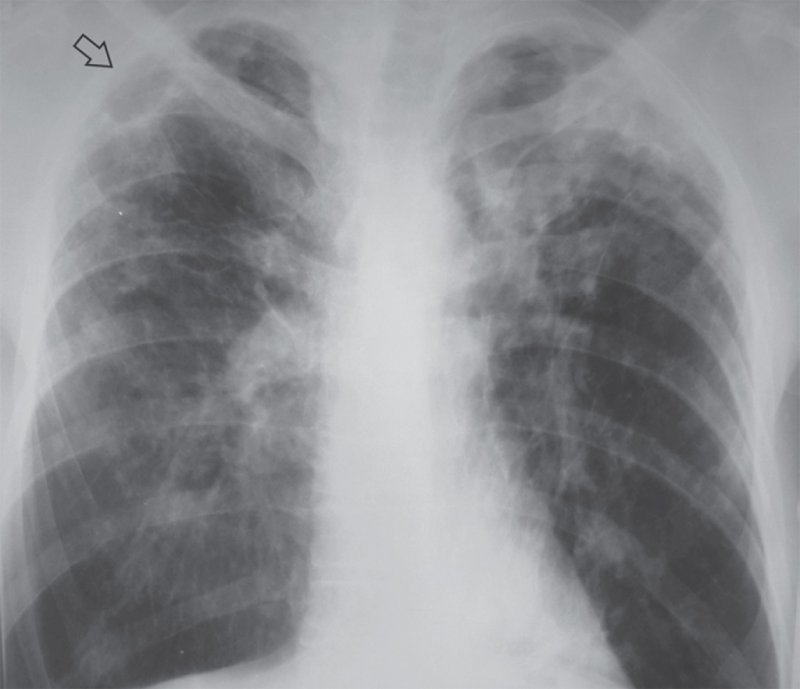
Рисунок 13. Хронический диссеминированный туберкулез легких. В верхних и средних отделах легочных полей «плотные» (высокоинтенсивные) очаги, фиброзные тяжи, деформация рисунка с образованием ретикулярных теней. В верхней доле правого легкого определяется тонкостенная полость (стрелка). Смещение корней легких вверх свидетельствует об уменьшении объема верхних долей. В нижних долях легких сосуды имеют в основном вертикальный ход, тем самым образуя вместе с корнями характерную картину «ветвей плакучей ивы»
Неблагоприятное течение хронического диссеминированного туберкулеза может провоцировать образование фиброзно-кавернозной формы. При всех формах диссеминированного туберкулеза тяжелым осложнением является лобулярная казеозная пневмония. Благоприятный исход подострого и диссеминированного туберкулеза характеризуется остаточными явлениями в виде множественных очаговых теней высокой интенсивности.
Лимфогенная туберкулезная диссеминация легких на рентгенограмме, как правило, ассиметрична при распространении в обеих легких, либо поражает одно легкое; определяется усилением и деформацией легочного рисунка с образованием ретикулярных теней, на фоне которых просматривается небольшое количество мелкоочаговых теней. Также могут обнаруживаться признаки медиастинальной и бронхопульпональной лимфоаденопатии.
Фиброзно-кавернозный туберкулез (ФКТ) – хроническая форма туберкулеза, при которой в легких образуется одна или несколько тонкостенных полостей – фиброзных каверн и фиброзных изменений в окружающей каверны легочной ткани. Фиброзно-кавернозный туберкулез может развиваться вследствие казеозной пневмонии, инфильтративного туберкулеза, хронического и подострого диссеминированного, а также кавернозного туберкулеза. Для ФКТ характерно волнообразное течение (с периодами ремиссий и обострений), у больного отмечается снижение массы тела, повышенное потоотделение, высокая температура тела, одышка, кашель и кровохарканье. При фиброзно-кавернозном туберкулезе могут возникать такие осложнения, как сердечная недостаточность и легочное кровотечение.
Каверны (CV) при ФКТ могут быть разных размеров (от нескольких сантиметров до целой доли легкого), толщина стенок в среднем 5-6 мм, форма полости неправильная или округлая, наиболее характерная локализация в S 1, 2, 6 (рисунок 14).
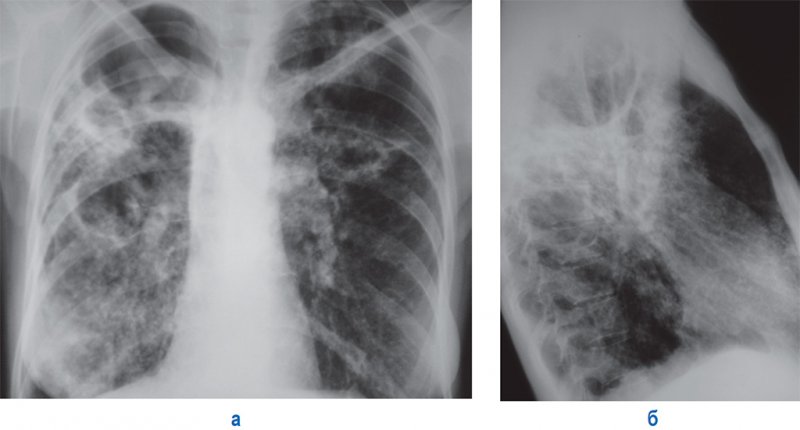
Рисунок 14. Фиброзно-кавернозный туберкулез легких. А – рентгенограмма в прямой проекции; Б – рентгенограмма в правой боковой проекции. В правом и левом легком крупные полости с типичной локализацией, на снимках также определяются множественные двусторонние очаги
Каверны имеют четкий контур внутренней стенки и менее четкий – наружный. В полости каверны может определяться секвестра, иногда – горизонтальный уровень содержимого. CV расположены на фоне участков плевральных наслоений, кальцинатов, фиброза, полиморфных очагов («старых» и «свежих»). Выраженные фиброзные изменения характеризуются уменьшением объемов пораженных отделов легкого, при этом средостение смещается в сторону поражения, а корень «поднимается» вверх (рисунок 3). При ФКТ часто визуализируются очаги бронхогенного обсеменения в пораженном и в противоположном легком (рисунок 15).
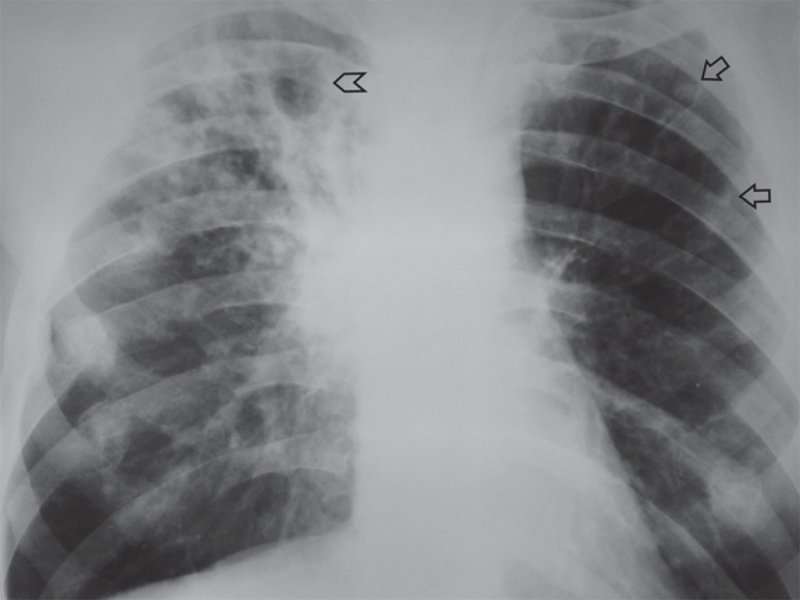
Рисунок 15. Фиброзно-кавернозный туберкулез верхней доли правого легкого: в верхней доле справа толстостенная полость (см указатель), очаговые тени и фиброзные изменения. Правый корень смещен вверх (в результате уменьшения объема верхней доли). В левом легком визуализируются единичные очаги (см стрелки)
Если каверна локализована в верхней доле правого легкого, очаги обсеменения часто локализуются в S 3, 6 правого легкого и в S 4, 5 левого легкого; если в верхней доле левого легкого – в S 3, 6, 4, 5 левого легкого. Положительная динамика характеризуется уменьшением толщины стенок каверн и рассасыванием очагово-инфильтративных изменений. Каверны и очаги отсева лучше визуализируются при проведении РКТ.
Кавернозный туберкулез встречается не так часто. Патология развивается из инфильтративного туберкулеза или туберкуломы. Как правило обнаруживается одна каверна с тонкими стенками (2-3 мм), в окружающих тканях не отмечаются значительные фиброзные изменения – это главное отличие кавернозного туберкулеза от фиброзно-кавернозного. Поскольку выраженная инфильтрация вокруг каверны отсутствует, можно разграничить кавернозный туберкулез и инфильтративный туберкулез с распадом. В случае обострения наружные контуры каверны становятся нечеткими из-за незначительно выраженной перифокальной инфильтрации, в полости каверны иногда может обнаруживаться содержимое, а в окружающих тканях определяются немногочисленные очаговые тени. Благоприятное течение характеризуется уменьшением каверны с последующим формированием рубца, или формированием санированной каверны (тонкостенной кистоподобной полости). Прогрессирование кавернозного туберкулеза может привести к развитию фиброзно-кавернозного туберкулеза.
Цирротический туберкулез (ЦТ) – массивное разрастание соединительной ткани и преобладание фиброза легочной ткани, при этом сохраняются клинические проявления активного туберкулезного процесса. ЦТ формируется в исходе диссеминированного, инфильтративного и фиброзно-каверзного туберкулеза, а также туберкулезного плеврита. Рентгенологическая картина характеризуется однородным, высокоинтенсивным снижением прозрачности пораженного участка легкого с четкими контурами. На фоне этой картины могут визуализироваться плотные очаги, просветления неправильной щелевидной формы (остаточные каверны), кальцинаты. Отмечаются признаки уменьшения в объеме пораженного участка легкого: смещение средостения в сторону поражения, подъем корня).
Посттуберкулезный цирроз легких (рисунок 16), в отличие от цирротического туберкулеза, характеризуется отсутствием клинических признаков активного туберкулеза.
Рисунок 16. Посттуберкулезный цирроз верхней доли правого легкого: отмечается значительное уменьшение объема верхней доли справа (выраженное смещение корня вверх); в верхней доле правого легкого отмечается снижение прозрачности из-за фиброза, также определяются множественные кальцинаты и фиброзные тяжи; в прикорневой зоне видны склерозированные стенки бронхов (кольцевидные тени; см стрелка). В верхней доле левого легкого определяются кальцинаты
Туберкулома – инкапсулированный участок казеозного некроза, размером более 1 сантиметра (размер дает возможность отличить туберкулому от очагового туберкулеза). При туберкулеме клиническое течение малосимптомное. Туберкуломы формируются из туберкулезного инфильтрата или из очагового туберкулеза при образовании общей капсулы из нескольких очагов, которые располагаются близко друг к другу (конгломератная туберкулома). Также они могут образовываться при заполнении казеозными массами тонкостенной каверны. Типичным расположением туберкуломы считаются сегменты S 1, 2, 6. Размеры туберкулом, как правило, составляют 2-4 см (редко 4-5 см), овальная или округлая форма, контуры в основном ровные и четкие. Туберкулома может иметь неоднородную структуру из-за обызвествления и/или участков распада. В легочной ткани, окружающей туберкулому, определяются очаговые и фиброзные изменения (рисунок 17). Конгломератные туберкуломы формируются при объединении нескольких очагов казеоза, в этом случае у туберкуломы неправильная форма с неровными, полициклическими контурами. Отметим, что в легких могут обнаруживаться несколько туберкулом.
Рисунок 17. Туберкулома в S 6 нижней доли правого легкого: А – рентгенограмма в прямой проекции; Б – ренгенограмма в правой боковой проекции; В – увеличенный фрагмент рентгенограммы А. Туберкулома (см стрелка) в виде образования овальной формы с ровными и четкими контурами расположена на измененном легочном фоне (фиброзные изменения, очаги). В нижней доле правого легкого определяется полость с горизонтальным уровнем содержимого и инфильтрацией окружающей легочной ткани (см указатель), обусловленная, вероятнее всего, неспецифическим процессом (абсцесс). На увеличенном фрагменте (В) определяются кальцинаты, а в окружающей легочной ткани видны «плотные» очаги, кальцинаты, усиление и деформация рисунка, обусловленные фиброзными изменениями
В течении многих лет туберкуломы могут оставаться в фазе стабильного (стационарного) состояния.
Фаза прогрессирования – нечеткие контуры туберкуломы из-за образования перифокальной инфильтрации. При этом размер туберкуломы может постепенно увеличиваться, также возможно образование полости распада. Полость, как правило, имеет овальную или округлую форму, реже – серповидную или щелевидную, с ровным внутренним контуром. Типичное место расположение полости – нижне-медиальные отделы туберкуломы (у устья дренирующего бронха). Полость распада в крупных туберкуломах (более 3 см) может располагаться в центральной части, иногда могут обнаруживаться множественные полости; для этих полостей нехарактерны уровни жидкости. Во время распада может визуализироваться «дорожка» от туберкуломы к корню – это обусловлено воспалением вокруг дренирующего бронха. В фазе прогрессирования в окружающей легочной ткани образуются новые очаги.
Фаза регрессирования характеризуется уменьшением размеров туберкуломы. Редко туберкулома может фрагментироваться на отдельные очаги с последующим их уплотнением. При полном опорожнении туберкуломы формируется тонкостенная полость, которая со временем может зарубцеваться. Все туберкуломы требуют дифференциации с доброкачественными опухолями легких и периферическим раком легкого. При дифференциальной диагностике важную роль играет проведение РКТ.
Туберкулезный плеврит – самостоятельная клиническая форма туберкулеза или осложнение другой формы (рисунок 7, 18).
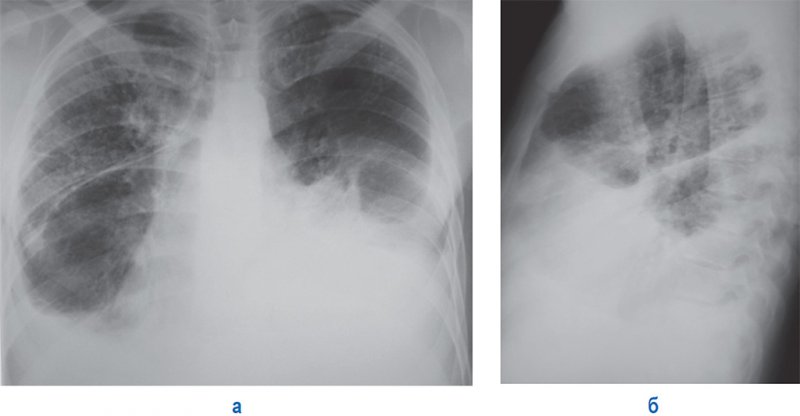
Рисунок 18. Двусторонний экссудативный плеврит при диссеминированном туберкулезе легких. А – рентгенограмма в прямой проекции; Б – рентгенограмма в левой боковой проекции. С обеих сторон в плевральных полостях определяется значительное количество содержимого. В легких отмечаются множественные мелкие очаги (расположенные преимущественно в верхних отделах легких и справа)
В некоторых случаях, особенно в детском и подростковом возрасте, туберкулезный плеврит выступает единственным проявлением туберкулезной инфекции (в случае отсутствия других специфических изменений в легких). На рентгенограмме экссудативный плеврит имеет картину гидроторакса.
В зависимости от патогенетических особенностей туберкулезный плеврит делят на следующие виды:
— Аллергический плеврит – возникает в результате параспецифической реакции; в экссудате микобактерии туберкулеза не обнаруживаются; течение острое, с накоплением в плевральной полости большого количества содержимого; сроки разрешения – 3-4 недели.
— Перифокальный плеврит – развивается в случае перехода воспалительного процесса из субплеврально расположенного очага или инфильтрата в легких. Характеризуется длительным течением; в плевральной полости может определяться разное количество содержимого.
— Туберкулез плевры – развивается через гематогенный путь распространения инфекции с образованием на плевре множественных казеозных очагов или в случае прорыва каверны в плевральную полость, а также при распаде субплевральных казеозных масс. Если происходит прорыв каверны, в плевральную полость попадают воздух и казеозные массы; на рентгенограмме образуется картина гидропневмоторокса. Туберкулез плевры может быть осложнен эмпиемой плевры. После туберкулезной эмпиемы остаются массивные плевральные наслоения, кальциноз плевры и фиброзные изменения в легких.
Туберкулез внутригрудинных лимфоузлов относят к первичному туберкулезу. Патология чаще обнаруживается в детском, подростковом возрасте, а также у молодых людей. Также может обнаруживаться во взрослом возрасте в виде вторичного туберкулеза. Увеличение медиастинальных лимфатических узлов (трахеобронхиальных, паратрахеальных) на рентгенограмме визуализируется расширением тени средостения с неровным контуром. Увеличение бронхопульмональных лимфатических узлов (лимфоузлов корней легких) обуславливает расширение корня и потерю его структурности; при этом наружный контур корня становится нечетким, полициклическим и неровным. Увеличение внутригрудных лимфатических узлов (особенно «малые» формы) гораздо лучше определяются при РКТ. Из пораженного лимфатического узла казеозные массы иногда могут прорываться в бронх – это может быть причиной обсеменения легкого с развитием казеозной пневмонии или нарушению бронхиальной проводимости с ателектазом.
Сегодня при туберкулезе рентгенологическая картина очень изменчивая, особенно ВИЧ-инфицированных пациентов. При иммунодефицитном состоянии нарушается процесс образования туберкулезной гранулемы и развития соединительной ткани, в результате патологический процесс не может полностью ограничиваться, поэтому у таких больных часто развиваются диссеминированные формы туберкулеза легких. У ВИЧ-инфицированных больных часто обнаруживается увеличение внутригрудных лимфоузлов и нижнедолевая локализация процесса, иногда встречаются деструктивные изменения. Кроме этого, у ВИЧ-инфицированных могут выявляться нехарактерные для туберкулеза рентгенологические проявления, например, тонкостенные полости и интерстициальная инфильтрация по типу «матового стекла».
Важно отметить, что кроме микобактерий туберкулеза, легкие могут поражать так называемые нетуберкулезные микобактерии – группа микроорганизмов, которые обозначают как MAC (Mycobacterium avium complex), — и другие виды нетуберкулезных микобактерий. Патологии легких, которые вызывает эта инфекция, называют микобактериоз. Микобактериоз, в отличие от туберкулеза, не передается от человека к человеку. Развитию микобактериоза способствуют сахарный диабет, ХОБЛ (хроническая обструктивная болезнь легких), бронхоэктазы, алкоголизм, иммунодефицитные состояния (в том числе и ВИЧ). При микобактериозе происходят патологические изменения в легких, рентгенологическая картина которых напоминает вторичный туберкулез – определяются инфильтраты с полостями распада, очаговые тени, каверны, фиброзные изменения в верхних отделах легких. Такие изменения невозможно дифференцировать с туберкулезными на основе только лучевых методов диагностики. Еще одним характерным признаком микобактериоза является поражение средней доли и язычковых сегментов с образованием множественных бронхоэктазов (особенно часто эти изменения возникают у женщин пожилого возраста). Для постановки диагноза необходимо подтверждение микробиологических методов исследования.
Также рекомендуем ознакомиться с «Рентгенологический атлас: Туберкулез Легких» .
источник
Подозрение на туберкулез является самым прямым показанием к рентгену грудной клетки. Основными признаками туберкулеза являются:
- Внешние признаки: длительный кашель, снижение веса, слабость, повышенное потоотделение, боли в груди, одышка.
- Длительное лечение антибиотиками болезней органов дыхания, проявляющихся данными симптомами.
- Положительная туберкулиновая проба (Манту) – увеличение диаметра папулы более чем на 6 мм по сравнению с исследованием, проведенным ранее – еще одно прямое показание к рентгену грудной клетки.
Флюорография – исследование профилактическое, т.е. прямых показаний к прохождению ее не существует. Согласно законодательству каждый здоровый человек должен подвергаться этому обследованию два раза в год, а по эпидемическим показанием – чаще (1 раз в год, 1 раз в полгода для разных категорий лиц).
О диагностике и лечении туберкулеза
- Методика выполнения исследования. Если при рентгенографии изображение на пленке получается путем воздействия на нее излучения, а в дальнейшем – изменения цвета участков пленки под воздействием фотохимической реакции, то при флюорографии изображение на флюоресцентном экране просто фотографируется и затем только исследуется.
- Размер снимка. При флюорографии получается уменьшенное изображение;
- Информативность флюорографического исследования ниже. Флюорография направлена в первую очередь на раннее выявление симптомов, подозрительных на туберкулез и т.д.;
- Флюорография – более технически простой и быстрый профилактической метод диагностики.
Существуют различные формы туберкулеза легких. Рассмотрим их рентгенологические признаки в соответствии с современной классификацией:
Туберкулеза внутригрудных лимфатических узлов — признаки на рентгенограмме:
- Расширением тени корня (корнем легкого обобщенно называются его главные сосуды и бронхи) на стороне поражения, размытием ее контуров, неоднородностью структуры: могут быть видны тяжи и перемычки из соединительной ткани, кальцинаты разных форм и размеров.
- Кальцинаты – это участки ткани легкого, подвергшиеся обызвествлению – таким образом организм локализует инфекцию, заключая ее в твердую оболочку из органических веществ. Кальцинаты остаются и после клинического выздоровления.
На снимке четко видны несколько очагов в правом и левом легочном поле сверху). 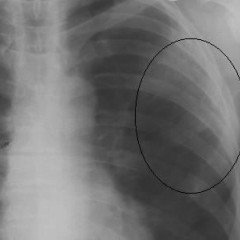
На снимке участок инфильтрации (затемнение), не имеющий четких границ. 
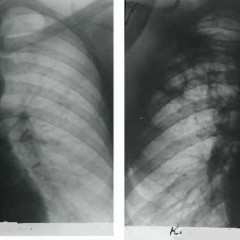
В правом легочном поле ближе к периферии – каверна округлой формы. Прослеживается дорожка к корню. Второй снимок – обострение процесса через несколько месяцев). 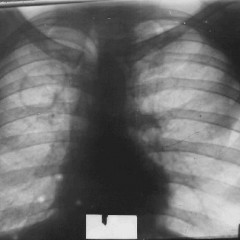
На снимке каверна в верхней доле справа, незначительные фиброзные изменения в легком. 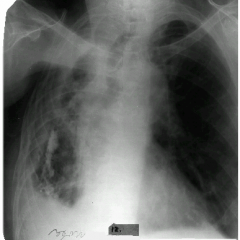
Междолевый плеврит справа 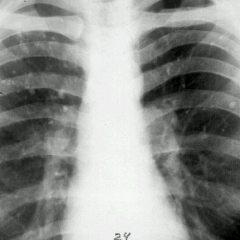
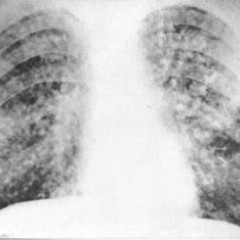
На представленной рентгенограмме (позитив) четко визуализируются многочисленные небольшие очаги с четкой границей, не сливающиеся друг с другом, средней интенсивности, диаметром 2-3 мм, приблизительно равномерно расположенные в области обоих легочных полей. Сосудистый рисунок легкого оценить невозможно из-за визуального наложения очагов.
Кальцинат (его еще называют петрификатом) в легком – это участок пораженной легочной ткани или внутригрудного лимфатического узла, окруженный капсулой из солей кальция, такой себе рубец или шрам на пораженной ткани органа. Довольно часто кальцинаты в легких выявляют при ежегодном флюорографическом обследовании у клинически здоровых взрослых людей или при рентгенологическом исследовании легких у детей в группах риска по туберкулезу. Сами кальцинаты не несут большой угрозы жизни и здоровью человека, их никто не удаляет и не «рассасывает», но всегда необходимо выявить причину его развития для профилактики прогрессирования болезни.
Причины возникновения кальцинатов в легких:
1. Остаточные изменения перенесенного туберкулеза легких или внутригрудных лимфатических узлов – это более 90% всех кальцинатов, особенно в странах с неблагополучной эпидемической ситуацией по туберкулезу. Кальцинаты формируются чаще всего еще в детском или подростковом возрасте, так как кальцинированию более подвержен первичный (детский) туберкулез. Но и у взрослых с хорошим иммунитетом они также могут появляться. При этом часто происходит спонтанное излечение туберкулеза (самоизлечение), протекавшее без выраженных симптомов и нарушения самочувствия. Кальцинаты также остаются на месте излеченного туберкулеза. При туберкулезе могут быть выявлены и крупные кальцинированные тени – туберкуломы, которые образуются на месте инфильтративного туберкулеза в результате спонтанного или медикаментозного излечения.
2. Остаточные изменения пневмонии – кальцинаты могут образовываться на месте нелеченой бактериальной пневмонии или тяжелом ее течении на месте небольших абсцессов легких.
3. Инородные тела в бронхах с металлическими вкраплениями на рентгенограмме имеет вид кальцинатов. Дифференцировать данный диагноз можно по наличию симптомов нарушения дыхания и обнаружению инородного тела с помощью бронхоскопии.
4.Глистные инвазии:
- токсокароз, при этом кальцинаты выявляют также в печени и селезенке;
- аскаридоз,;
- эхинококки и прочие.
Глисты, попав в легкое, обычно продолжают свою жизнедеятельность, растут там и размножаются, разрушая здоровые ткани легких. При хорошем иммунном ответе организм «цементирует» пораженный участок органа, в котором кроме продуктов распада легочной ткани есть продукты жизнедеятельности паразитов. Эхинококки и альвеококки образуют в легких кисты, при хорошем иммунном ответе организм изолирует «пороховую бочку», откладывая в стенке кисты кальций, что предупреждает распространению гельминтов по всему организму.
5. Некоторые раковые опухоли и метастазы, при этом кроме кальцинатов в легком или близлежащих органах выявляют основную опухоль.
6. Нарушение обмена кальция – лишний кальций откладывается в различных органах, в том числе, и в легких (например, при коллагенозах). При этом обнаруживают множественные кальцинаты по всем полям легких.
Как выглядят кальцинаты на рентгенограммах?
Кальцинат в легком – это мелкий (до 1 см) участок затемнения, имеет интенсивность костной ткани, на рентгенограмме выглядят как интенсивно белые точки. Кальцинаты могут быть единичными или множественными (более 3-4).
Признаки кальцинатов после перенесенного туберкулеза:
- наличие кальцинатов в корне легкого (во внутригрудных лимфатических узлах) и/или в легочной ткани;
- единичные кальцинаты;
- нет признаков активного туберкулеза легких и других органов;
- положительная проба Манту и Диаскинтест;
- наличие контактов с туберкулезными больными в прошлом и других факторов риска по заболеванию туберкулезом.
Чем опасны кальцинаты в легком, образованные в результате перенесенного туберкулеза?
Кальцинаты в результате спонтанно излеченного туберкулеза содержат в себе спящие палочки туберкулеза, которые при снижении иммунитета или недостатке кальция в организме могут активироваться и вызвать активный туберкулезный процесс. Особенно такие кальцинаты опасны для детей, это такая себе «пороховая бочка», которая может выстрелить в любой момент (например, в подростковом возрасте). Причем подобный рецидив туберкулеза протекает тяжело, часто в виде распространенного и/или внелегочного процесса. Поэтому очень важно таким детям пройти курс профилактического лечения с целью снизить риск развития активного туберкулеза в будущем, а также контролировать состояние кальцинатов рентгенологическим методом 1-2 раза в год.
Что делать, если выявили кальцинат в легком?
- Для детей и подростков– обязательная консультация фтизиатра для исключения активного туберкулезного процесса и прохождения профилактического лечения.
- Для взрослых можно ничего не предпринимать, если нет симптомов заболевания и признаков активного туберкулеза в организме, а в случае наличия ВИЧ-инфекции рекомендован курс профилактики изониазидом.
- В некоторых случаях необходимо дополнительное обследование:компьютерная томография, бронхоскопия, анализ мокроты, пробы Манту, анализ крови на антитела к глистам и так далее.
Клинический случай заболевания туберкулезом ребенка возрастом 2-х лет:
При профилактическом обследовании непривитого БЦЖ ребенка, возраст 1 год, по поводу туберкулезного контакта с дядей на рентгенограммах и компьютерной томографии были выявлены кальцинаты в правом легком. Фтизиатром было назначено профилактическое лечение по поводу спонтанно излеченного туберкулеза, от которого мать отказалась. 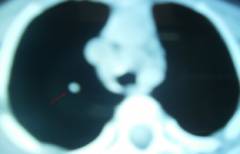
Фото: срез компьютерной томографии (КТ) легких ребенка возрастом 1 год. Диагноз: спонтанное излечение первичного туберкулезного комплекса с остаточными изменениями в виде кальцинатов.
Через 1,5 года, в возрасте 2,5 лет мальчик поступил в детское отделение, мать предъявляла жалобы на то, что ребенок перестал ходить, стал беспокойным, отказался от еды, похудел, стал лихорадить. При проведении рентгенограммы тазобедренных суставов отмечалось практически полное разрушение левого тазобедренного сустава. Мать не сообщила о «туберкулезной истории» докторам ортопедам, ребенок был прооперирован хирургами по поводу остеомиелита, при обследовании послеоперационного материала был выявлен костный туберкулез. Пока ждали результатов гистологии, состояние ребенка резко ухудшилось, у ребенка развился туберкулезный менингоэнцефалит, в последствии был выявлен туберкулез лимфатических узлов и бронхов. 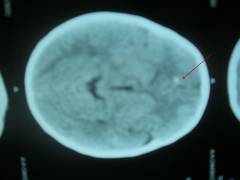
Фото: срез КТ головы ребенка 2,5 лет. Диагноз — туберкулезный менингоэнцефалит. 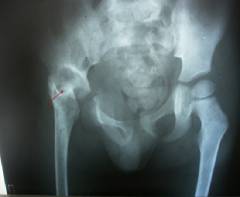
Рентгенограмма тазобедренных суставов того же ребенка. Диагноз: туберкулез правого тазобедренного сустава с полным его разрушением.
Вот так обычный кальцинат в легком без лечения привел к развитию тяжелого диссеминированного туберкулеза у малыша. Ребенок выжил и вылечился, но остался инвалидом на всю жизнь.
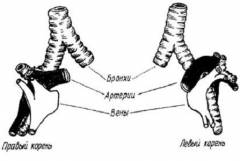
Сначала определимся, что же в себя включает корень легкого:
- главные бронхи;
- кровеносные сосуды;
- внутригрудные лимфатические узлы;
- нервы и клетчатка.
То есть расширение корня легких может быть связано с любым из этих компонентов, рентгенолог должен указать, за счет чего изменен корень, а если это не представляется возможным, проводятся дополнительные рентгенологические исследования (боковые рентгенограммы, линейные томограммы, компьютерная томография).
Заболевания, которые приводят к расширению и изменению корня легких:
1. туберкулез внутригрудных лимфатических узлов,
2. туберкулез легких, но при этом есть и другие изменения в легочной ткани,
3. пневмония,
4. бронхит,
5. бронхиальная астма,
6. саркоидоз (с поражением внутригрудных лимфатических узлов),
7. лимфогрануломатоз (злокачественное заболевание),
8. заболевания сердечно-сосудистой системы (артериальная гипертензия, сердечная недостаточность и так далее),
9. легкие курильщика,
10. хронические обструктивные заболевания легких (ХОЗЛ)
11. рак легкого и многие другие.
Преимущества цифровой рентгенографии:
- низкая лучевая нагрузка – в 5-9 раз меньше обычной рентгенографии;
- достаточно точный метод;
- возможность обследования детей и взрослых;
- снижение риска получения бракованных снимков;
- низкая стоимость одного исследования за счет экономии рентгеновской пленки и специальных реактивов, используемых для ее проявления (но цифровое оборудование на порядок дороже обычного);
- возможность более точной обработки изображения (увеличение необходимых участков, изменение их контрастности и так далее) с помощью различных компьютерных программ;
- более простое хранение информации, передачи через электронные носители и сеть Интернет;
- возможность распечатывания снимка на фотобумаге, но при этом возможно искажение изображения;
- возможность более точного подсчета полученной дозы облучения пациентом за определенный временной отрезок.
Но у цифровой рентгенографии есть свои недостатки:
- имеет меньшую разрешающую способность (способность давать четкое изображение близко расположенных точек), уступая в этом обычной пленочной рентгенографии;
- рентгеновская пленка является юридическим документом, а цифровой носитель нет, согласно законодательству многих стран;
- цифровая рентгенография подходит для диагностики туберкулеза, но не является оптимальной для контроля эффективности лечения во время противотуберкулезной терапии, так как для этого чаще используют томограммы, а не обзорные рентгенограммы легких.
Также начали широко применять метод цифровой флюорографии для ежегодного обследования на туберкулез лиц старше 15 лет. Цифровая флюорография имеет преимущества и недостатки цифровой рентгенографии.
С открытием метода компьютерной томографии диагностика многих заболеваний различных органов стала более точной и доступной. И в диагностике туберкулеза легких этот метод занял важное место.
Преимущества компьютерной томографии:
- высокая точность, разрешительная способность и информативность метода, возможность выявления даже самых мелких патологических изменений;
- получение трехмерного изображения;
- короткие сроки проведения исследования и получения результатов (5-30 минут);
- возможность оценить состояние не только легочной ткани, а и сосудов, костей, лимфатических узлов, мягких тканей, нервов и других структур;
- возможность проведения исследования с введением контрастного вещества;
- возможность точно определить локализацию, размеры, форму изменений и наличие осложнений;
- актуально в обследовании детей, так как маленьким детям тяжело провести качественную обзорную рентгенографию из-за анатомических и поведенческих особенностей;
- легче провести дифференциальный диагноз туберкулеза с другими заболеваниями органов грудной полости;
- более удобное оценивание результатов, возможность увеличения, приближения, изменения контрастности, сравнения с другими исследованиями с помощью специальных компьютерных программ;
- удобство хранения и передачи полученных результатов через электронные носители и сеть Интернет.
Но также как и преимущества, компьютерная томография имеет и свои недостатки:
- высокая лучевая нагрузка;
- необходимость введения в наркоз маленьких детей для исследования, так как ребенок должен находиться в одном положении от 5 до 15 минут;
- затрудненность проведения исследования психиатрическим больным и страдающим клаустрофобией;
- дорогостоящий метод.
Клинический случай.
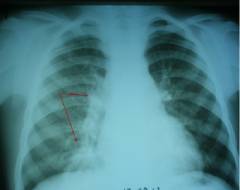

Направлен к фтизиатру, госпитализирован в противотуберкулезный диспансер, где в анализе мокроты нашли палочки туберкулеза («открытая» форма), и еще не простой туберкулез, а устойчивый к основным противотуберкулезным препаратам.
Вот так обычная рентгенограмма легких не дала истинную картину, а компьютерная томография помогла установить диагноз. Ребенок прошел 18-месячный курс противотуберкулезной терапии и полностью излечился от туберкулеза.

На самом деле рентгенограммы деткам делают и в первые дни или даже часы жизни, если на это есть объективные причины, и даже у таких детей лучевой болезни не возникает. Рентгенография дает наименьшую лучевую нагрузку из всех рентгенологических методов.
Разберемся, когда же детям назначают рентгенограмму грудной полости с целью диагностики туберкулеза.
1. контакт с больным туберкулезом (как открытой, так и закрытой формой);
2. положительные пробы Манту (впервые положительные, гиперергические (размер более 17 мм или реакция в виде пузырьков) и так далее);
3. длительный кашель, более 14 дней;
4. выявление внелегочного туберкулеза;
5. контроль противотуберкулезной терапии требует рентгенологического обследования каждые 2-3 месяца;
6. ВИЧ-инфицированным детям рентген легких рекомендован 1 раз в год;
7. длительная лихорадка;
8. наличие болей в грудной клетке;
9. кровохарканье;
10. одышка;
11. наличие хрипов в легких;
12. наличие осложненного течения вакцины БЦЖ;
13. подозрение на врожденный туберкулез;
14. при отказе родителей от пробы Манту рентгенография является альтернативой для профилактического обследования на туберкулез и допуска ребенка в детский коллектив;
15. положительный Диаскинтест;
16. выявление палочек туберкулеза в мокроте и прочее.
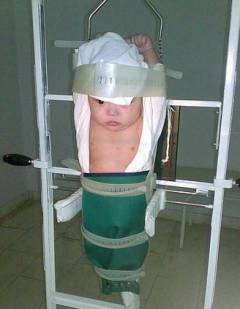
- Деток очень важно правильно установить во время исследования, любой поворот может исказить результат. Детей до 1 года подвешивают в специальной люльке с приподнятыми вверх руками. Также маленьких детей придерживают взрослые, которых одевают в специальный свинцовый фартук.
- При оценке детских рентгенограмм рентгенологам необходимо учитывать акт вдоха или выдоха во время проведения снимка, так как детей трудно заставить задержать дыхание.
- У детей, особенно до 3-х лет, большую часть грудной полости занимает сердце, за тенью которого не видны внутригрудные лимфатические узлы (а именно они чаще всего поражаются туберкулезом в детском возрасте). Поэтому при малейшем подозрении на измененный корень легкого детям из группы риска по туберкулезу назначают боковую рентгенограмму и линейную томографию через корень легкого (чаще проводят две томограммы). В данном случае риск осложнений от пропущенной туберкулезной патологии намного выше, чем от лучевой нагрузки.
- Флюорография, в том числе и цифровая детям до 15 лет противопоказана.
- Решение вопроса о назначении компьютерной томографии (КТ) должно быть тщательно обдуманным и обоснованным. Наличие изменений, похожих на туберкулез на рентгенограмме является показанием для проведения компьютерной томографии. Никогда не начинают обследование детей с КТ, так как этот вид обследования дает более мощную лучевую нагрузку.
- Диагноз туберкулеза во многих случаях (если нет факторов риска по туберкулезу и изменения в легких не типичны на 100% для туберкулезного процесса) выставляют на основании не менее двух рентгеновских снимков, сделанных с промежутком не менее 7-10 дней, до и после обычной антибиотикотерапии, с целью исключения бактериальной пневмонии. Это, так называемая, тестовая терапия.
Как мы видим, показаний для рентгенографии легких у детей по поводу туберкулеза очень много, но каждое рентгеновское обследование должно быть обоснованным доктором-фтизиатром.
А если думаете отказаться от рентгенологического обследования для своего малыша, которому оно показано, помните, что туберкулез относится к особо опасным заболеваниям, которое может привести к смерти в случае поздней диагностики. Никакая рентгеновская нагрузка не даст столько рисков, как пропущенная патология.
Каждый из нас, когда готовится к рентгенографии, задумывается о радиации, ведь в наше время и так повышен радиационный фон — дома, в воздухе, на улице, в еде и воде, на солнце, в аэропорту и так далее. Многие вспоминают масштабные трагедии Чернобыля, Хиросимы и Фукусимы, когда погибло большое количество людей, была уничтожена флора и фауна, а со временем произошли различные мутации в геноме людей, животных и растений.
Но современная медицина еще не может полностью отказаться от рентгенологических методов, ведь это наиболее информативные визуальные методы диагностики многих патологий различных систем и органов.
Попробуем разобраться, какие же методы — наиболее безопасные в плане лучевой нагрузки, ведь абсолютно безопасная доза составляет всего 1 мЗв (миллизиверт) в год, но в эту дозу можно влезть только абсолютно здоровым людям, проходящим только ежегодную флюорографию, маммографию и рентген зубов. А если человек болен туберкулезом, то в год количество снимков может достигать и 20. Максимальная доза облучения, эффективная для человека – 150 мЗв, но при такой лучевой нагрузке в разы увеличивается риск развития онкологической патологии.
| Вид рентгенологического исследования органов грудной полости | Диапазон лучевой нагрузки, мЗв* |
| Цифровая рентгенография | 0,008-0,01 |
| Цифровая флюорография | 0,03-0,06 |
| Пленочная флюорография в 1-й проекции | 0,1-0,8 |
| Обзорная рентгенограмма | 0,15-0,4 |
| Линейная томограмма один срез | 0,04-0,08 |
| Компьютерная томография легких | 2-11 |
*Доза облучения зависит от вида исследования и аппарата, на котором оно проводится. Новая аппаратура является низкодозовой, поэтому лучше проводить исследования именно на таких аппаратах.
Как мы видим, наименьшую лучевую нагрузку дают цифровые методы рентгенологических исследований, а наибольшую – компьютерная томография.
Как уменьшить действие радиации после рентгеновского исследования?
- употребление продуктов, богатых пектином и клетчаткой (сырые овощи и фрукты, свежевыжатые соки с мякотью и морсы);
- прием активированного угля или других сорбентов (Белый Уголь, Энтеросгель, Атоксил и так далее);
- можно выпить 100-200 мл красного сухого вина (нельзя беременным, детям, водителям за рулем и так далее);
- в день обследования хорошо выпить стакан молока;
- для защиты щитовидной железы от рентгеновских лучей необходимо принять достаточное количество йода (морепродукты, йодированная соль и так далее).
Данные меры полностью не защищают от лучевой нагрузки, но уменьшают вред от рентгеновских лучей. 
- рвота;
- головная боль;
- повышение температуры тела;
- покраснение кожи (нездоровый румянец);
- слабость;
- изменения в общем анализе крови: анемия, резкое уменьшение количества лейкоцитов, тромбоцитов и других форменных элементов крови;
- синяки на коже, кровотечения;
- ожоги кожи;
- поражение печени;
- инфаркт, инсульт;
- развитие тяжелых инфекционных заболеваний;
- кахексия (резкое похудение) и прочее.
В последние годы на смену рентгенологическим методам пришла магнитно-резонансная томография (МРТ), которая по результатам и информативности схожа с компьютерной томографией, но не является рентгенологическим методом, то есть не дает никакой лучевой нагрузки. МРТ хорошо зарекомендовала себя и в диагностике туберкулеза легких.
источник