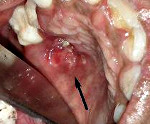
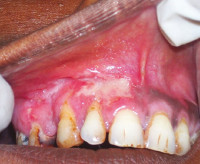
Туберкулез слизистой оболочки полости рта — это редкое инфекционное заболевание мягких тканей, языка, десен, щек и губ. Микробиология отмечает, что лишь у одного процента людей, заболевших туберкулезом, происходит проявление в виде такого поражения, так как слизистая рта мало восприимчива к инфекционным возбудителям. Как правило, болезнь в этой области появляется путем перехода микобактерий из легких, горла или при поражении кожи. Особенно часто этот вид встречается у детей, поэтому при любом травмировании ротовой полости необходимо обратиться к врачу.
Симптомы и признаки заболевания слизистой оболочки определяются в зависимости от места поражения, формы и степени тяжести проявления.
Различают несколько мест заражений:
- Язык, небо;
- Туберкулез губ, щек, десен;
- Туберкулез полости рта и красной каймы губ.
Формы поражения выглядят как:
Туберкулез языка самая распространенное поражение ротовой полости. Развивается заболевание в основном в следствии перехода микобактерий с миндалин и гортани.
- инфильтраты, отеки на языке;
- гиперемия.
В дальнейшем инфильтрат переходит в язвенную форму. Язвы, распространяясь, объединяются в милиарные узелки. Происходит отек языка.
- затрудненное глотание и пережевывание пищи;
- плохая артикуляция, невозможность произнести некоторые слова;
- трудно останавливающееся слюноотделение;
- изменение вкусовых ощущений;
- неприятный вкус во рту.
При острой форме поражения появляются:
- сильные болевые ощущения;
- обильное слюноотделение;
- невозможность принимать пищу;
- непонятная речь.
Болезнь неба может быть невыраженной и проявляться в виде небольшого пятна желто-белого оттенка, а может протекать в острой форме с большими множественными инфильтратами, узелками, преходящими в язвенные образования.
Также редкое поражение наблюдается у больных легочным туберкулезом.
- инфильтрат, милиарные узлы на слизистой губ, щек;
- реже — боль, оттек десен, кровотечение, формирование язв.
Рецидив после кожного туберкулеза составляет семьдесят пять процентов. Он проявляется поражением носа, красной каймы губ, а затем переходит в полость рта. На губах образуются небольшие безболезненные бугорки желто-красноватого оттенка — люпомы. Со временем их количество увеличивается, и они срастаются в большое образование, напоминающее папилломы. Далее начинается следующая стадия — переход люпомы в язву.
Туберкулез полости рта и граничащих с ним органов может проявляться в четырех основных формах:
- Первичного туберкулеза;
- Туберкулезной волчанки;
- Милиарно-язвенного туберкулеза;
- Скрофулодерма.
Первичный туберкулез слизистой оболочки полости рта (СОПР) редкое заболевание, встречается только у детей, когда микобактерии попадают непосредственно на слизистую. Через несколько недель у ребенка появляются болезненные язвы с гнойным содержимым, которые могут прорываться. В течение месяца язвенные образования затягиваются.
Это форма вторичного туберкулеза, при котором поражается челюстно-лицевая область. Характерно образование люпом, переходящих в язвенные неровные образования, и разрастаний ярко малинового цвета, которые легко подвергаются кровотечению.
Возникает вследствие внедрения микобактерий из легких через мокроту в слизистые щек, языка, мягкого неба в месте мелких ран. Там происходит образование туберкулезных бугорков, со временем перерастающих в болезненные язвы.
Редкое, в основном, детское заболевание. Характерна отличающаяся клиника: появление не бугорков, а медленное безболезненное почти незаметное образование узелков. Со временем они размягчаются, некротизируются, образуется свищ. После язвенной стадии формируются неровные рубцы.
Важно своевременно правильно определить болезнь и начать квалифицированное лечение.
- Диагностика начинается с опроса пациента о контакте с инфицированными больными и о перенесенных заболеваниях.
- Назначается рентген легких для выявления очагов активности или затишья туберкулеза.
- Ставится туберкулиновая проба Манту.
- Если подозревается туберкулезное заражение, то трижды проводится микроскопическое исследование гнойных выделений из язв, с целью нахождения микобактерий.
- Проводятся бактериальный анализ, полимеразная цепная реакция, а также биопсия краев язвенных образований.
- Туберкулезная волчанка, третичный сифилис — сифилитические бугры более крупные, имеют плотную структуру, края язвы ровные, твердыми. При зондировании не обладают симптомами проваливающегося зонда, при диаскопии — яблочного желе.
- Милиарный-язвенный, гуммозная язва — отсутствуют болевые ощущения, язвы похожи на кратеры с тугими закругленными краями. Для дифференцировки с другими язвенными формами, такими как рак, травма, некротический стоматит, необходимо цитологическое и бактериологическое исследование.
- Скрофулодерма и сифилитическая гумма — большая плотность узелков, кратерообразная язвенная форма, затягивающаяся втянутыми звездчатыми рубцами при заживлении. Окончательный диагноз устанавливается после проведения тестов (РИФ, РИБТ).
- Скрофулодерма, актиномикоз — узелки плотные, размягчаясь образуют не язвы, а фистулы (свищи). При исследовании отделяемого наблюдаются колонии актиномицета.
Поскольку заболевание является инфекционным, лечение туберкулеза СОПР происходит строго в специализированных диспансерах. Фтизиатр назначает противотуберкулезные препараты, такие как:
Также выписываются антисептики и некролизирующие средства. На ряду с этим стоматолог проводит санацию ротовой полости, назначает лекарственные средства с целью заживления травм, устраняет возможные очаги поражения во рту. Проводится медикаментозная терапия обезболивающими средствами.
источник
Туберкулез полости рта. Туберкулезная язва. Милиарно-язвенный туберкулез.
Изъязвление специфического бугорка, образовавшегося после внедрения микобактерий в участок травмированного эпителия слизистой оболочки полости рта при открытой форме туберкулеза.
Распространенность. Болеют лица любого возраста и пола.
Локализация. Язык, губы, десны, миндалины, мягкое и твердое нёбо, щеки (реже).
Симптомы.
- Резкая боль в полости рта, затрудняющая разговор, прием пищи.
- Регионарные лимфатические узлы слегка увеличены, плотноэластичные, болезненные.
Клиническая картина. Мелкая язва или язвы (2-3) с фестончатыми мягкими, слегка подрытыми краями, бледно-красного цвета, могут проявляться в форме узкой глубокой трещины, покрыты слизисто-гнойным желтоватым налетом; при снятии налета открывается неровное зернистое, часто кровоточащее дно; на дне и вокруг язвы можно обнаружить единичные желтовато-красные бугорки, частично изъязвляющиеся (зерна Треля), за счет которых происходит углубление и распространение язв вширь. Язвы отличаются медленным заживлением.
Диагностика. На основании:
- клинических данных;
- результатов цитологического исследования (нахождение в соскобах со дна язвы эпителиоидных и гигантских клеток Пирогова-Лангханса);
- данных бактериоскопического исследования (нахождение в материале с поверхности язвы микобактерий туберкулеза при окраске по Цилю-Нельсену).
Гистологическая картина. Специфическая гранулема с некрозом в центре, окружающая область инфильтрирована лимфоцитами, плазматическими, эпителиоидными и гигантскими клетками Пирогова-Лангханса.
Лечение.Проводит фтизиатр, после постановки окончательного диагноза — открытая форма туберкулеза легких (или гортани, реже).
Местное: симптоматическое лечение (обезболивающие, антисептические и кератопластические средства).
Прогнозблагоприятный.
Туберкулезная язва на языке
Раковая язва характеризуется очень плотными, бугристыми, как бы вывороченными, нередко изъеденными краями. Дно ее неровное, зернистое, легко кровоточащее. В основании язвы определяется инфильтрат деревянистой плотности. Язвы болезненны.
Актиномикоз наблюдается в двух формах: гуммозно-узловатой и язвенной. В первом случае в подкожной клетчатке обнаруживаются узлы деревянистой плотности.
Кожа над ними сначала имеет нормальный, а затем синюшно-красный цвет. Узлы постепенно увеличиваются, сливаются в плотные инфильтраты и вскрываются с образованием свищей с выделением гноя и желтоватых зернышек. В последних легко можно обнаружить возбудителя болезни.
Вторая форма актиномикоза характеризуется появлением язв с мягкими, нависающими, подрытыми краями синюшного цвета; дно их покрыто некротическими массами и вялыми грануляциями. Актиномикоз чаще всего локализуется в шейно-лицевой области, на коже ягодиц (при актиномикозных парапроктитах), на груди (при первичном поражении легких), животе (при первичном поражении кишечника). Диагноз требует подтверждения путем обнаружения возбудителя в гнойном отделяемом или в гистологических препаратах.
Декубитальная язва слизистой оболочки полости рта (травматическая язва слизистой оболочки полости рта) Заболевания полости рта и зубов Общее описание Заболеваемость Симптомы Общее описание Декубитальная язва слизистой оболочки полости рта — это патологический процесс слизистой оболочки полости рта по типу язвы, образующийся в ответ на повреждение слизистой оболочки. Наиболее частыми причинами язвы являются некачественные пломбы, некорректно установленные зубные протезы, ортодонтические конструкции, нарушение прикуса, кариес, прикусывание щечной области или языка. Синонимом является травматическая язва полости рта. Предрасполагающие факторы: Постоянное травмирование слизистой оболочки полости рта неправильно изготовленными пломбами, возникшим дефектом пломб, острыми краями разрушенных зубов, зубными протезами, зубами-антагонистами при глубоком прикусе. Ранее проведенное зубное протезирование.
Первичный сифилис
Основным проявлением первичного периода сифилисаявляется образование:
· твердого шанкра
Твердый шанкр представляет собой безболезненное плотное образование красного или розового цвета, с эрозией на верхушке, диаметр шанкра составляет10—20 мм, но медицинской практике встречаются как карликовые твердые шанкры, диаметр которых не превышает 1—3 мм, так и гигантские шанкры диаметром до 40—50 мм.
Твердый шанкр (другие его названия: первичный склероз, первичная сифилома, первичная эрозия) возникает на месте внедрения в организм бледных трепонем, то есть наиболее частая его локализация — половые органы (обычно это головка полового члена или листки крайней плоти у мужчин, большие или малые половые губы у женщин).
Кроме того, твердый шанкр может появиться на кайме губ, на слизистой оболочке во рту, на сосках молочной железы, в районе ануса. Иногда твердый шанкр локализуется на внутренних слизистых оболочках: нашейке матки, на стенке влагалища, в уретре, на миндалинах в горле.
В некоторых случаях, как при локализации твердого шанкра на головке полового члена, плотное основание твердого шанкра не только не заметно, но может даже не прощупываться. В этих случаях твердый шанкр имеет вид эрозии, чаще всего правильной округлой формы с ровными краями. Эрозийная часть твердого шанкра может покрываться плотным серовато-желтым налетом. Прилабораторном анализе налета в нем обнаруживаются большие количества бледных трепонем.
У 10—20% больных сифилисом твердый шанкр имеет характер не поверхностной эрозии, а глубокой язвы. Язвенный твердый шанкр при постановке диагноза важно отличать от мягкого шанкра: язвы, которая может сопровождать некоторые дерматологические ивенерические заболевания.
Описанная нами картина твердого шанкра может быть отнесена к «классической» симптоматике сифилиса.
· атипичные формы твердого шанкра (отек в области крайней плоти у мужчин и половых губ у женщин, отечный орган увеличивается в 2—4 раза, становится очень плотным на ощупь, но безболезненным)
Встречаются и другие атипичные формы твердого шанкра.
Кроме того, картина первичного периода сифилиса может быть осложнена и изменена присоединением вторичной инфекции, вызванной стафилококками или другими микробами. Следствием вторичной инфекции могут стать воспалительные процессы, не характерные для «классической» клинической картины первичного сифилиса.
· поражение лимфатических узлов или сопутствующий склераденит — Этовторой важныйсимптом первичного периода сифилиса.
Первичный сифилис принято делить на две стадии:
· первичную серонегативную (сероотрицательную)
· первичную серопозитивную (сероположительную)
Стадии определяются в зависимости от результатов серологического исследования крови, то есть исследования на RW, реакцию Вассермана. Реакция Вассермана становится положительной примерно через 2—3 недели с момента образования твердого шанкра.
Твердый шанкр заживает сам по себе, даже без лечения, через 1—2 месяца после возникновения. Если твердый шанкр представлял собой язву, на его месте может остаться рубец, эрозийные шанкры проходят без следа.
Исчезновение твердого шанкра говорит о том, что сифилис перешел в скрытую (латентную) форму, во время которой в организме идёт бурное размножение бледных трепонем.
Скрытый период первичного сифилиса заканчивается появлением слабости, недомогания,головных, суставных и мышечных болей, незначительным повышением температуры и увеличением всех лимфатических узлов.
Термин шанкриформная пиодермия впервые использовал Hoffmann в 1934 г. из-за сходства поражения с сифилитическим твёрдым шанкром. Относится к очень редким атипичным пиодермиям, вызываемым стафилококком, реже стрептококком. Важное практическое значение заболевания заключается в его чрезвычайно большом клиническом сходстве с первичной сифиломой, могущим послужить поводом для ошибочного диагноза.
Шанкриформная пиодермия может развиваться как у взрослых, так и у детей, независимо от пола. Локализуется в области гениталий и экстрагенитально (красная кайма верхней и нижней губы), слизистые оболочки полости рта и щек, язык, углы рта, подбородок, спинка носа, веки, брови и др.). У большинства больных процесс располагается в области половых органов: у мужчин на головке полового члена, в заголовочной борозде и крайней плоти; у женщин на больших и малых половых губах и на слизистой влагалища.
Заболевание обычно начинается с появления пузырька, после вскрытия которого остается эрозия, весьма напоминающая твёрдый шанкр, или язва округлых или овальных очертаний, основание которых всегда уплотнено в различной степени; края покатые, не круто обрезанные, зачастую приподнятые. Отделяемое не обильное, серозное. В некоторых случаях по периферии имеется узкий воспалительный ободок. Изъязвления могут достигать 1-2 см в диаметре. Дно почти всегда ровное, розовато-красное, иногда покрыто незначительным гнойным распадом. Субъективных ощущений поражение не вызывает. Регионарные лимфатические узлы плотны, безболезненны, не спаяны между собой и с подлежащими тканями.
При шанкриформной пиодермии поражение чаще всего одиночное, но может быть множественным. Следует отметить, что нередко у больных, помимо основного шанкриформного элемента, могут быть другие высыпания пиодермии. В отделяемом эрозий и язв обычно обнаруживают стафилококки и стрептококки. Для исключения сифилиса необходимы тщательные исследования отделяемого язвы на бледную трепонему и серологические исследования.
Гистопатология
Она достаточно характерна и позволяет уверенно исключить первичную сифилому. Выраженный акантоз, отёк, разрастание лимфатических и кровеносных сосудов. Периваскулярный и диффузный инфильтрат, состоящий из полиморфноядерных нейтрофилов, эозинофилов, лимфоидных элементов и гистиоцитов, в противоположность первичной сифиломе, которая является в гистологическом отношении плазмомой.
Дата добавления: 2016-01-26 ; просмотров: 2192 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
источник
Все, что Вы хотите знать о туберкулезе

Заболевание различной локализации проявляется в виде специфического поражения самой слизистой, поражения слизистой оболочки и красной каймы губ в форме туберкулезной волчанки, реже в форме милиарноязвенного туберкулеза.
Туберкулезные поражения слизистой оболочки рта могут наблюдаться у 1 % взрослых больных туберкулезом органов дыхания.
Патогенез и патоморфология. Заболевание в основном возникает вторично при эндогенной инфекции у больных, страдающих различными формами туберкулеза легких, гортани или кожи, сопровождающихся массивным выделением МБТ с мокротой, а также в результате распространения МБТ гематогенно, спутогенно или лимфогенно из других органов, главным образом дыхания и пищеварения (интраканикулярный путь), а также вследствие контактного перехода на слизистую оболочку рта.
Первичные туберкулезные поражения крайне редко встречаются в полости рта. Наличие язвы на слизистой оболочке может быть единственным проявлением туберкулезного процесса при проникновении МБТ через поврежденную слизистую оболочку.
Патоморфологически при туберкулезе слизистой оболочки происходит образование типичных эпителиоидных бугорков с гигантскими клетками Пирогова-Лангханса и пролиферацией соединительной ткани, особенно выраженной при преимущественно продуктивном типе воспалительной реакции.
Образование очагов творожистого некроза, распада, отека окружающих тканей характеризует преимущественно экссудативный тип реакции. Эпителиоидные бугорки чаще лежат поверхностно и непосредственно под эпителием с круглоклеточной инфилтрацией. Вследствие творожистого распада при прогрессирующем развитии инфильтратов образуются язвы, как и вследствие активного пролиферирующего роста грануляционной ткани, разрушающей эпителий.
При преимущественно некротическом типе реакции отторгаются большие участки ткани вместе с эпителием, в результате чего образуются большие глубокие язвы. Гистологически они характеризуются сплошным или гнездным отсутствием эпителия. По краям язв эпителий истончен либо утолщен, метаплазирован, иногда дает отростки в подлежащую ткань.
В целом патологический процесс поражает слизистую оболочку полости рта, десны, щеки, твердое и мягкое небо, язык, красную кайму губ.
Клиническая картина. Симптомы туберкулеза рта различны в зависимости от остроты, характера, формы и локализации процесса. Клинически они характеризуются рядом общих функциональных расстройств организма, свойственных туберкулезной интоксикации, и локальной симптоматикой, включающей в себя проявления легочного поражения и непосредственно картину туберкулеза слизистой оболочки рта.
Визуальные проявления характеризуются полиморфизмом и отсутствием каких-либо признаков, характерных исключительно для туберкулезного поражения.
Основными клинико-морфологическими формами туберкулеза слизистой оболочки рта являются инфилътративная и язвенная.
Инфильтрат может быть ограниченным или распространенным. Иногда имеет характер опухоли (туберкулема). Инфильтрат может быть плотным, мягким, студенистым с гладкой или грануляционной поверхностью.
Цвет туберкулезного инфильтрата варьирует от ярко-красного при острых, преимущественно экссудативных, формах, до серого с соответствующими переходными оттенками.
Туберкулезные язвы имеют вид небольших трещин, скрывающихся иногда в складках слизистой оболочки рта, или обширных изъязвлений, сопровождающихся отеками с высыпанием милиарных сероватожелтых узелков. Дно язв большей частью представляет кровоточащую поверхность, усеянную мелкими зернистыми грануляциями. Края язв неровные, чаще мягкие, но могут быть и плотноватыми.
Болезненность при различных формах туберкулезного поражения отдельных частей полости рта весьма умеренная, зависит от локализации процесса и возникает как самостоятельное явление или при жевании пищи.
При острых и подострых вариантах течения болезни регионарные лимфатические узлы в большинстве случаев плотноватые, увеличенные, болезненные.
Туберкулез языка является частой локализацией туберкулезного инфекционного процесса в полости рта. Туберкулезный очаг чаще поражает корень языка и может развиваться как изолированная форма или возникать при непосредственном распространении специфического процесса из гортани или миндалин.
При осмотре отмечают гиперемию, инфильтрацию с отечностью отдельных участков или всего корня языка. При дальнейшем прогрессировании процесса образуются одиночные или разбросанные язвочки или обширный язвенный процесс с отечностью слизистой оболочки и высыпанием милиарных узелков. При этом язык увеличивается.
Больные отмечают неудобства при жевании, глотании; нарушается артикуляция, речь становится невнятной. Появляется обильное слюнотечение, неприятный вкус во рту, извращение вкусовой чувствительности.
В связи с анатомо-физиологическими особенностями туберкулез кончика и тела языка отличается от поражения корня в клиническом проявлении. Основными формами также являются инфильтративная и язвенная. Чаще поражаются кончик и боковые поверхности языка, реже — верхняя поверхность.
Субъективные симптомы могут быть мало выражены, особенно при трещинах языка, скрывающих в складках язву. При выраженном экссудативном компоненте воспаления возникают резкая боль, слюнотечение, затрудненное движение языка.
Из-за сильной боли нарушается артикуляция, речь становится невнятной, прием пищи для пациента затруднен до такой степени, что он отказывается от еды. Иногда процесс протекает и без выраженного болевого синдрома. В начале процесса образуется плотноватый инфильтрат, который в дальнейшем, распадаясь, трансформируется в язву. Возможны высыпания милиарных узелков.
При преимущественно продуктивном характере процесса язвы обычно выполнены грануляциями, сравнительно ограничены и малоболезненны.
Туберкулез твердого и мягкого неба. Проявления самые разнообразные — от поверхностных, ограниченных в виде трещинообразных язвочек с незначительной инфильтрацией, особенно на мягком небе, до обширного бугристого папилломатозного инфильтрата с характерными неровными язвами.
Начальные формы имеют вид ограниченного гиперемированного участка слизистой оболочки, в центре которого иногда просвечивает желтовато-белое пятнышко без нарушения целости эпителия. При острых, преимущественно экссудативных, поражениях глотки мягкое небо гиперемировано, инфильтрировано и усеяно милиарными узелками, на месте которых вскоре появляются язвочки.
Туберкулез слизистой оболочки губ и щек редко бывает изолированным, встречаясь чаще в комбинации с туберкулезным поражением верхних дыхательных путей и органов рта. Форма поражения чаще всего язвенная; частая локализация — углы рта. В острой фазе обычно наблюдается значительная болезненность, отечность губ с высыпанием милиарных узелков.
Туберкулез десен изолированно наблюдается редко. В области туберкулезного поражения ткань десны сначала набухает, становится очень рыхлой, болезненной, гиперемированной и кровоточащей. В дальнейшем при прогрессировании процесса образуется туберкулезная язва со значительно выраженными грануляциями.
Туберкулез слизистой оболочки рта и красной каймы губ проявляется в форме туберкулезной волчанки. Процесс на слизистой оболочке полости рта у 75% пациентов сочетается со специфическим поражением кожи лица.
Туберкулезный процесс распространяется с кожи носа на красную кайму верхней губы. Затем поражается и слизистая оболочка рта. Иногда встречается изолированное поражение только красной каймы верхней губы. Наиболее типичная локализация туберкулезных очагов — слизистая оболочка верхней губы, альвеолярные отростки верхней челюсти, область фронтальных зубов, твердое и мягкое небо.
Первичным элементом туберкулезной волчанки является бугорок (люпома), представляющий собой ограниченное безболезненное образование величиной 1—3 мм, желтовато-красного цвета.
Бугорки образуются на периферии очага поражения, могут сливаться, формируя очертания папиллом. Затем центр очага разрушается и образуется первичная туберкулезная язва с мягкими узурчатыми краями. Язва неглубокая, малоболезненная; дно покрыто желтокрасным налетом, по цвету напоминающим малину.
Для туберкулеезной волчанки характерен ряд симптомов:
- надавливание на бугорок предметным стеклом приводит к временному устранению окраски, обусловленной перифокальным расширением сосудов, и становятся видимыми первичные элементы желтовато-красного вида (симптом яблочного желе);
- пуговчатый зонд при надавливании на люпому легко проваливается внутрь (симптом Поспелова).
При локализации туберкулезного процесса на слизистой оболочке альвеолярного отростка разрушается костная ткань межзубных перегородок, зубы становятся подвижными до 2—3-й степени. На красной кайме губ туберкулезная язва покрывается кровянисто-гнойными корками; пораженная губа отечна, увеличена в размерах, имеет трещины и болезненна.
При процессе, протекающем без изъязвлений, может образоваться гладкий атрофический рубец. В местах изъязвлений рубцы плотные, формируются спайки между слизистой оболочкой и подлежащими тканями. Туберкулезная волчанка на губе приводит к деформации губы, затруднению приема пищи, искажению речи.
Течение хроническое, без лечения процесс может продолжаться несколько лет с образованием выраженных рубцовых изменений. Регионарные лимфатические узлы увеличены, плотные.
К осложнениям туберкулезной волчанки относятся рожистое воспаление, кандидоз. На слизистой оболочке рта в 1-10% случаев язвы, которые перерождаются в люпус-карциномы.
Милиарно-язвенный туберкулез — редко встречающаяся форма специфического поражения слизистой оболочки рта, также сочетающаяся с туберкулезом кожи.
Туберкулез кожи и подкожной клетчатки патогенетически связан с периодом заболевания.
Общепринятой классификации туберкулеза кожи нет. К так называемым первичным поражениям обычно относят колликвативный туберкулез, первичную и вторичную скрофулодерму. К диссеминированным — папулонекротический туберкулез, уплотненную эритему, лишай золотушных. Туберкулез кожи и подкожной клетчатки в форме вторичных поражений включает в себя плоскую, гипертрофическую, язвенную волчанку, бородавчатый и милиарно-язвенный туберкулез.
Диагностика. Большую роль играет правильный сбор анамнеза (сведения о контакте с больными туберкулезом, перенесенном в прошлом туберкулезе любой локализации, нахождение под наблюдением противотуберкулезного диспансера).
Обязательны рентгенологическое исследование легких для выявления активных специфических изменений или следов перенесенного туберкулеза; постановка туберкулиновой пробы Манту с 2 ТЕ ППД-Л.
При подозрении на туберкулез показаны троекратное микроскопическое исследование гнойного отделяемого язвы или мазка-отпечатка язвы по Цилю-Нельсену для обнаружения МБТ, диагностическая биопсия края язвы для гистологического и бактериологического исследования. При изучении биоптатов слизистой или кожи для подтверждения туберкулезной этиологии наряду с гистологическим исследованием показана ПЦР.
В неясных случаях, когда методы диагностики не дают достаточных оснований для исключения или подтверждения туберкулезной природы процесса, при отсутствии у пациента легочного туберкулеза проводят пробные курсы лечения противотуберкулезными препаратами, комбинацией изониазида, рифампицина пиразинамида и этамбутола (III режим химиотерапии).
Одним из самых распространенных инфекционных заболеваний во многих странах мира в настоящее время является туберкулез. Это социальная болезнь, так как ее эпидемиологические показатели во многом зависят от уровня жизни основной части населения, хотя заболеть недугом может каждый.
Туберкулез провоцируют патогенные аэробные микобактерии (палочки Коха), обладающие высокой устойчивостью к воздействию внешней среды.
Заболевание поражает все возрастные группы. Очень важно выявить недуг как можно раньше. Однако не все знают, как определить туберкулез. Попробуем разобраться.
Основные признаки туберкулеза легких начинают появляться после формирования очагов поражения. На первых стадиях патология чаще всего развивается без проявлений, они появляются на более поздних этапах заболевания.
Первые симптомы туберкулеза легких у взрослых – это проявления интоксикации в организме в результате выделения токсинов палочками Коха и продуктов омертвения и разложения легочных тканей.
Туберкулез у взрослых трудно диагностируется, так как его проявления очень похожи на те, которые возникают при других заболеваниях органов дыхания. Интоксикационные признаки туберкулеза у взрослых выражены ухудшением общего состояния:
- постоянное чувство усталости;
- слабость, вялость, потливость;
- апатия ко всему, заторможенность;
пониженная работоспособность;
- бледность кожных покровов;
- ухудшение аппетита, потеря веса;
- субфебрильная температура (37-37,5°C);
- может появляться лихорадка со скачками температуры;
- озноб;
- учащенное сердцебиение;
- у женщин – аменорея.
При запущенных формах заболевания может проявляться симптом утолщенных концевых фаланг рук (барабанные палочки). Этот признак характерен для туберкулеза легких у взрослых. При дальнейшем развитии заболевания проявляются бронхолегочные признаки, которые длительное время нарастают:
- Кашель – главное проявление болезни. В начале сухой, появляется утром и вечером. С развитием поражения легкого приступы становятся постоянными, выделяется вязкая прозрачная пенистая мокрота без запаха. Частота кашля, характер и количество мокроты зависит от формы и тяжести течения заболевания.
Кровохарканье появляется после кашля и является признаком формирования инфильтратов. Обычно в мокроте присутствуют прожилки или небольшое количество крови.
При накоплении в плевральной полости экссудата происходит ограничение дыхания и боли исчезают, в ходе его рассасывания появляются вновь. Общие симптомы при внелегочных формах туберкулеза в стадии интоксикации такие же, как и при заболевании легких. Как проявляется в дальнейшем каждое из них, зависит от локализации поражения.
В 90% всех случаев заболевания туберкулезом выявляют туберкулез легких, в остальных – внелегочный. Туберкулез легких имеет различные симптомы в зависимости от стадии и формы недуга. Выделяют 3 стадии развития легочного туберкулеза:
Первичное поражение может проявиться после первого проникновения инфекции в организм человека. В основном диагностируют у грудных детей и людей с ослабленным иммунитетом. Проявляются только смазанные интоксикационные симптомы, на которые больные не обращают внимания. Незначительное повышение температуры может длиться долго.
- Латентный (неактивный, скрытый) туберкулез не заразен, но туберкулиновые пробы положительны. Иммунные силы организма больного подавляют инфекционный процесс, который может возобновляться. Чаще всего симптомы отсутствуют. Иногда на 3 месяце болезни появляется небольшая утомляемость, незначительное повышение температуры.
- Вторичный туберкулез (рецидивный) – повторный процесс после завершения лечения первичного. При благоприятных условиях «пробуждаются» микобактерии в старых очагах или происходит новое заражение. Выражены симптомы интоксикации и бронхолегочные признаки, которые сохраняются долго и прогрессируют.
Последствием патологии являются остаточные изменения в легком. Чаще болеют люди старшего возраста.
Различают две основные формы недуга:
Открытая форма, при которой больной активно выделяет в окружающую среду туберкулезные палочки из зон распада в очагах поражения, при этом заражая здорового человека.
- Закрытая – не заразна, так как возбудители болезни не выделяются в окружающую среду. Они неподвижны, но могут периодически активизироваться.
В открытой форме – палочки Коха интенсивно размножаются, проявляются признаки заболевания туберкулезом, происходит заражение здоровых людей. Проявления закрытой формы сходны с признаками простуды или вирусной инфекции, бронхолегочные – отсутствуют.
Локализация инфекционного поражения и его распространенность определяют основные разновидности туберкулеза легких. Кроме общих туберкулезных симптомов, каждый из видов имеет специфические признаки туберкулеза легких у взрослых и детей:
Очаговый туберкулез – это небольшие очаги, образовавшиеся вследствие первичного заболевания или появившиеся после нового проникновения инфекции в организм человека. Он не заразный, в начале развития протекает бессимптомно, вяло. Со временем проявляется интоксикация. В период распада и уплотнения ее симптомы исчезают, появляются влажные хрипы и жесткое дыхание.
- Туберкулома легких – это казеозные (некрозные) очаги круглой формы небольших размеров в соединительнотканной капсуле. Есть проявления ухудшения общего состояния, кашель, мокрота. Если образуются каверны – в мокроте присутствует кровь.
- Диссеминированный туберкулез – развивается после попадания инфекции с кровью или лимфой в легкие. Характерны небольшие плотные очаги поражения. При подостром течении выражен кашель с мокротой, одышка и проявления осложнений. В хронической форме проявляется интоксикация, сухой кашель, усиливающаяся одышка, невротические реакции.
- Милиарный туберкулез возникает в результате проникновения микобактерии из кровеносных сосудов, попавших туда из других очагов инфекции. Он отличается появлением большого количества маленьких бугорков на легких и острым течением с признаками тахикардии, одышки, головной боли, высокой температуры, цианоза.
- Инфильтративный туберкулез развивается с образованием воспалительного инфильтрата с некрозом в центре. Этот вид туберкулеза легких может протекать без симптомов. При остром течении наблюдается потеря аппетита и веса, потливость, высокая температура, кровохарканье.
- При кавернозном туберкулезе происходит некротизация легочной ткани, образование каверн. Это осложнение других форм болезни. Симптомы – влажный кашель, мокрота с палочками Коха, кровохарканье.
- Казеозная пневмония является тяжелой формой заболевания с формированием большого количества полостей после казеозно-некротического распада легочных тканей. Протекает остро. Выражены симптомы интоксикации, кашель с мокротой, насыщенной туберкулезными палочками, кровохарканье.
Фиброзно-кавернозная форма – осложнение кавернозного процесса. При этом каверны окружает фиброзная соединительная ткань. Выражена интоксикация, кровохарканье, кашель.
Прогрессирующее заболевание развивается с тяжелой интоксикацией, сердечно-легочной недостаточностью, кровохарканье может превратиться в кровотечение.
Внелегочной туберкулез может протекать в любом органе – кишечнике, мозговых оболочках, головном и спинном мозге, в костях и суставах. Поражает мочеполовую и лимфатическую системы, кожу и глаза. Бывает только закрытым. Его проявления могут быть следующими:
Туберкулез кишечника проявляется запорами или диареей, вздутием живота, наличием крови в кале, признаками интоксикации. Может появиться кишечная непроходимость. Чаще всего это осложнение туберкулеза легких.
- При туберкулезе головного и спинного мозга выражены головные боли до рвоты, нарушение сна, боли в спине, нервные расстройства.
- Туберкулезный менингит развивается медленно. Появляются признаки интоксикации, затылочные боли, непереносимость шума, света, сонливость. Могут появиться нарушения сознания и менингеальные симптомы, которые приведут к летальному исходу.
- Инфекционное поражение костей и суставов чаще локализуется в позвонках, бедренных и коленных суставах. Выражено нарушениями двигательной функции, болями, отеками, хромотой, характерными переломами. В прогрессирующих процессах проявляется интоксикация, ограничивается подвижность, появляется деформация суставов и позвоночника.
- Туберкулез кожи возникает редко и хорошо излечивается. Может локализоваться на различных участках тела. Проявляется образованием подкожных узелков, которые растут и могут прорывать кожу с выделением гноя. Иногда присутствуют признаки ухудшения общего состояния.
Развитие болезни в мочеполовой системе приводит к нарушению механизма выведения мочи и образованию каверн в почках. Появляется кровь в моче, боль при мочеиспускании, болевые синдромы в спине.
На ранних стадиях внелегочного туберкулеза клиника проявлений не имеет выраженных симптомов, поэтому заболевание возможно подтвердить только лабораторными и инструментальными исследованиями.
Выше было описано, как распознать туберкулез самостоятельно, однако эти симптомы могут указывать и на другие воспалительные процессы органов дыхания, на вирусные инфекции. Без обследования больного дифференцировать эти заболевания исключительно по симптомам сложно даже специалисту.

Далее проводят клинический анализ крови и мочи. Понижение гемоглобина подтверждает фиброзно-кавернозный туберкулез легких. С целью выявления туберкулезной микобактерии исследуют мокроту, промывные воды желудка, жидкость из полости плевры больного человека. При подозрении на туберкулезный менингит – спинномозговую жидкость. Наличие туберкулезной инфекции в организме у детей устанавливают посредством пробы Манту.
Какие инструментальные методы исследования должен пройти больной, врач определяет на следующем этапе обследования:
Самым простым и доступным способом постановки диагноза при туберкулезе легких является рентгенография и флюорография. Эти методы устанавливают степень поражения легкого и распространение болезни.
- Компьютерная и магнитно-резонансная томография предоставляют более детальную информацию о патологии и помогают выявить внелегочные формы заболевания.
- Бронхоскопию используют для получения мазка из гортани или проведения биопсии, с целью получения легочной ткани для исследования.
Чтобы как можно точнее определить наличие туберкулезного процесса, применяют современный молекулярно-генетической метод диагностики – полимеразная цепная реакция, который с высокой точностью выявляет инфекционные болезни в любых формах и на различных стадиях.
Также обязательно проводятся общие анализы крови и мочи. Все исследования в комплексе с осмотром и сбором анамнеза позволят врачу правильно поставить диагноз, оценить тяжесть развития болезни и назначить качественное лечение.
Туберкулез полости рта – хроническое инфекционное заболевание, возбудителем которого является палочка Коха. Пациенты жалуются на ухудшение общего состояния, повышение температуры, вялость. Местно выявляют бугорки, в центральной части которых возникает болезненная неглубокая язвенная поверхность с неровными краями и желтым зернистым дном. Диагностика туберкулеза полости рта включает сбор жалоб, составление анамнеза заболевания, клинический осмотр, цитологическое и бактериоскопическое исследования. Лечение больных с туберкулезом полости рта проводится в туберкулезном диспансере.
Туберкулез полости рта – специфическое инфекционное заболевание, развивающееся на фоне сниженной резистентности при внедрении в организм микобактерий туберкулеза. Туберкулезную волчанку относят к наиболее часто диагностируемой форме туберкулеза полости рта. Ее выявляют у 18-35% больных. Как правило, при туберкулезной волчанке возникают сочетанные поражения слизистой, кожи околоротовой зоны, а также губ. Милиарно-язвенный туберкулез полости рта диагностируют у 1% пациентов. В остальных случаях обнаруживают первичный туберкулез полости рта и скрофулодерму. Заболевание чаще обнаруживают у представителей мужского пола. Снижение сопротивляемости организма способствует активизации условно-патогенной микрофлоры полости рта, в результате чего нередко возникает дополнительное бактериальное инфицирование язвенной поверхности. В 10% случаев туберкулезные изъязвления малигнизируются.
Туберкулез полости рта возникает на фоне подавленного иммунного статуса. Возбудителем заболевания является палочка Коха. Как правило, очаги поражения слизистой имеют вторичную природу, так как развиваются в результате распространения инфекционных агентов и их токсинов из основных открытых фокусов воспаления по сети кровеносных или лимфатических сосудов. Также при легочной форме туберкулеза инфицирование слизистой полости рта может возникнуть вследствие проникновения микобактерий, находящихся в мокроте. Туберкулез полости рта диагностируют редко, так как в ротовой полости палочки Коха быстро погибают.
Различают четыре основные формы туберкулеза полости рта:
1. Первичный туберкулез полости рта. Во взрослом возрасте встречается редко. Чаще заболевание диагностируют у детей. Основные пути инфицирования – респираторный, фекально-оральный.
2. Туберкулезная волчанка. В стоматологии волчаночную форму туберкулеза полости рта выявляют наиболее часто. Люпозно-эрозивные элементы поражения локализуются преимущественно на деснах. Туберкулезная волчанка склонна к хронизации. Зафиксированы случаи озлокачествления длительно незаживающих изъязвлений.
3. Милиарно-язвенный туберкулез полости рта. Возникает у ослабленных туберкулезом больных. Микобактерии, выделяясь с мокротой во время кашля, проникают вглубь слизистой в местах ее повреждений. Чаще поражаются небо и язык, реже очаги милиарно-язвенного туберкулеза полости рта диагностируют в зоне маргинальной десны, в области щек.
4. Скрофулодерма. Заболевание встречается преимущественно в детском возрасте. Клиника имеет некоторые отличия от других форм туберкулеза полости рта. Сначала возникает не бугорок, а узел достаточно крупных размеров, после размягчения и некроза которого образуются свищевые ходы. Заживление язвенной поверхности происходит с формированием характерных бахромчатых рубцов.
При первичном туберкулезе полости рта выявляют болезненные язвы с рваными краями и уплотненным основанием, покрытые желто-серыми наслоениями. Со временем участок изъязвления увеличивается. Одновременно с этим увеличиваются и спаиваются в единый конгломерат лимфоузлы. Часто наблюдается гнойный лимфаденит. Первичными элементами поражения у пациентов с туберкулезной волчанкой являются бугорки – безболезненные образования мягкоэластической консистенции диаметром до 3 мм красного цвета. Люпомы увеличиваются в размерах и сливаются между собой, образуя обширные очаги поражения.
После бугорковой стадии волчаночная форма туберкулеза полости рта переходит в язвенную фазу, для которой характерно появление участков изъязвлений. Язвы болезненные, с рваными возвышающимися краями и уплотненным дном серо-желтого цвета. Иногда язвенные поверхности могут быть покрыты кровоточащей грануляционной тканью. Во время 4 фазы туберкулеза полости рта наблюдается рубцевание изъязвлений. Возможно повторное образование бугорков вокруг рубцов, что в дальнейшем приводит к формированию грубой фиброзной ткани, деформирующей слизистую.
При милиарно-язвенном туберкулезе полости рта сначала образуются мелкие люпомы, которые очень быстро распадаются, в результате чего возникают обширные язвенные поверхности. Изъязвления болезненные, неглубокие, с рваными краями. Основание язвы неровное, часто покрыто грануляциями. Вокруг очага поражения образуются микроабсцессы. Присутствует незначительная гиперемия и отечность окружающих тканей. Чаще всего изъязвления локализуются на щеках и небе. Щелевидные язвы выявляют на границе перехода неподвижной слизистой в подвижную, а также на языке. Лимфоузлы при милиарно-язвенной форме туберкулеза полости рта болезненны, спаяны, увеличены.
При скрофулодерме обнаруживаются узлы больших размеров. Со временем узлы распадаются, в результате чего образуются свищи и обширные язвенные поверхности. Рубцевание происходит с формированием грубой фиброзной ткани.
Постановка диагноза туберкулез полости рта базируется на основании жалоб, данных анамнеза заболевания, результатов клинического, цитологического, бактериоскопического исследований. Во время физикального обследования врач-стоматолог выявляет небольшие возвышения на слизистой – бугорки. При пальпации люпомы малоболезненные, желто-красного цвета и мягкоэластической консистенции, быстро увеличиваются в размерах и сливаются между собой, образуя рисунки различной конфигурации. Вскоре на их месте обнаруживают неглубокие болезненные изъязвления с зернистым желто-серым дном и рваными возвышающимися краями.
Присутствует незначительное перифокальное воспаление. Лимфатические узлы у больных с туберкулезом полости рта становятся твердыми, бугристыми, болезненными при пальпации. Между поверхностью лимфоузлов и окружающими тканями образуются спайки. Для диагностики туберкулезной волчанки используют 2 дополнительных клинических теста. Методом диаскопии при туберкулезе полости рта определяют симптом «яблочного желе» (от надавливания на участок губ люпомы приобретают светло-коричневый оттенок), также наблюдается положительный феномен Поспелова (при касании кончиком пуговчатого зонда бугорка вершина люпомы разрушается, и зонд проваливается). Во время цитологического исследования соскоба, взятого с участка изъязвления, при туберкулезе полости рта наряду с эпителиальными клетками обнаруживают гигантские клетки Лангханса.
С помощью бактериоскопического метода у больных туберкулезом полости рта не всегда удается выявить микобактерии. Положительный результат анализа чаще наблюдается при милиарно-язвенной форме заболевания, реже в случае туберкулезной волчанки. Дифференцируют элементы поражения при туберкулезе полости рта с сифилисом, актиномикозом, травматической декубитальной язвой, злокачественным новообразованием. Пациента обследует стоматолог-терапевт. При подозрении на наличие туберкулезной инфекции больного направляют на консультацию к фтизиатру.
Лечение больных с туберкулезом полости рта проводится в специализированном туберкулезном диспансере. Для предотвращения присоединения бактериальной инфекции местно назначают антисептические ванночки. С этой целью используют препараты на основе хлоргексидина биглюконата. Для обезболивания применяют гели или спреи, в состав которых входят местные анестетики: лидокаин, анестезин.
После купирования острых явлений больным с туберкулезом полости рта показано проведение санирующих мероприятий: удаление отложений, лечение кариеса и его осложнений. При раннем обращении пациентов в медицинское учреждение и полноценном противотуберкулезном лечении прогноз в большинстве случаев благоприятный. Позднее выявление туберкулеза полости рта приводит к необратимым изменениям: прогрессирующему разрушению тканей, деформации слизистой.
источник
 пониженная работоспособность;
пониженная работоспособность; Первичное поражение может проявиться после первого проникновения инфекции в организм человека. В основном диагностируют у грудных детей и людей с ослабленным иммунитетом. Проявляются только смазанные интоксикационные симптомы, на которые больные не обращают внимания. Незначительное повышение температуры может длиться долго.
Первичное поражение может проявиться после первого проникновения инфекции в организм человека. В основном диагностируют у грудных детей и людей с ослабленным иммунитетом. Проявляются только смазанные интоксикационные симптомы, на которые больные не обращают внимания. Незначительное повышение температуры может длиться долго. Открытая форма, при которой больной активно выделяет в окружающую среду туберкулезные палочки из зон распада в очагах поражения, при этом заражая здорового человека.
Открытая форма, при которой больной активно выделяет в окружающую среду туберкулезные палочки из зон распада в очагах поражения, при этом заражая здорового человека.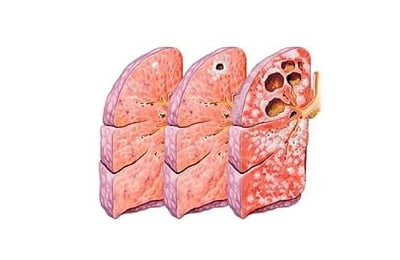 Очаговый туберкулез – это небольшие очаги, образовавшиеся вследствие первичного заболевания или появившиеся после нового проникновения инфекции в организм человека. Он не заразный, в начале развития протекает бессимптомно, вяло. Со временем проявляется интоксикация. В период распада и уплотнения ее симптомы исчезают, появляются влажные хрипы и жесткое дыхание.
Очаговый туберкулез – это небольшие очаги, образовавшиеся вследствие первичного заболевания или появившиеся после нового проникновения инфекции в организм человека. Он не заразный, в начале развития протекает бессимптомно, вяло. Со временем проявляется интоксикация. В период распада и уплотнения ее симптомы исчезают, появляются влажные хрипы и жесткое дыхание.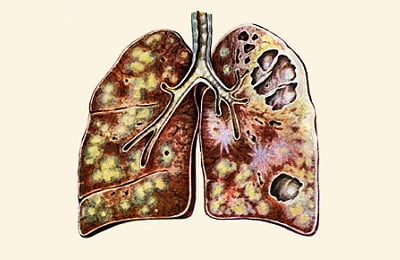
 Туберкулез кишечника проявляется запорами или диареей, вздутием живота, наличием крови в кале, признаками интоксикации. Может появиться кишечная непроходимость. Чаще всего это осложнение туберкулеза легких.
Туберкулез кишечника проявляется запорами или диареей, вздутием живота, наличием крови в кале, признаками интоксикации. Может появиться кишечная непроходимость. Чаще всего это осложнение туберкулеза легких. Самым простым и доступным способом постановки диагноза при туберкулезе легких является рентгенография и флюорография. Эти методы устанавливают степень поражения легкого и распространение болезни.
Самым простым и доступным способом постановки диагноза при туберкулезе легких является рентгенография и флюорография. Эти методы устанавливают степень поражения легкого и распространение болезни.