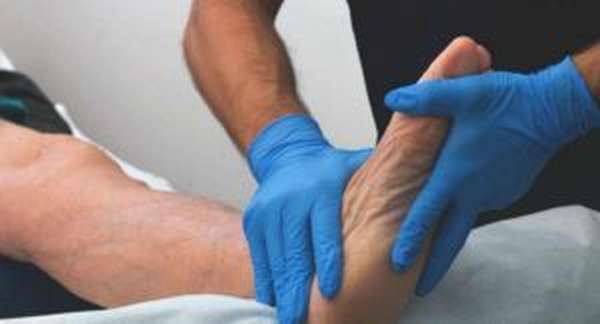

Травматизм ступней всегда диагностировать сложнее. Если на ногу неудачно наступил человек, то, кажется, быть перелома стопы не должно, но это не исключает появление трещин. Аналогичные нарушения вызывает падение тяжелых предметов сверху. Повредить палец можно во время ходьбы – споткнувшись о камень или иной предмет.
Ушибы пальца на руке можно получить при ударе ребром или падении на распластанную ладонь. Если кости не отличаются прочностью, то эта же причина спровоцирует оскольчатую деформацию или вывих.
В травматологи выделяют различные степени ушибов. Легкий ушиб легко диагностируется. При данной степени повреждение быстро проходит и мало напоминает разлом костей. В более сложных случаях поставить диагноз проблематично.
За отечностью, разлитой гематомой и болевым синдромом не удается распознать трещину или дробления костей, если деформация не видна невооруженным глазом. Некоторые ушибы так болезненны, что переносятся тяжелее перелома, при этом лечатся довольно легко. По степени стихания боли ушибы превосходят другие травмы. Однако многое определяется локализацией повреждения.
Эффективное обезболивающее при ушибах
Общие признаки переломов и ушибов заключаются в сильном отекании тканей, синяках, боли при движении. Однако распознать перелом удается, благодаря такому симптому, как крепитация. Это отличие сразу показывает характер травмы, но не всегда возникает, если кости сохранили местоположение.
Отличаются и кровоподтеки при сильном ушибе и разрушении кости. В первом случае гематома разливается единым пятном. Из-за костных обломков нередки подкожные кровоподтеки, вызванные разрывом капилляров острыми краями кости.
Только врач сумеет точно определить перелом или ушиб, зная, как и где был получен удар. Симптоматика будет разной в случае ушиба/перелома пальца на ноге или ушиба/перелома пятки. Травматолог может предугадать характер травмы и поставить предварительный диагноз на основании клинической картины. И все равно потребуется рентгенография, чтобы не допустить ошибок в лечении и не пропустить важных деталей.
Ушибы лица считаются наиболее опасными. Не стоит в домашних условиях определять перелом или ушиб носа, хотя по интенсивности боли обе травмы крайне болезненны. Перелом носа у ребенка может привести к деформациям лицевых структур ввиду хрупкости тканей. Лучше сразу обратиться к врачу, который диагностирует ушиб мягких тканей или перелом носа, что позволит быстро и качественно провести лечение.
На первый взгляд проявления травм схожи, однако при разрушении кости признаки не проходят за несколько дней. В этом случае симптоматика подразумевает:
- движения в пораженной области ограничены,
- боль особенно сильна в момент разрушения кости, в пассивном состоянии терпима, но ощущения усиливаются при попытке двигаться,
- растекается гематома, появляется отечность,
- при прощупывании или движении слышен характерный хруст,
- из-за смещения отломков обнаруживаются визуальные деформации,
- при опоре на поврежденную конечность возникает резкая боль.
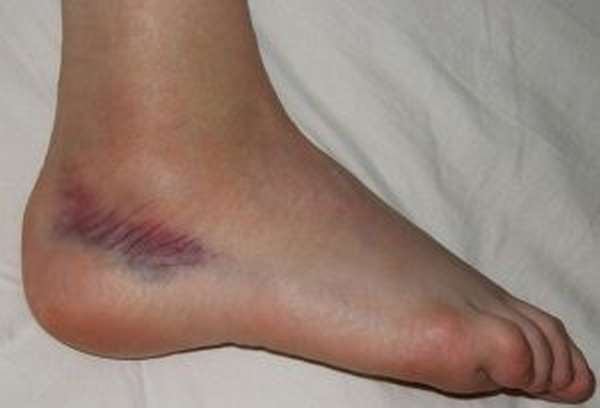
Довольно болезненным считается ушиб пятки, при этом кости повреждаются редко, а вот удар по пальцам на ноге чаще провоцирует трещины и вывихи.
Ярким симптомом перелома либо трещины руки выступает невозможность держать вес на вытянутой руке. Интересно, что выряженные гематомы и кровоподтеки могут отсутствовать.
Если травматизация костей ног или рук достаточно легко выявляется при внешнем осмотре, то как определить перелом носа? На опасные нарушения указывают затрудненность дыхания при отсутствии насморка, искривление перегородки, синяки вокруг глаз.
При защемлении пальца могут быть раздроблены костные ткани, но их защищает ногтевая пластина. Если она разрушена или удалена, что случается при серьезных повреждениях, подозревают деформацию твердых структур.
Также опасными симптомами выступают боли в суставах и сочленениях. При боли в спине после удара лучше сразу обратиться к врачу во избежание опасных осложнений. То же касается ушибов головы и грудной клетки.
Что касается классических проявлений ушиба, то это:
- боль – наиболее острая в момент травмы, через несколько часов ощущения на больных участках притупляются,
- отечность – распространяется в течение суток, затем уменьшается,
- гематома – развивается постепенно, достигает максимума в первые сутки, после рассасывается.
Следующими симптомами выступают временная тугоподвижность, онемение или покалывание, локальная гиперемия.
Когда необходимо обращаться в больницу? Если место удара отекло, болит и пульсирует, имеются дополнительные симптомы, вызывают скорую. Диагностировать перелом или ушиб способен врач-травматолог. Можно записаться к хирургу по месту жительства. Специалист подберет оптимальное лечение, но необходимо обращаться сразу после повреждения. Если на пальце разрушена ногтевая пластина, ее рекомендуют удалить.
Помощь при травме принесут холодные компрессы в первые сутки, и разогревающие после второго дня. Их делают, используя аптечные препараты и рецепты народной медицины (подробнее о компрессах расписано здесь). При наличии ссадин и ран после травмы предусмотрено наложение мягких повязок. Их меняют до заживления. Процедуру можно проводить дома.
источник
Получить травму можно буквально на каждом шагу. В зоне риска и взрослые, и дети. И неважно, занимаешься ты травмоопасным видом спорта или просто идешь на кухню попить воды, — одно неловкое движение может привести к ушибу, растяжению или перелому. Поэтому нужно знать, как действовать с пострадавшим в разных ситуациях. Алгоритм оказания первой медицинской помощи напрямую зависит от типа травмы. Но неопытному человеку не всегда удается правильно распознать вид повреждения.
Как можно отличить перелом от ушиба? Это один из самых сложных вопросов для тех, кто учится оказывать первую помощь. Попробуем найти ответ.
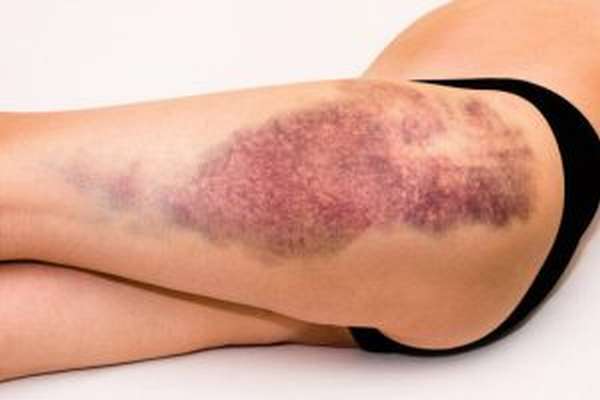
Ушиб — внутреннее повреждение тканей или органов, которое не сопровождается нарушением целостности кожных покровов. Такой вид травмы может быть результатом перелома, вывиха или растяжения.
Ушиб появляется как следствие падения или сильного удара. Страдают мягкие ткани и органы, расположенные на травмированном участке. На месте удара образуется гематома — скопление жидкой или свернувшейся крови. Если ушиб руки или ноги был сильным, ткани вокруг синяка оттекают, нарушая подвижность конечности.
Перелом — полное или частичное нарушение целостности кости или хряща. Сопровождается травмированием окружающих тканей: мышц, кожи, сосудов, нервных окончаний. Переломы могут появляться по двум причинам:
- вследствие воздействия на кость внешних сил, способных нарушить прочность скелета;
- при небольшом травмировании, если человек страдает от заболевания, изменяющего структуру костной ткани.
Перелом может быть открытым или закрытым. При травме первого типа кожа травмируется, появляется сильное кровотечение. Поврежденная кость видна на поверхности. При травме второго типа кожный покров остается цел, внешнее кровотечение отсутствует. Может появиться гематома.
Симптомы ушиба и закрытого перелома очень похожи. На первый взгляд обе травмы не имеют никаких отличительных особенностей, кроме синяка. Поэтому у людей и возникает вопрос: «Как отличить перелом от ушиба?»
Понять, как отличить перелом от ушиба, не так сложно, как может показаться. Главные признаки:
- Если у человека перелом, боль дает о себе знать несколько часов. Может усиливаться со временем. При ушибе болевые ощущения постепенно стихают.
- При переломе отек поврежденного места увеличивается на 2-3 день. При ушибе он появляется сразу после удара.
- Если целостность кости в конечности повреждена, невозможно совершать двигательную активность из-за появления сильной боли. Например, в случае, когда травмирована рука, нельзя сжать кулак. При повреждении ноги не получается полностью выпрямить ее.
- При переломе со смещением кости конечность может быть деформирована. Также может измениться ее длина по сравнению со здоровой.
Чтобы понять, какого типа травма у человека, надо надавить на поврежденное место в продольном направлении. Если пострадала рука или нога, попросите пациента осторожно перенести опору на нее. При переломе появится резкая боль в поврежденном месте.
Если не можете самостоятельно определить, какой тип травмы у пострадавшего, не стоит пытаться оказать первую помощь. Лучше дождаться приезда врача.
Понять по внешним признакам, какого типа травмы у пострадавшего, не так уж просто. И при закрытом переломе, и при ушибе появляются одинаковые симптомы:
- на пораженном месте появляется припухлость;
- кожный покров синеет;
- травмированная область болит.
Отличить перелом мизинца от ушиба можно по следующим признакам:
- длина поврежденной фаланги изменилась;
- в пальце чувствуется постоянная острая боль;
- при ощупывании можно обнаружить деформацию кости.
При ушибе боль в пальце будет возникать во время двигательной активности. Через пару дней она пройдет. Если у пациента перелом, болевые ощущения будут только усиливаться со временем. Сильнее станет и отечность.
Как отличить перелом от ушиба самостоятельно? Здесь важен практический опыт. Всегда есть шанс, что человек без медицинского образования ошибется. Поэтому не стоит заниматься лечением самостоятельно.
Нелишним будет посетить больницу и пройти рентгенологическое обследование, чтобы получить точный диагноз.
Отличить перелом мизинца ноги от ушиба можно по тем же признакам, что и тип повреждения фаланги руки. Появляется постоянная боль, которая становится невыносимой за несколько дней. Отек постепенно усиливается. Палец становится короче. При ощупывании можно обнаружить выступ кости. Если перелом со смещением, будет заметна сильная деформация пальца.
При ушибе пальца ноги пострадавшему будет тяжело перенести опору на травмированную конечность. Как и в случае с ушибом фаланги на руке, при двигательной активности будет появляться острая боль, которая быстро пройдет, если грамотно провести лечение.
Мы разобрались, как отличить перелом от ушиба пальца ноги или руки. Теперь выясним, как правильно оказать первую помощь.
Оказать первую медицинскую помощь можно, следуя приведенному ниже алгоритму:
- приложить к месту ушиба холодный компресс или лед, завернутый в ткань;
- если есть повреждение кожного покрова, обработайте рану антисептическим средством и наложите повязку;
- при сильных болевых ощущениях принимают анестезирующие средства.
Лечат ушиб при помощи специальных противовоспалительных мазей. Они снимают отечность, способствуют рассасыванию гематомы и снимают боль. Восстановительный период после ушиба длится 7-14 дней.
Если образовавшая после удара гематома не проходит длительное время, рекомендуется обратиться к врачу. В редких случаях, чтобы справиться с недугом, требуется хирургическое вмешательство.
Первая помощь при переломе имеет большое значение для дальнейшего лечения. Важно не усугубить ситуацию. В первую очередь при закрытом переломе пальца надо его обездвижить. Для этого из подручных материалов делают шину. Подойдет ручка, палочка от мороженого, веточка. Шину накладывают с внутренней стороны пальца и закрепляют стерильным бинтом или любой другой тканью.
Если перелом открытый, надо обработать рану антисептическим средством: «Хлоргексидином», перекисью водорода, «Мирамистином». При кровотечении на поврежденное место накладывают марлевую повязку или ватный тампон. После чего фиксируют травмированный палец. Для снятия болевого симптома используют «Анальгин», «Кетанов», «Нурофен».
При переломе надо обязательно обратиться к врачу. Самостоятельно справиться с такой травмой невозможно.
Вы узнали, как отличить перелом от ушиба. Познакомились с техникой оказания первой помощи при травмировании пальца на руке или ноге. Соблюдая инструкции, вы легко сможете помочь пострадавшему. Но если не уверены в своих силах, трогать травмированную конечность не стоит. Неправильно оказанная первая медицинская помощь лишь усугубит состояние больного.
источник
Ушиб пятки – травма, которую просто получить, она доставляет большой дискомфорт, но легко поддается лечению. Это повреждение может иметь разные серьезные осложнения, для избегания которых важно точно установить диагноз и пройти надлежащее лечение.
Наиболее подвержены ушибу пятки дети-непоседы , которые часто неосмотрительно бегают и прыгают. Также к группе риска по получению травмы относятся:
- спортсмены из-за неудачно выполненных рывков с места и при падении;
- трейсеры (те, кто занимаются паркуром);
- девушки , которые носят высокие каблуки – ушиб может возникнуть при неправильной постановке стопы в момент подъема по лестнице, бега или интенсивного шага.
Однако получить ушиб могут не только спортсмены после прыжка, дети и обладательницы обуви с неудобными каблуками. Травмироваться могут даже люди с малоподвижным стилем жизни: Риск увеличиваются при ношении обуви на тонкой подошве: стопой ощущается практически каждая неровность, потому прыжок с неудачным приземлением или бег по лестнице несет риск ушиба.
При ушибе кожные покровы не теряют свою целостность, повреждаются исключительно мягкие ткани. Первый признак – боль в пятке, вызванная сдавливанием нервных окончаний. Если ушиб был незначительным, его последствия ограничиваются только дискомфортом при ходьбе и незначительной болью. Чем сильнее оказалось повреждение, тем более интенсивный болевой синдром беспокоит пациента.
Основные признаки, по которым можно распознать сильный ушиб:
- Синяк на пятке. Из-за сильного удара чаще всего повреждаются кровеносные сосуды, расположенные в этой части ноги. Вследствие этого кровь проникает в близкорасположенные мышечные ткани, подкожно-жировую прослойку, что и вызывает появление гематомы. Чем сильнее удар, тем больше синяк. У пожилых людей, из-за истощения сосудистой системы, размер гематомы всегда больше.
- Припухлость. Отек в месте удара появляется из-за нарушения кровообращения. В связи с этим усиливается боль, пациенту становится сложно носить привычную обувь. Также в месте удара может сформироваться шишка, что расценивается как осложнение, вызванное сильным ушибом.
- Хромота. При подобных травмах пациент может ходить, эта функция лишь частично ограничивается из-за боли. Также на уровне подсознания возникает потребность оберегать поврежденную конечность и не наступать на пятку, из-за чего становятся заметными изменения в походке и хромота.
Главная задача диагностики при травмировании нижней конечности – исключить разрыв связок и перелом кости.
Отличить ушиб пятки от перелома и повреждения связок можно по характеру и интенсивности боли.
- При сильном ушибе пациент сначала испытывает острую боль, через несколько часов она становится тупой и ноющей. Болевые ощущения локальные, только в месте удара. Также при ушибе пациент может ходить, вставая на поврежденную ногу (пусть и не в полной мере).
- После перелома или травмирования связок боль распространяется по всей стопе и отдается импульсом выше по ноге, носит более резкий характер и со временем увеличивается. При переломе кости пятки и стопы возможность наступать на нее утрачивается до полного срастания.
Для того, чтобы точно установить диагноз и исключить осложнения, после травмы обязательно нужно посетить специалиста. Врач-травматолог проведет визуальный и пальпационный осмотр и назначит рентгенограмму. Рентгенографический снимок показывает, сохранила ли целостность пяточная кость. По цвету синяка доктор определяет, как давно пациент травмировался. Так, сразу после ушиба пятка краснеет, в течение 2 дней гематома приобретает и сохраняет фиолетовый цвет, а потом окрашивается в желто-зеленый.
Если после удара пятки появилась боль, эта часть стопы приобрела красный оттенок и отекла, можно предположить ушиб. Для того, чтобы облегчить состояние пациента и не допустить осложнений, до приезда врача важно предпринять следующие меры:
- Снизить нагрузку на травмированную ногу. Больному рекомендуется удобно лечь или сесть, оставив ногу свободно свисать. Если возможно, лучше приподнять травмированную конечность: это стимулирует отток крови и лимфы, что уменьшит отечность.
- Приложить холод . Можно использовать бутылку с ледяной водой, компресс из пакета с кубиками льда, другие подручные средства. Охлаждение стимулирует сужение кровеносных сосудов, что останавливает излияние в окружающие ткани. Это помогает убрать боль и предотвратить образование большого синяка. Но прикладывать ледяной компресс нужно только непосредственно после травмы и в первые 48 часов, в дальнейшем это лишь затруднит рассасывание гематомы.
- Допускается прием обезболивающего до посещения травмпункта в тех случаях, если боль нестерпимая. Для этого можно использовать все подручные анальгетики – Анальгин, Нурофен, Ибупрофен.
Ни в коем случае нельзя делать перевязки или фиксировать поврежденную стопу другими способами до осмотра травматолога и уточнения диагноза.
Если ушиб сопровождается переломом, эти меры приведут к смещению костей и осколков.
Начинать лечение стоит только после того, как пациент удостоверился в отсутствии переломов, трещин кости, надрыва связок и других осложнений. Главная цель лечения воспаления пятки при ушибе: минимизировать количество крови, появившейся в мягких тканях после повреждения сосудов.
Схема лечения обычно включает такие меры:
- Использование медикаментов и средств для наружного применения. Их основная функция – снятие отека, стимуляция рассасывания крови для уменьшения гематомы.
- Физиотерапевтические процедуры, которые способствуют восстановлению тканей и уменьшают болевой синдром.
- Препараты для внутреннего применения, обладающие обезболивающим эффектом.
После точной постановки диагноза, когда исключен перелом, нужно еще в течение нескольких дней накладывать холодные компрессы, дополнительно покрывая их сверху тугой повязкой. Повязка сдавливает кровеносные сосуды, что не позволяет крови протекать дальше в ткани. На третий день после травмы ледяные компрессы следует сменить на тепловые – это поможет быстрее восстановить ткани.
При правильном лечении ушиб пятки после прыжка или удара полностью проходит за 10-14 дней.
Для снятия отечности и уменьшения гематомы рекомендуется делать компрессы, основанные на медикаментах, а также регулярно в течение дня наносить на пятку мази и гели.
- Для компрессов подходят Димексид, Траумель, Гепарин . Также иногда используют раствор соли. Повязка с компрессом должна быть комнатной температуры.
- Мази и гели: Долобене, Индовазин, Левомеколь, Лиотон. Средства нужно наносить на сухую очищенную кожу, без повязки сверху.
Также можно лечить ушиб при помощи ножных ванночек с марганцовкой, морской солью . Нельзя использовать слишком горячую или холодную воду: она должна быть комнатной температуры или чуть теплее, и не вызывать неприятных ощущений. Чтобы закрепить результат после процедуры, на насухо вытертую кожу следует нанести противовоспалительную мазь.
Обезболивающие препараты обычно нужны только в первые дни после получения травмы, при нестерпимых болях. Врач может назначить какой-либо из нестероидных анальгетиков, к примеру, Ибупрофен или Нимесил.
Эффективно и быстро вылечить ушиб позволяют физиотерапевтические методы. Чаще всего назначаются магнитотерапия (или магнитолазеротерапия), фонофорез и ультразвуковая терапия.
- Воздействие магнитом на мягкие ткани способствует их быстрому заживлению.
- Лечение ультразвуком значительно ускоряет реабилитацию. Уже после одного сеанса становится заметным уменьшение синяка и припухлости.
- Фонофорез отличается от предыдущего метода нанесением на поврежденный участок специального препарата, благодаря чему ткани поддаются более интенсивному воздействию.
До полного восстановления пациент сталкивается с такими негативными последствиями, как хромота и невозможность носить повседневную обувь из-за отека и боли. Вместе с пяточной костью, можно повредить примыкающие к ней кости и ахиллесово сухожилие. Это расценивается как осложнение и сопровождается сильной болью, которая возникает при минимальном надавливании на поврежденную пятку.
К еще более серьезным нарушениям может привести некорректное лечение. Самые распространенные:
- Часто сильные ушибы лечат растираниями камфорного спирта или домашними спиртовыми настойками. Важно знать, что чрезмерное втирание подобных средств способно вызвать образование тромбов и закупорку сосудов.
- В некоторых случаях пациент пускает восстановление на самотек, не предпринимая никаких лечебных мер. Есть некоторая вероятность, что организм справится и побочных патологий не возникнет. Однако нередко такое отношение провоцирует развитие более серьезных заболеваний: артрита стопы, подагры.
При травмировании пятки рекомендуется как можно раньше обратиться к врачу: самостоятельный осмотр в домашних условиях не гарантирует точной постановки диагноза. Если же пациент проходит лечение дома без наблюдения травматолога, и боль в пятке долго не проходит (или даже болит еще сильнее), нужно обязательно сделать рентгеноскопию.
Так, при ушибе облегчение наступает в течение 2-3 дней местной терапии, в противном случае есть подозрение о более тяжелой травме.
источник
Переломы стопы по медицинской статистике составляют от 8 до 10% всех случаев повреждения костной ткани. Происходит это из-за высокой функциональной нагрузки на эту область.
Сегодняшнее интервью с врачом-травматологом посвящено повреждением голеностопного сустава и диагностике травм. Также, мы узнаем какие вспомогательные меры при переломе стопы применяются в медицине и как отличить ушиб стопы от перелома.
— Евгений Николаевич, стопа – это структурная часть тела, при повреждении которой нарушается опорная способность всего организма и ее травмирование может привести к нарушению подвижности на всю оставшуюся жизнь. Расскажите нашим читателям, чем может грозить данная травма и какие ее последствия.
— Стопа в человеческом организме – это комплекс костей разного размера, соединенных множеством суставов, мышц и связок, которые обеспечивают ему подвижность и эластичность. За счет такого сложного строения этот отдел организма выдерживает массу тела и давление, смягчает воздействие на жесткую часть ноги при ходьбе и прыжках, амортизируя нагрузку.
Повреждение одной небольшой кости или сустава может повлечь плачевные последствия, так как все части зависимы друг от друга. Малейшее изменение одной составляющей может изменить и деформировать всю стопу, нарушив, соответственно, ее функционирование.
— Чем это грозит и представляет ли опасность для жизни эта травма?
— Опасность для жизни может быть только в редких случаях, как правило эта травма хорошо поддается лечению, но этим должен заниматься только квалифицированный врач. А вот неправильная терапия нарушает функционирования конечности и опорную способность стопы, что влечет за собой развитие патологий – плоскостопия, артрозы.
Стопа образована двадцатью шестью костями разного размера, которые скрепляются суставами, связками и мышцами.
В зависимости от функциональных особенностей весь скелет этого отела делят на три группы:
- Фаланги пальцев имеют в составе 14 костей, две из которых входят в строение первого пальца и остальные включают по три кости. Такое расположение обеспечивает подвижное строение, обеспечивающее равновесие и подвижность для осуществления ряда движений.
- Плюсна имеет в строении 5 трубчатых костей короткой длины, обеспечивающих соединение пальцев и предплюсны. Каждая из трубчатых костей имеет суставную поверхность для обеспечения подвижности пальцев.
- Предплюсна имеет в строении следующие кости их семь: 3 клиновидные, одна кубовидная, одна ладьевидная, пяточная и таранная. Они располагаются между костями плюсны и голени. Эта часть формирует голеностоп.
В анатомическом строении стопы задействован не только костный скелет, но и мышечная ткань, связки, кожный покров, сухожильные соединения, сосуды и нервная ткань принято деление этой области и в зависимости от их расположения – задняя, средняя и передняя. Такое зонирование позволяет более точно классифицировать переломы в стопе.
Для лучшего понимания характера повреждений необходимо более подробно разобрать все составляющие стопы и функционирование каждой из них.
Таблица № 1. Костные элементы скелета стопы и их описание.
Верхняя передняя часть имеет площадь, формирующую скрепление сустава и таранной кости, часть сзади – это бугор для соединения с сухожилие. Область внизу кости расширена и образует выступ подошвы. Анатомическое строение кости позволяет ей формировать сустав с ладьевидной костью, сочленяться с сосудами и нервами мышечной тканью, и сухожилиями.
На данную кость приходится максимальное давление, так как она обеспечивает сцепление всей пятки с поверхностью земли. Ее правильное функционирование позволяет обеспечивать рычаг силы для сгибательных движений всей стопы, поэтому перелом голеностопного сустава в этой области не позволит делать прыжки и становиться на носочки.
Головка представляет из себя широкий элемент овальной формы в передней части, обеспечивающий сцепление с ладьевидной костью. Тело – область сзади служит для сцепления с берцовой и пяточной костью.
Шейка наиболее подверженная травмам область, она имеет расположение среди головки и тела. Структурное отличие таранной кости – отсутствие сочленения с мышечной тканью, сухожилиями и максимальное количество суставных площадей, покрытых хрящевой тканью.
— Под воздействием каких факторов происходят травмы в этой области?
— Нарушение целостности костей стопы возникают при недостаточной их упругости под влиянием определенных факторов, различают:
- Травматический перелом или нарушение целостности в следствие травмы;
- патологический перелом;
- стрессовый перелом или усталостное разрушение кости.
Большая часть повреждений стопы имеет травматический характер. Они происходят под влиянием травматического воздействия высокой интенсивности на кости. Тавмирование случается в месте физического давления на косточку или в наиболее ослабленном ее месте.
Факторы при которых возникает нарушение целостности костной ткани:
- Осевое влияние. Под чрезмерной осевой нагрузке, происходящей при вертикальном падении или при механическом давлении на всю часть подошвы определенного предмета может произойти перелом одной или нескольких кости голеностопа, но чаще происходит травма пяточной кости.
- Избыточное выкручивание — травма стопы происходит в момент внутреннего или наружного обращения под влиянием травматического фактора. Под действием данного фактора может произойти перелом обеих лодыжек, стопы, одновременно.
- Тыльное выгибание – повреждение происходит при одновременном сильном изгибе стопы с тыльной стороны и ударе, который может быть в следствие падения или механического воздействия определенного предмета. Это приводит к травме шейки таранной кости и краю большеберцовой косточки.
- Прямой механизм травматического давления на подошву в следствие падений с высоты, прыжков, ударов тяжестей может привести к слому любой кости стопы.
- Иные механизмы, вызывающие травмы включают в себя повреждения в результате механического воздействия при любом положении подошвы. Это сильно расширяет список травм и повреждений, среди которых могут быть, как краевой перелом стопы, так и сложные переломы голеностопа.
Этот вид перелома встречается реже травматической формы, так как происходит только при наличии патологий, снижающих прочность и упругость костной ткани. В момент пониженной резистентности костей перелом происходит, даже, при минимальном травмирующем воздействии во время ежедневной активности.
Это могут быть прыжки с небольшой высоты, минимальное падение, удар слабой интенсивности, в тяжелых случаях причиной может послужить обычное напряжение мускулатуры.
Повреждение кости происходит в месте нарушения ее структуры в результате определенного местного или хронического заболевания костной ткани.
— Что служит причиной патологической перестройки костной структуры, которая приводит к травмам?
— Как правило, это снижение метаболизма, развивающееся под воздействием изменений организма, как правило, это гормональная перестройка и возраст.
Заболевания, которые приводят к подобным состояниям:
- Остеомиелит – инфекционный воспалительный процесс, при котором происходит изменение костного мозга и ткани. Этот процесс нарушает поступление питательных веществ в кость, ослабляя ее.
- Остеопороз – снижение синтеза и нарушение минерализации костей с последующим их истощением.
- Онкология костного мозга и ткани истощает и ослабляет, приводя к их травмам при минимальном физическом воздействии.
- Генетические заболевания, которые способны вызвать аномалии в анатомической структуре костной ткани и нарушить процессы поступления минералов в кости.
- Недостаток в организм полезных элементов – причина повышенной травматичности. Так как в процессах обновления костей участвуют минеральные вещества, витамины и питательные вещества их нехватка приводит к структурным изменениям и снижению упругости и прочности костей.
- Прием медикаментов определенных групп может вызвать истощение костей и повысить риск повреждений.
— Евгений Николаевич, какие препараты негативно сказываются на состоянии костной составляющей нашего организма?
— Это группы лекарств, замедляющие метаболизм и меняющие гормональный фон.
Данные препараты активируют процессы растворения костей, к ним можно отнести:
- гормоны щитовидной железы;
- лекарства на основе лития;
- гормоны стероидного происхождения;
- лекарства, используемые при химиотерапии;
- противосудорожные медикаменты;
- антибактериальные средства из тетрациклиновой группы.
Но для лечения заболеваний не стоит отказываться от их приема, так как патологические изменения в структуре костей могут случиться только при их длительном употреблении и риск возможного повреждения кости не сравним с риском заболеваний для терапии которых они предназначены.
Также акцентирую ваше внимание на том, что все выше перечисленные состояния могут вызвать не только перелом стопы и лодыжки, но и переломы всех костей скелета.
Наиболее частым повреждением при стрессовом переломе стопы подвергаются плюсневые кости. Данный тип перелома начинает развиваться с небольшой трещинки в кости.
— Что такое стрессовый перелом стопы?
— Это тип перелома, который возникает в следствие хронического, т.е постоянного воздействия физического фактора слабой интенсивности на определенную часть стопы. Такое перенапряжение в течение длительного временного отрезка может повредить даже здоровую кость, не говоря уже о хрупких костях с определенными патологиями.
— Данный вид перелома характеризуется, как профессиональный и случается у людей, которые подвергаются однообразным нагрузкам длительный период времени. В основном это спортсмены, танцоры, военнослужащие, которые в силу своей профессиональной практики и испытывают подобные патологические ситуации.
Также в число пострадавших входят люди с наличием ряда заболеваний, повреждающих костную ткань и в данном случае переломы возникают в результате повседневной активности.
В человеческом организме происходит постоянное обновление не только тканей, но и костей. Этот процесс называют костным ремоделированием, он активизируется под воздействием нагрузок умеренной интенсивности, например, упражнений с сопротивлением, которые стимулируют обновления костной ткани и увеличивают ее плотность.
Если происходят избыточные нагрузки возникает дисбаланс, при котором повреждение костей превышает их реконструкционные способности. Под постоянным воздействием данного состояния костная ткань истончается и ослабевает, это состояние в медицине называют усталостью кости, которое приводит к переломам.
Такое состояние может развиваться и при слишком большой мышечной нагрузке, когда мышцы не в состоянии поглотить повышенную нагрузку отдают ее часть кости. Опять же возникает симптом усталости кости, от суда и второе название стрессового перелома — усталостный перелом стопы.
— При каких ситуациях может возникнуть такой дисбаланс и усталость кости?
— Ремоделирование и обновление клеток ткани костей протекает в период покоя, поэтому такое сочетание может развиваться с отсутствием правильного режима, когда физические нагрузки преобладают над адекватным отдыхом.
Чаще всего, данное состояние наблюдается у:
- Бегунов, которые в погоне за рекордами резко увеличивают длительность дистанции (адекватное добавление нагрузке не более двух километров в неделю);
- Танцоры перед премьерами, которые увеличивают длительность ежедневных тренировок до 10-12 часов в сутки;
- Зачастую стрессовый перелом наблюдается у военнослужащих новобранцев, которые без должной физической подготовки длительное время маршируют на плацу. Перелом, в этом случае, получил свое название в медицине — маршевый перелом стопы.
- Женщин, которые длительное время ходят на высоких каблуках. При таком положении стопы теряются ее амортизирующие свойства, и максимальная нагрузка припадает на плюсневые кости, имеющие тонкую структуру.
- Заядлых туристов, которые маршируют с большой нагрузкой на плечах по несколько сотен километров.
- Людей, которые большой отрезок рабочего времени проводят на ногах. Это представители сферы обслуживания – продавцы, парикмахеры, повара.
— Евгений Николаевич, если при обычном травматическом или патологическом переломе происходит моментальное повреждение костей, то при стрессовом это состояние развивается постепенно. Можно ли на ранних стадиях, во время дисбаланса предотвратить усталостный перелом?
— Усталостный, маршевый, шаговый перелом стопы все это синонимы стрессового перелома, который начинает развиваться на микроскопическом уровне и постепенно, повреждения усиливаются, вплоть до трещины в кости.
Иногда, такие состояния могут не сопровождаться определенной симптоматикой пока не происходит более серьезная травма на этом фоне, например, перелом со смещением. Но в большинстве случаев, для шагового перелома характерна определенная симптоматика и при своевременном диагностировании можно предотвратить серьезные повреждения.
— Какая клиническая картина характерна для этого типа травмы?
— Основным симптомами при стрессовом переломе является боль, но она может носить разный характер:
- Притупленные болевые ощущения, которые беспокоят в период физической активности или напряжения поврежденной области. Например, стрессовый или усталостный перелом правого голеностопа будет отзываться тупой болью при выполнении опорной нагрузки во время танца, этой ногой. При этом в период полного покоя боль полностью пропадает.
- Ноющая постоянная боль ощущается в определенной области, при этом определить ее точный источник невозможно, она как бы находиться в глубине, чем и затрудняется диагностика.
- Резкая и острая боль, которая возникает после определенной активности или нагрузки. При такой симптоматике проще всего диагностировать стрессовое повреждение, так как без проблем можно сопоставить нагрузку и симптом.
- Локальная боль после нагрузки проявляется, в основном, после рабочего или тренировочного дня, при этом для нее характерно полное отсутствие в момент физической активности.
- Хроническая боль, которая носит постоянный характер и сопровождает в момент физической активности и отдыха. Она присутствует, даже, в момент полного исключения активности. Болевой синдром присутствует в районе повреждения костной ткани.
- Трансформирующаяся боль из притупленных болевых ощущений постепенно приобретает постоянный изматывающий характер и стечением времени только усугубляется.
- Тянущая боль в определённой области стопы на фоне изменения физической активности и физических нагрузок. Как правило, она проявляется спустя неделю две после смены образа жизни.
— Какие еще симптомы характерны для данного повреждения?
— Дополнительная клиническая картина:
- Воспаление и отечность мягких тканей в зоне травмы;
- Чувство слабости в районе травмы. Например, стрессовый перелом лодыжки левой стопы будет проявляться местной слабостью с болевым ощущением или без него.
При наличии характерной симптоматики стоит немедленно обратиться к врачу-ортопеду для подтверждения диагноза и составления оптимальной схемы лечения.
Также существуют факторы, повышающие риск возникновения усталостного перелома:
- Недостаточный синтез витамина D или его плохое усвоение. Именно этот компонент не позволяет снижаться плотности костной ткани и повышает ее прочность. Особое внимание этому факту стоит уделить людям со светлым типом кожного покрова, который говорит о недостатке витамина D.
- Разная длина ног.
- Плоскостопие.
- Недостаточное содержание кальция и белка в рационе.
- Анорексия, булимия.
- Гормональные сбои у женщин, которые приводят нарушению менструального цикла и развитию аменореи при которой вымывается кальций из организма.
Но даже, при отсутствии всех этих факторов и при наличии сбалансированной активной нагрузки и отдыха стрессовый перелом может настигнуть спортсменов определенных видов спорта и военных. Приведу, наиболее частые примеры усталостных переломов и виды деятельности в которых они встречаются.
Таблица № 2. Характерные повреждения костной ткани при определенных видах деятельности.
| Вид деятельности | Локализация травмы |
| Танцы, легкая атлетика | Перелом свода стопы – 2-3 плюсневые кости. |
| Военные | Перелом пятки (пяточной кости). |
| Бег, балет, аэробика | Малоберцовая кость, косточки голени, перелом обеих лодыжек стопы |
| Бег на длинные дистанции, футбол, баскетбол | Переломы в голеностопе, чаще всего ладьевидная кость |
| Теннис, волейбол | Кости предплечья |
Спортсменам группы риска, даже, при отсутствии характерной симптоматики необходимо регулярно обследоваться у специалиста.
Не зависимо от типа перелома и фактора, вызвавшего его, различают виды переломов стопы:
- Открытый – перелом с повреждением мягких тканей в зоне травмы. При таком виде повреждения происходит не только перелом кости, но и образуется открытая рана в области травмы, возникающая после повреждения костными отломками мягких тканей. Этот тип перелома особо опасен, так как существует угроза серьезных кровотечений и заражения бактериальными инфекциями. Открытый перелом стопы составляет до 20% от всех других. Это объясняется отсутствием подкожной клетчатки в этой области и близостью кожного покрова к скелету.
- Закрытый – перелом с повреждением костей и с отсутствием повреждений мягких тканей.
- Со смещением – перелом костей с последующим отстранением костных отломков в сторону. Смещение костей при переломе стопы встречается не часто, так как в этой области и благодаря анатомическим особенностям все кости плотно соединены связками и сухожилиями. Чаще всего смещение происходит при повреждении таранной, пяточной, плюсневой и костей пальцев.
- Без смещения – перелом с полным или частичным повреждением определенного элемента кости и без отстранения ее отломков в сторону.
- Оскольчатый перелом стопы – самый сложный вид повреждения. Он характеризуется разрушением кости с образованием нескольких осколков, как правило, более трех. При этом части кости могут смещаться или оставаться на месте, может отсутствовать или присутствовать травма мягких тканей. Такой вид перелома может потребовать хирургического вмешательства.
— Евгений Николаевич, давайте перейдем непосредственно к переломам. Опишите их подробнее.
— Как я уже говорил, все переломы классифицируют относительно их локализации – переломы передней, средней и задней области.
На данную часть приходиться около 62% всех повреждений голеностопа. К травмам передней части относят переломы костей плюсны и перелом пальцев стопы – фаланг.
— Какая клиническая картина характерна при повреждениях данной области стопы?
— Симптоматика будет проявляться в зависимости от характера повреждения и его локализации, а также, от числа травмированных костей, присутствия отломков и их смещения. Поэтому, правильно будет разобрать нарушения в структуре кости в зависимости от их места.
При травме плюсневых костей выделяют повреждение их диафиза, шейки и области основания. Место травмирования будет зависеть от вида воздействия. Во время прямого — чаще подвергаются повреждению 2-4 плюсневая косточки, при косвенном 4-5 кость.
Повреждение основания характерно для непрямого механического воздействия, а перелом диафиза для непрямого воздействия.
Симптоматика характерная для повреждения плюсневых костей:
- деформация в зоне травмы;
- повышенная подвижность поврежденной области;
- отечность кожного покрова;
- перелом 5 по счету плюсневой кости вызывает опухоль на тыльной стороне стопы, иногда припухлость распространяется на наружную область голеностопа.
— Как проводится диагностика?
— Не всегда получается распознать повреждение с помощью прощупывания, поэтому используют рентгенографию. Снимок перелома стопы при поражении плюсневых костей делаю в нескольких ракурсах – боковом, полу боковом и прямом.
Тем не мене, такая тактика не всегда срабатывает и при повреждении основания 3-5 костей без отдаления осколков диагностика сильно осложняется накладкой теней друг на друга и применяется снимок подошвы с ее укладкой под углом от 35°до 45°.
— Какие терапевтические мероприятия проводятся?
— Все зависит от тяжести повреждения:
- При наличии перелома без смещения разгружают конечность повязкой из гипса, до колена. В медицине это называют сапожок при переломе стопы. Продолжительность его ношения зависит от количественного повреждения костей, от места локализации и тяжести, но в основном составляет от трех до пяти недель. Далее назначается реабилитация, о которой поговорим чуть позже.
- Перелом со смещением вызывает гораздо обширные трудности, так как необходимо полностью восстановить отломки костей на место, что не всегда возможно сделать при помощи репозиции вручную. Даже при условии успеха данной процедуры может произойти повторное смещение отломков, после наложения гипсовой повязки. Для исправления ситуации применяют скелетное вытяжение.
— В чем заключается проведение этой процедуры?
— Вытяжение проводят при помощи проволоки или нити из шелкового материала, отломков за мягкие ткани пальцев. Процедура опасна травмированием мягких тканей в этой области и образованием рубцов в районе вытяжения.
Минимизировать побочные эффекты и повысить эффективность процедуры можно, используя специальную раздвижную шину. Данное приспособление дает возможность проводить вытяжение за косточку дистальной фаланги.
— Если нет возможности применить этот метод или он оказывается не результативным, существуют ли еще методики?
— Да, может быть назначено хирургическое вмешательство – адаптационное закрепление отломков с помощью стержня из металла.
— Какие показания для проведения операции?
— Сложные повреждения костей с расположением в нескольких местах единовременно, при не эффективном закрытом восстановлении костей и переломы по косой и поперечной линии.
Операция внутрикостной фиксации имеет ряд преимуществ перед другими методами:
- полностью исключено повторное отстранение отломков;
- использование функциональной терапии на ранних сроках перелома;
- срастание перелома голеностопа происходит намного быстрее;
- восстановление полной функциональности конечности.
Адаптационная фиксация отломков не применяется при продольном повреждении, внутрисуставной травме и повреждениях шейки и головки.
— Евгений Николаевич, что такое функциональное лечение?
— Нагрузка и выполнение активных движений пальцами поврежденной конечности.
Травма фаланг пальца привычное явление в практике врача-травматолога, так как это мене защищенная область голеностопа. Зачастую повреждаются 1-2 пальцы, за счет значительного выступа по отношению ко всей стопе.
Клиника при травме пальцев:
- болевой синдром в области повреждения;
- усиление боли при пальпации;
- опухоль кожного покрова в месте травмы;
- острый и резкий болевой синдром при осевой нагрузке на поврежденную фалангу;
- кровоподтеки на тыльной области или на подошвенной.
Распознавание повреждений проводят при осмотре, в большинстве случаев этого достаточно, или с помощью рентгеновского исследования в трех ракурсах – боковом, полу боковом и прямом. Диагностика затрудняется при исследовании сесамовидных костей, наиболее тяжело подтвердить перелом первого пальца стопы без использования рентгена.
— Перелом пятого пальца стопы и, например, первого имеют отличия в лечении?
— Нет, перелом мизинца стопы и всех остальных лечатся одинаково.
— При повреждении без смещения накладывается липкий пластырь на травмированную фалангу.
— Лангетка при переломе голеностопа в области пальцев применяется редко (множественные повреждения или прелом проксимальной фаланги пальца). В остальных случаях медицинская практика подтверждает ее громоздкость, так как увеличивается срок нетрудоспособности, также она может вызывать дополнительные болевые ощущения, чего не происходит при использовании пластыря.
— Можно ли шевелить пальцами при переломе стопы?
— Даже, нужно, так как это благотворно сказывается на сохранении функциональности пальца в будущем. В этом еще одно преимущество использования пластыря, он позволяет проводить активные движения уже спустя несколько суток после перелома.
— Как проводят лечение переломов со смещением?
— Проводят мероприятия по восстановлению отломков методом вытяжения. После формирования костной мозоли накладывается гипс, в виде туфельки.
— При повреждении фаланг используют оперативное вмешательство?
— В очень редких случаях, когда нет возможности восстановить отломки с помощью шины.
— Трудоспособность возвращается через четырнадцать дней после обычного перелома, и через месяц после перелома со смещением.
Данный отдел стопы имеет сложное анатомическое строение из-за тесных сочленений и функциональной взаимосвязи всех элементов. Поэтому, даже минимальные нарушения в скелете приводят к нарушению опорной функции стопы, что влечет за собой потерю нетрудоспособности.
К повреждениям этой части голеностопа относят переломы костей:
Большую часть повреждений данной области характеризуют, как внутренний перелом голеностопа или внутрисуставной. При таком повреждении нарушается анатомическое связь в суставах, что приводит к ограничению функциональности стопы (супинация, приведение, отведение) и полной потере трудоспособности.
- отечность в средней зоне стопы;
- деформация формы;
- болезненные ощущения в месте травмы;
- усиление боли при пальпации в месте перелома;
- боль при нагрузке на поврежденную конечность.
Предварительный диагноз врач ставит при осмотре и подтверждает его после рентгенологического исследования.
Травма ладьевидной кости чаще всего сочетается с травмой других костей, так как происходит при воздействии тяжести и при увеличенной подошвенной флексии, что задевает другие элементы стопы. Характер переломов, в большинстве случаев, осколочный со смещением. Связки тыльной части стопы наименее прочные и смещение происходит в эту область.
Рентгенологическое исследование при подозрении на нарушение целостности ладьевидной кости проводят в двух ракурсах – прямом и боковом.
— При переломе без смещения достаточно гипса. Он накладывается в виде сапога со специальным супинатором, в подошвенной части, который предупреждает уплощения свода стопы. Длительность лечения до восьми недель.
— Используется функциональное лечение?
— Физическая нагрузка на конечность допускается только спустя месяц после перелома и в дозированных количествах.
При переломах с наличием смещения стараются провести ручное восстановление отломков на место. Процедуру проводят под наркозом. При вправлении кости расширяют область между клиновидными костями и головкой таранной кости и вставляют отломок на место. После проведения процедуры производят наложение гипса, как и в случае перелома без смещения.
Сложные переломы в голеностопном суставе с большим смещением отломков ладьевидной кости вправляют при использовании шины Черкес-Заде. При этом одна спица проводиться через пятку, вторая через плюсневые кости и при растяжении отломки становятся на место.
— В каких случаях применяют оперативное вмешательство?
— При переломах кости с одновременным вывихом в области сустава Шопора
Как я уже говорил, в разделе анатомии, клиновидные кости соединяются с двух сторон с другими элементами стопы. При таком анатомическом строении повреждение клиновидной кости сопутствуют переломы других костей. Чаще всего страдают плюсневые, так как клиновидные соединяются с их суставной поверхностью.
Наиболее частым травмам подвергается первая клиновидная кость, так как она находиться во внутренней области края подошвы и менее защищена от механического воздействия. Диагностика проводится, как и в случае с ладьевидной костью.
Лечение перелома без смещения проводят с помощью гипсовой повязки с супинатором – сапожка. При переломе клиновидных костей необходимо держать конечность в покое на протяжение 10 дней, далее соблюдать дозированную нагрузку.
Для лечения перелома со смещением используют мероприятия, как и при травме ладьевидной кости. Если мероприятия не результативны назначают операцию с фиксацией отломков при помощи спицы Киршнера.
Необходимо уточнить, что прогноз при данном переломе благоприятен, но лечение сопровождается болезненными ощущениями, которые могут сохраняться и после выздоровления.
Травма кубовидной кости составляет минимальный процент от всех переломов стопы. Травмируется этот элемент только под действием прямого механического давления большой силы. Диагноз перелом голеностопа с повреждением кубовидной кости чаще всего сочетается с повреждением плюсневых, клиновидных и ладьевидной костей.
Подтверждение перелома проводят с помощью рентгена в прямой проекции. Для перелома кубовидной кости не характерно наличие сильного смещения, поэтому методика лечения заключается в наложении гипса, в виде сапога и с наличием супинатора.
— Какие рекомендации при данном типе повреждения?
— Полное отсутствие в течении первой недели, далее дозированное напряжение конечности. Длительность восстановления в гипсовой повязке от 1-1,5 месяцев.
— А если диагностирован оскольчатый перелом с наличием большого числа осколков, как проводят лечение?
— Лечение проводят привычным путем, но при не проходящих длительное время болях, особенно при ходьбе целесообразно удаление мелких осколков оперативным путем.
К травмированию данной области относят перелом таранной и пяточной кости. Деформация скелета этой области нарушает опорную способность всей конечности.
Этот вид травмы в медицине делят на перелом:
- шейки;
- головки;
- тела;
- заднего отростка;
- комбинированный перелом.
Повреждение этой области обусловлено при падении с высоты на ровные ноги. Перелом таранной кости, чаще всего, сопровождается повреждением пяточной кости и в очень редких случаях другими элементами стопы.
Клинические проявления перелома:
- отек большей части стопы;
- отсутствие конкретной области боли;
- резкая и острая боль при движении в голеностопном суставе;
- болевой синдром при движении большого пальца ноги.
Диагностику проводят с помощью рентгена в боковой проекции.
Голеностопный перелом без смещения в области таранной кости лечиться при помощи гипсовой повязки в форме сапога. Длительность восстановления до 6 недель.
Перелом со смещением лечат в зависимости от локализации повреждения.
Повреждение шейки таранной кости вправляют с помощью ручной репозиции под наркозом. При этом стараются минимизировать давление, путем вытяжения стопы и подошвенного сгибания. При таком воздействии отломки сближаются и занимают необходимое положение.
После этого накладывается повязка без изменения положения стопы (подошвенное сгибание). Через семь недель гипс снимают и накладывают другой с изменением положения стопы (под прямым углом).
— Какие показания к оперативному вмешательству?
— При двух и более безрезультатных попыток восстановить нормальное положение отломков назначают открытую репозицию при использовании спиц Киршнера.
— Как проводят лечение при переломе заднего отростка таранной кости?
— Перелом голеностопного сустава с повреждением отростка фиксируют гипсом «сапожок» на один месяц.
Основные причины повреждения данной области – прыжки и падения с большой высоты на вытянутые ноги и непосредственное механическое сдавливание кости. Перелом пятки часто сопровождается повреждением плюсневых костей и лодыжек.
Закрытая травма пяточной кости – сложный перелом, который включает многообразную классификацию, в зависимости от своего характера:
- травмирование кости с наличием смещения и без;
- компрессионный перелом пяточной кости со смещением и без;
- компрессионный перелом стопы с повреждением пяточной кости, сопровождаемый значительным смещением и изменением угла суставной части бугра.
Симптоматика перелома пяточной кости:
- боль в области травмы;
- острый болевой симптом при нагрузке на стопу;
- деформация области повреждения;
- отек;
- кровоподтеки в области подошвы;
- уплощение свода стопы;
- скованные движения в области голеностопа.
При диагностике повреждений проводят рентген обеих стоп в двух проекциях. Например, перелом левой стопы по снимку сравнивают с рентгеном правой.
Такая методика позволяет с точностью определить правильный угол наклона стопы, ее длину и высоту. Таким же образом, диагностируют перелом правой стопы.
— Какие прогнозы при такой травме?
— Лечение пациентов с таким диагнозом должно проводиться по индивидуальной схеме, так как ни одна из принятых методик не дает достаточно положительного результата и в большинстве случаев компрессионные переломы пятки приводят к инвалидности.
— Какие методы по вашему мнению необходимо использовать?
— В настоящее время большинство врачей используют гипсовую повязку сапог без репозиции отломков. Это делают с расчетом на последующее улучшение результатов, но в большинстве случаев у больных происходит атрофия мышц голени и как следствие нарушение движений.
По моему мнению, данный метод не соответствует требованиям при лечении данной патологии, его использование допустимо только при переломе без смещения.
В сложных случаях с наличием смещения должен применяться способ скелетного вытяжения. Но эту процедуру может проводить только опытный специалист, так как она требует навыков и строгого контроля за тягами с грузами. Малейшая ошибка может привести к диастазу отломков и нарушению функций связочного аппарата.
— Евгений Николаевич, скажите, чем отличается перелом голеностопа у детей и взрослых и чем отличаются методики лечения?
— Анатомия костного строения у ребенка и ее физиологические особенности часто приводят к определенному виду травм, характерных для этого периода развития.
Малыши очень часто травмируются во время игр, но при этом они менее всего подвержены переломам.
Этому есть разумные объяснения:
- маленькая масса тела снижает силу механического воздействия при ударе и падении;
- структура костей у ребенка тонкая, но в то же время она намного эластичнее, чем у взрослого, так как содержит минимальное количество солей;
- строение надкостницы, имеющей большую толщину, защищает от травмы;
- трубчатые кости ребенка на конце имеют эластичный хрящ, ослабляющий силу удара.
Все эти особенности детского организма предупреждают перелом кости, но в то же самое время приводят к другим травмам, характерным для этого возраста:
- Поднадкостничные переломы – травма при которой поврежденная кость покрыта надкостницей и не повреждена ее целостность. Данный вид перелома характерен для голени.
- Эпифизеолизы, остеоэпифизеолизы – отрыв эпифиза от метафиза по линии хряща. Данная травма характерна только для детского возраста, пока не произошло полное окостенение.
- Апофизеолиз – отрыв апофиза по линии хряща.
При данных травмах клиническая картина отличается от переломов:
- сохраняется подвижность поврежденной области;
- отсутствует патологическая деформация и подвижность;
- сохраняются правильные очертания поврежденной области;
- болевые ощущения наблюдаются только при пальпации.
Точный диагноз ставится только после проведения рентгенологического исследования.
— Если произошел перелом в стопе у ребенка, какая симптоматика характерна?
— При наличии обычного перелома со смещением клиническая картина у взрослых и детей практически не отличается. Единственный симптом, характерный для ребенка – температура. Она поднимается при всасывании в кровь содержимого гематомы. Отметки не превышают 38°С.
— Что делать при переломе голеностопа? Нужно ли оказывать первую помощь?
— Несмотря на то, что данный вид травмы не несет угрозы для жизни оказание первой помощи необходимо. Вовремя принятые меры помогут избежать осложнений в будущем. Первое, что нужно сделать — вызвать бригаду скорой помощи.
- такой вид травмы часто сопровождается повреждением нервов и сосудов, что значительно ухудшает положение больного и в дальнейшем грозит осложнениями, а вовремя приехавшие медики окажут необходимую помощь;
- перелом любой кости сопровождает сильная боль, бороться с которой в домашних условиях невозможно;
— Что делать до приезда медиков?
— При оказании помощи пострадавшему необходимо:
- Уложить пострадавшего в горизонтальное положение и приподнять поврежденную конечность выше уровня тела. Это увеличит отток крови от поврежденной области, облегчит нагрузку на стопу, облегчая болевые ощущения. В некоторых отдельных случаях такое положение может усиливать болевой синдром и для его облегчения нужно подобрать наиболее комфортное положение для больного.
- Наложить шину на стопу. Этот момент является одним из основных, так как помогает снять нагрузку и снизить боль. Иммобилизация поврежденной конечности позволит избежать повреждения мягких тканей осколками кости.
- Дать обезболивающие препараты. Лекарственные средства из домашней аптечки не справятся с сильным болевым синдромом, но позволят его облегчить. Необходимо уточнить, что эффект от препаратов наблюдается не ранее чем через 20мин после принятия. При приеме препарата должна строго соблюдаться инструкция. Именно такой отрезок времени необходим для полного всасывания лекарства в ЖКТ.
- Приложить лед. Эта процедура снижает отек тканей, интенсивность боли и кровотечение. Холод нужно прикладывать на защищенную тканью кожу.
— Чем проводить иммобилизацию стопы и как правильно это делать?
— Как говорят, все, что есть под рукой в такой ситуации подойдет. Это могут быть доски, плотный картон, проволока. Материал нужно наложить и зафиксировать так, чтобы обездвижить суставы ниже и выше места повреждения. Например, перелом основания стопы потребует фиксации голеностопа и самой стопы.
— Какие обезболивающие препараты давать пострадавшему?
— В таблитированной форме можно использовать Парацетамол 500 мг или Дексалгин 12-25 мг. При возможности ввести инъекционно – Анальгин 1-2 мл или Декскетопрофен 12-25 мг.
Данные препараты помогут снизить болевой синдром, но не уберут его полностью. Прибывшая на место бригада скорой помощи проведет обезболивание при помощи нестероидных или наркотических лекарств.
Методы сопоставления костных отломков и наложение гипсовых повязок мы рассмотрели при травмах каждого отдела стопы, но лечение на этом не заканчивается и длиться до формирования костной мозоли и до момента, когда она твердеет и закрывает место перелома.
— Евгений Николаевич, какие лекарства назначаются при переломах?
— При сращивании костной ткани нужно помочь организму и ускорить этот естественный процесс. Назначаются препараты из нескольких групп.
Таблица № 3. Лекарства при переломах голеностопа.
| Группа лекарств | Показания к применению | Препараты |
| Препараты на основе Хондроитина и Глюкозамина |
|
|
| Препараты кальция | Назначаются после образования первичной костной мозоли для укрепления кости. Могут быть назначены, как моно лекарства (только кальций) их цена ниже, так и препараты комплексного содержания с витаминами, минералами и солями кальция. |
|
| Иммуномодуляторы | Применяются при открытых переломах, во избежание осложнений и после хирургического вмешательства при сопоставлении отломков. |
|
Из личного опыта могу посоветовать прием препарата Мумие, он значительно снижает срок восстановления после травмы. На ряду с ускорением процесса образования костной мозоли Мумие является общеукрепляющим и противовоспалительным средством.
— Евгений Николаевич, сколько срастается перелом голеностопа?
— Точных сроков нет, потому как на это влияет ряд факторов и первый среди них — возраст. Процесс срастания быстрее проходит у пациентов в молодом возрасте.
- наличие оперативного вмешательства;
- пожилой возраст;
- сопутствующие заболевания – туберкулез, онкология, сифилис, диабет;
- авитаминоз;
- сбои в работе надпочечников и щитовидной железы;
- длительный прием некоторых препаратов.
— Что делать если не срастается перелом стопы?
— Причиной этому могут стать те же факторы, что и замедляют восстановление поврежденной кости (заболевания, препараты). А делать нужно, только одно – строго соблюдать все предписания доктора, которой при отсутствии положительной динамики составит дополнительную схему лечения.
Также в силах больного помочь себе самостоятельно и употреблять в пищу продукты с высоким содержанием кальция – творог, семя кунжута, рыба, фасоль и др.
— Бывают случаи неправильно сросшихся костей?
— Неправильно сросшийся перелом голеностопа не редкость в медицинской практике. Данная ситуация может быть следствием врачебных ошибок в процессе лечения, несвоевременное обращение за врачебной помощью, неправильная диагностика, чрезмерная нагрузка на поврежденную область.
Это явление в медицине называют синдромом деформации при котором происходит изменение анатомического строения скелета, приводящее к ряду осложнений:
- фиброзные патологии мягких тканей;
- нарушение функциональности голеностопа;
- костные мозоли;
- артрит травматического характера.
Клиническая картина патологии зависит от локализации и тяжести повреждения.
Пациент может предъявлять следующие жалобы:
- Хромота и болевые ощущения в стопе.
- Неустойчивость при ходьбе.
- Болевой синдром в области голеностопа и подошвы.
- Отечность поврежденной области.
- Плоскостопие.
— Как проводится лечение этой патологии?
— Это хирургическое вмешательство. И в каждом конкретном случае нет определенной инструкции. Схема операции разрабатывается исходя из ситуации, но проводится она с одной целью – максимальное устранение деформаций, восстановление функций стопы и опорной способности.
— Что такое застарелый перелом голеностопа?
— Это синоним неправильно сросшегося перелома, который диагностируют в следствие тех же самых причин (неправильная тактика лечения свежего перелома, ошибки в диагностике).
На ряду с применением лекарственных средств при повреждении костей назначаются физиопроцедуры при переломе голеностопа, которые значительно ускоряют процесс восстановления костной ткани.
Таблица № 4. Физиопроцедуры при переломе голеностопа.
| Процедура | Воздействие |
| УВЧ | Ускоряет регенерацию тканей. При проведении процедуры заметен согревающий эффект, который снимает воспаление и ускоряет заживление. |
| Магнитотерапия | Оказывает противовоспалительный эффект. Снижает болевой синдром, благодаря чему снижают дозу обезболивающих препаратов. |
| Ультрафиолетовое облучение | Усиливает образование витамина Д, который необходим для усвоения кальция и скорейшей регенерации костной ткани. |
| Электрофорез с кальцием | На область поражения воздействуют током постоянной частоты, которые заряжают частички кальция и способствуют их проникновению в ткани. Процедура помогает обогатить место разлома кальцием для скорейшего заживления. |
— Евгений Николаевич, что вы посоветуете для реабилитации?
— Период реабилитации иногда занимает больше времени, чем сама терапия. Из-за перелома и наличия гипса мышечная масса оказывается обездвиженной длительное время, поэтому необходимо восстановить нормальное функционирование.
- Правильная ходьба после снятия гипса – залог полного восстановления функциональности. Даже при условии болезненных ощущений нужно стараться ходить правильно.
- Гипсовая повязка при переломе голеностопа приводит к снижению подвижности суставов и атрофии мышц, поэтому после ее снятия не стоит сразу бежать и бросать костыли. Это может привести к повторной травме. Старайтесь постепенно приучить конечность к нагрузкам.
- Эластичный бинт при переломе стопы поможет распределить нагрузку правильно и стимулирует кровообращение в пострадавшей области.
- Используйте лечебную гимнастику.
- Солевые ванночки — результативное средство в период реабилитации. Они согревают, снимают боль, локально стимулируют обменные процессы, ускоряют процесс регенерации и обогащают поврежденную ткань минералами.
— Как делать ванночки при переломе голеностопа?
— Можно воспользоваться этой процедурой в косметологическом кабинете или центре реабилитации, но можно и в домашних условиях. Для этого берется теплая вода в необходимом объеме и добавляется морская или обычная поваренная соль. Опустите голеностоп в воду и массируйте легкими движениями. Длительность процедуры 15мин.
- скачки АД;
- сахар в крови;
- повреждения кожного покрова;
- повышенная температура;
- заболевания сосудов.
— Евгений Николаевич, как отличить перелом от ушиба стопы?
— Ушиб стопы – распространенный вид повреждения, но гораздо менее опасный, чем перелом. При данной травме происходит повреждение мягких тканей без нарушения целостности кожного покрова. Очень важно правильно диагностировать, что не всегда так просто, потому как перелом или ушиб голеностопа имеют схожую симптоматику.
Клиническая картина ушиба:
- болевой синдром в области повреждения;
- отечность мягких тканей в области удара;
- нарушение нормального функционирования прилегающих суставов.
Как видно из клинической картины перелом стопы или ушиб определить очень сложно, так как похожая симптоматика присутствует и при повреждении костей. Поэтому при наличии симптоматики после травмы нужно обратиться за помощью в травмпункт, а при сильной боли вызвать скорую. Квалифицированный врач, после проведения диагностических мероприятий поставит точный диагноз.
— Существуют диагностические мероприятия, которые можно провести самостоятельно, как отличить перелом стопы от ушиба стопы?
— Да, по характеру некоторой симптоматики можно выяснить вид травмы, приведу сравнительную таблицу.
Таблица № 5. Как отличить ушиб от перелома стопы.
| Симптом | Перелом | Ушиб |
| Боль в момент травмы | Присутствует сильная неутихающая боль и со временем только усиливается. | Симптом ярко выражен, но со временем болевые ощущения притупляются. |
| Отек мягких тканей | Проявляется сразу или по прошествии нескольких дней, все зависит от локализации повреждения и плотности мышц в этой области. | Проявляется в короткий промежуток времени. |
| Усиление болевого синдрома при движении поврежденной области | Присутствует усиление боли в момент движения, в покое она стихает. | Интенсивность боли не меняется. |
| Деформация стопы | Присутствует в месте повреждения | Нет |
| Патологическая подвижность | Присутствует не естественное движение костей в месте повреждения. Запрещено с помощью прощупывания этой области определять перелом стопы или ушиб, так можно повредить нервы и сосуды | Нет |
| Осевая нагрузка – опора на поврежденную стопу | Присутствует усиление боли в области перелома | Интенсивность боли не меняется |
источник














