По статистике, в 70–80% случаев после черепно-мозговых травм происходит нарушение зрения. Механизм ухудшения зрения, равно как и исход сотрясения, различается. Из числа причин нарушения зрения 41% случаев приходится на поражение зрительного нерва. Первые признаки нарушения зрения в виде мелькания мушек перед глазами появляются уже в самые первые минуты инсульта и ушиба головы.
После сотрясения мозга часто наблюдается ухудшение зрения
Нарушение зрения после сотрясения головного мозга (СГМ) происходит вследствие таких причин:
- Изменение нейронов на молекулярном уровне.
- Отёк мозга – избыток накопления жидкости мозговыми тканями. Следствие отёка – повышение внутричерепного давления, которое вызывает ишемию нервных клеток.
- Надрывы мозговых капилляров при травме, вследствие чего развиваются очаговые изменения от ишемии до кровоизлияния.
- Надрыв зрительного нерва в момент ушибаголовного мозга.
- Поражение ствола мозга, который регулирует дыхание и кровообращение. Нарушение в системе дыхания и кровообращения вызывает в той или иной степени гипоксию мозга, что и отражается на зрении.
- Следствиеишемического инсульта после травмы, как её осложнение.
- Микротравмы основания черепа, которые приводят к отёку, ишемии и сдавлению зрительного нерва в канале.
В случае внезапной потери зрения после травмы головы прогноз неблагоприятный. Если ухудшение зрения происходило на протяжении нескольких дней после ушиба головного мозга, лечение лекарственными препаратами, содержащими глюкокортикоиды, восстановит зрение. При тяжёлой травме головного мозга с повреждением зрительного нерва лечение проводят путём декомпрессии нервного ствола.
На степень нарушения мозговых функций влияет физическое состояние головы в момент травмы. Если голова не была фиксирована защитным шлемом, сотрясение усугубляется. Фиксированное положение головы во время травмы уменьшает степень поражения головного мозга.
При сотрясении мозга все перечисленные изменения носят функциональный обратимый характер при условии лечения в нейрохирургическом отделении.
В момент травмы происходят функциональные мозговые нарушения 3 степеней тяжести: лёгкой, средней и тяжёлой. Чем продолжительней потеря сознания во время катастрофы, тем тяжелее степень повреждения мозговых структур.
Симптомы нарушения функций головного мозга:
- Нарушение памяти. Продолжительность потери памяти прямо пропорциональна степени поражения нейронов. Нервные клетки мозга можно смело сравнить с жёстким диском компьютера-мозга человека. Накопленная за всю жизнь зрительная и слуховая информация хранится в нейронах. Ушиб головы действует на нейроны подобно компьютерному вирусу – он стирает из памяти информацию, предшествующую катастрофе. Чем выше уровень произошедших биохимических и биофизических изменений в нейронах во время катастрофы, тем больше проблем с памятью сразу и после СГМ.
- Дезориентацияпосле ушиба головы связана с нарушением мышления, которое произошло вследствие сбоя в работе нейронов левого полушария.
- Нарушение зренияпосле сотрясения напрямую связано с повреждением зрительных путей головного мозга. После травмы офтальмологи и неврологи с диагностической целью проверяют зрительные симптомы.
Первые симптомы СГМ – это нарушение сознания, тошнота и рвота, головокружение. Отмечается при сотрясении звон в ушах, светобоязнь, мелькание мушек и двоение в глазах.
В остром периоде ушиба головы повреждение зрительного нерва и изменения глазного дна в виде застойных дисков наблюдаются в 41% случаев. Такие глазные симптомы в раннем периоде указывают на внутричерепную гипертензию. По статистике Республиканского Центра нейрохирургии глазные признаки при травме головы встречаются в 75–80% случаев. Диагностические признаки ЧМТ, в том числе сотрясения, по глазам:
- расширение или сужение зрачковпосле катастрофы – симптом СГМ;
- анизокория (различная величина зрачков) послеушиба головы свидетельствует о сотрясении мозга;
- вялая реакция обоих зрачков на свет говорит о лёгкой степени СГМ;
- отсутствие реакции обоих зрачков на свет – признак тяжёлого сотрясенияголовного мозга.
- замедлена реакция одного зрачка на свет – это симптом повреждения одного полушария;
- при травме зрительного нерва отмечается снижение зрения от 0.7–0.8 вплоть до слепоты;
- концентрическое сужение поля зрения зафиксировано в 0.5– 5 % случаев ЧМТ;
- снижение чувствительности роговицы, которое можно проверить прикосновением к роговице.
Чем дольше сохраняются симптомы после СГМ, тем больше степень повреждения головного мозга.
Последствия СГМ проявляются через несколько месяцев или даже лет после катастрофы. Чаще встречаются такие проявления:
- головныеболи, которые беспокоят в течение года, но потом проходят;
- нарушение памяти – способность запоминать или вспоминать;
- ухудшение зренияпосле сотрясения головного мозга;
- косоглазиепосле травмы головы;
- менингиома;
- опухоль.
Затянувшееся ухудшение зрения, нарушение памяти и головные боли требуют инструментальных методов обследования. С течением времени такие симптомы после СГМ могут указывать на образование опухоли.
Схема лечения зрения при ЧМТ и ишемическом инсульте состоит из базисных препаратов по протоколу:
- для защиты нервных клеток от гибели и повышения устойчивости к гипоксии применяются нейропротекторныепрепараты, для этого назначают таблетки Пирацетам (Ноотропил);
- антиаритмическиепрепараты назначают при нарушениях сердечного ритма;
- в случае судорог применяютлечение симптоматическими препаратами;
Медикаментозное лечение зрения после сотрясения, которое осложнено инсультом, включает комплекс препаратов
- приишемическом инсульте проводят лечение с учетом сопутствующей патологии, в том числе артериальной гипертензии;
- противоотёчные препараты предупреждают отек головного мозга и опасное вклинение продолговатого мозга в затылочное отверстие;
- для профилактики воспалительных процессов больнымс тяжелой травмой головы и ишемическим инсультом применяют лечение антибиотиками;
- после курса лечения в отделении реанимации для разжижения крови применяютсятаблетки Варфарин, Прадакса;
- для предупреждения тромбоза приишемическом инсульте назначают как антиагрегант таблетки Аспирина, который предупреждает склеивание тромбоцитов.
Течение черепно-мозговой травмы, осложненной ишемическим инсультом непредсказуемо, но для каждого этапа расписан протокол лечения.
Если пациент находится в бессознательном состоянии, его присоединяют к аппарату искусственной вентиляции лёгких. Цель лечения на этом этапе – обеспечить жизнедеятельность системы дыхания и кровообращения.
Подведя итоги, подчеркнём главные мысли статьи. При остром СГМ и его осложнениях, а также последующем ишемическом инсульте происходит нарушение зрения. Лечение каждого этапа после травмы или сосудистой катастрофы включает препараты по протоколу. Прогноз заболеваний зависит от степени поражения мозга и времени поступления пациента в нейрохирургическое отделение.
Чем короче отрезок времени от катастрофы до начала лечения, тем меньше осложнений и благоприятнее прогноз.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Глаз – это орган, которым каждый человек пользуется постоянно в течение своей жизни. Многие знают о том, что именно через орган зрения мы получаем около 80% информации об окружающем мире. Тем не менее, зачастую ухудшение зрения не вызывает у человека сильного беспокойства. Считается, что это обусловлено возрастными изменениями.
Ухудшение зрения практически всегда является симптомом какого-либо заболевания. Это могут быть:
- болезни непосредственно самих глаз: сетчатки, хрусталика, роговицы;
- общие заболевания, которые, например, приводят к поражению нервной системы или сосудов глазного яблока;
- нарушения со стороны тканей, окружающих глаз: глазных мышц, жировой ткани, которая окружает глазное яблоко.
Нарушения зрения могут иметь различный характер:
- Нарушение остроты зрения главным образом связано с патологиями сетчатки – задней части глазного яблока, в которой находятся светочувствительные клетки. Под остротой зрения понимают способность глаза различать две отдельные точки на минимальном расстоянии. Эта способность выражается в условных единицах. Для здорового глаза острота зрения составляет 1,0.
- Нередко ухудшение зрения может быть вызвано препятствия на пути света к сетчатке. При изменениях со стороны хрусталика и роговицы происходит как бы затуманивание перед глазами, появление различных пятен. Если хрусталик глаза имеет неправильную форму, он неправильно позиционирует изображение на сетчатке.
- Глаза человека специально расположены очень близко друг к другу, чтобы мы могли воспринимать картину мира максимально глубоко, в объеме. Но для этого глазные яблоки должны быть точно позиционированы в глазницах. Если их расположение и оси нарушаются (что может быть вызвано нарушениями со стороны глазных мышц, разрастанием жировой клетчатки глаза), отмечается двоение в глазах и нарушение зрения.
- Как только сетчатка глаза воспринимает свет, он тут же трансформируется в нервные импульсы, и поступает по зрительным нервам к головному мозгу. При нарушениях со стороны нервной системы зрение также нарушается, причем часто эти нарушения достаточно специфичны.
Рассмотрим основные заболевания, которые могут выступать в качестве причин нарушения зрения.
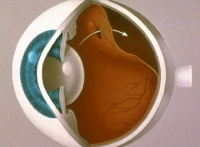
Симптомы отслоения сетчатки и ухудшения зрения очень специфичны и характерны:
1. Сначала имеет место только ухудшение зрения одного глаза. Важно запомнить, с какого глаза началось нарушение, и затем рассказать об этом на приеме у врача.
2. Характерный признак заболевания – пелена перед глазами. Сначала пациент может думать, что она обусловлена каким-то процессом на поверхности глазного яблока, и безуспешно, в течение длительного времени, промывать глаза водой, чаем и пр.
3. Периодически пациент с отслойкой сетчатки может ощущать перед глазами искры, вспышки.
4. Патологический процесс может захватывать разные части сетчатки и, в зависимости от этого, происходят те или иные нарушения зрения. Если больной видит искаженными буквы и окружающие предметы, то, скорее всего, поражен центр сетчатки.
Диагноз устанавливается врачом-офтальмологом после проведения осмотра. Лечение является хирургическим, применяются различные виды вмешательств для восстановления нормального состояния сетчатки.
Макулодистрофия – заболевание, являющееся причиной ухудшения зрения и развития слепоты у большого числа людей в возрасте после 55 лет. При данной патологии поражается так называемое желтое пятно – место на сетчатке, где находится наибольшее количество светочувствительных нервных рецепторов.
Причины развития макулодистрофии до настоящего времени остаются не вполне ясными. В этом направлении пока еще ведутся исследования, многие ученые склоняются к мнению, что заболевание обусловлено недостатком в организме важных витаминов и микроэлементов.
Начальными признаками макулодистрофии могут быть:
- затуманенное видение предметов, нечеткие их контуры;
- сложности при разглядывании лиц, букв.
Диагностика макулодистрофии осуществляется на приеме во время осмотра врача-офтальмолога.
Лечение ухудшения зрения при данном заболевании в основном бывает двух видов:
- использование лазеротерапии и фотодинамической терапии;
- применение лекарственных препаратов в форме таблеткок или инъекций.
Стоит отметить, что макулярная дистрофия зачастую является рецидивирующим заболеванием. После того, как ухудшение зрения устранено, оно может возникать снова.
Стекловидное тело – это вещество, заполняющее глазное яблоко изнутри. В нескольких местах оно очень прочно прикреплено к сетчатке. В молодости стекловидное тело является плотным и упругим, но с возрастом способно разжижаться. В итоге оно отделяется от сетчатки, и приводит к ее разрывам.
Разрыв сетчатки – основная причина ее отслойки. Поэтому и симптомы, встречающиеся при данном состоянии, очень похожи на признаки отслойки. Они развиваются постепенно, поначалу больной ощущает наличие как бы пелены перед глазами.
Диагностика разрыва сетчатки осуществляется врачом офтальмологом после осмотра. Ее лечение, так же, как и лечение отслойки, осуществляется в основном хирургическим путем. Для каждого конкретного пациента требуется индивидуальный подход: не существует двух совершенно одинаковых случаев данного заболевания. Ухудшение зрения также может быть выражено в разной степени.
При длительном течении сахарного диабета и отсутствии эффективного лечения практически всегда наблюдается ухудшение зрения. На поздних стадиях диабета данное осложнение встречается у 90% пациентов. Если оно имеется, то пациенту, как правило, присваивается определенная группа инвалидности.
Диабетическая ретинопатия и связанное с ней резкое ухудшение зрения вызваны поражением мелких сосудов сетчатки. В капиллярах артериального типа развивается атеросклероз, венозные сильно расширяются, кровь в них застаивается. Целые участки сетчатки остаются без адекватного кровоснабжения, их функция существенно страдает.
Естественно, главным фактором риска развития диабетической ретинопатии является сахарный диабет. На начальных стадиях ухудшение зрения не отмечается, пациента вообще не беспокоят никакие симптомы со стороны глаз. Но изменения в капиллярах и мелких сосудах сетчатки в это время уже могут происходить. Если снижается острота зрения, или один глаз совсем перестает видеть, это говорит о том, что в органе зрения развились необратимые изменения. Поэтому всем больным сахарным диабетом очень важно своевременно проходить осмотры у офтальмолога.
Особенно высока вероятность развития диабетической ретинопатии у людей, страдающих сахарным диабетом первого типа.
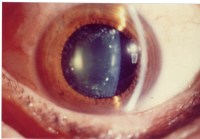
В большинстве случаев катаракта развивается в старческом возрасте, она очень редко бывает врожденной. У исследователей пока нет единого мнения относительно причин развития заболевания. Например, считается, что помутнение хрусталика и ухудшение зрения могут быть вызваны нарушением обмена веществ, травмами, действием свободных радикалов.
Характерные симптомы катаракты:
- Снижение остроты зрения, которое может иметь различную степень выраженности, вплоть до полной слепоты одного глаза.
- Ухудшение зрение сильно зависит от того, в какой части хрусталика располагается катаракта. Если помутнение затрагивает только периферию, зрение в течение длительного времени остается нормальным. Если же пятно расположено в центре хрусталика, пациент имеет большие проблемы с видением предметов.
- При развитии катаракты усиливается близорукость. При этом, если ранее у пациента имелась дальнозоркость, отмечается парадокс: на какое-то время его зрение улучшается, и он начинает лучше видеть предметы, которые находятся вблизи.
- Изменяется светочувствительность глаза, что также можно рассматривать в качестве одного из признаков ухудшения зрения. Например, пациент может отмечать, что окружающий мир как будто потерял краски, стал тусклым. Это характерно в случаях, когда помутнение хрусталика начинает расти с периферической части.
- Если же катаракта изначально развивается в центре глаза, отмечается совершенно противоположная картина. Пациент начинает очень плохо переносить яркий свет, он намного лучше видит в сумерках или во время пасмурной погоды, при недостаточном освещении.
- Если катаракта носит врожденный характер, зрачок ребенка имеет белую окраску. Со временем развивается косоглазие, может полностью утрачиваться зрение одним или обоими глазами.
На самом деле такое состояние, как близорукость, не является исключительно заболеванием хрусталика. Это патологическое состояние, характеризующееся ухудшением остроты зрения при рассматривании предметов вдали, может быть обусловлено рядом факторов:
1. Наследственный фактор: некоторые люди имеют достаточно специфическое строение глазного яблока, запрограммированное генетически.
2. Вытянутая форма глазного яблока – признак, который также передается по наследству.
3. Нарушение формы роговицы – так называемый кератоконус. В норме роговица должна иметь сферическую форму, что обеспечивает равномерное преломление в ней солнечных лучей. При кератоконусе роговица конической формы изменяет светопреломление. В итоге хрусталик не совсем правильно фокусирует изображение на сетчатке.
4. Нарушения формы хрусталика, изменения его положения при травмах, вывихах.
5. Слабость мышц, отвечающих за движения глазных яблок.
Статистика показывает, что близорукость является одной из наиболее распространенных патологий в офтальмологии, и чаще всего ей страдают люди молодого возраста. Если верить проведенным исследованиям, распространенность близорукости среди школьников составляет до 16%. В высших учебных заведениях она встречается еще чаще.
В то же время близорукость может приводить к более серьезным проблемам и осложнениям, вплоть до полной потери зрения. Основной симптом близорукости достаточно характерен: видение предметов на отдалении затруднено, они кажутся расплывчатыми. Для того, чтобы читать газету или книгу, пациент должен подносить текст очень близко к глазам.
Диагностика заболевания осуществляется на приеме у офтальмолога. Лечение близорукости может быть различным, в зависимости от вызвавших ее причин. Применяются очки, лазерная коррекция, иные микрохирургические вмешательства на глазном яблоке.
Основные причины резкого ухудшения зрения:
1. Слишком малый диаметр глазного яблока в переднезаднем направлении, при этом световые лучи фокусируются в неправильном месте.
2. Снижение способности хрусталика изменять свою форму, которое начинается в 25 лет и продолжается до 65 лет, после чего наступает резкое ухудшение зрения, связанное с полной утратой хрусталика способности изменять свою форму.
Так или иначе, все люди с возрастом приобретают дальнозоркость. При этом предметы, рассматриваемые вблизи, начинают «расплываться», имеют нечеткие контуры. Но если человек до этого страдал близорукостью, в результате возрастной дальнозоркости его зрение может даже немного улучшаться.
Диагноз дальнозоркости чаще всего устанавливается во время осмотра офтальмологом. При этом пациент сам обращается к врачу, жалуясь на существенное ухудшение зрения.
Нарушения зрения при дальнозоркости корректируются при помощи контактных линз, очков, которые пациент должен носить постоянно. Сегодня существуют и хирургические методы лечения при помощи специальных лазеров.
Травмы глазного яблока – большая группа патологий, которые в своем большинстве сопровождаются ухудшением зрения. Наиболее часто встречаются следующие разновидности травм глаза:
1. Инородное тело. Может попасть на поверхность склеры или конъюнктивы, либо прямо в глазное яблоко. Например, очень часто среди инородных тел глаза встречаются мелкие металлические стружки, которые могут попасть в глаза во время обработки металлических изделий. Иногда удается удалить инородное тело самостоятельно, вывернув нижнее веко, немного поморгав, промыв глаза водой. Если эти мероприятия оказываются безуспешными, необходимо срочно обратиться к офтальмологу.
3. Ушиб глазного яблока – достаточно легкая разновидность травмы глаз. Непосредственно после травмы практически никогда не удается точно установить степень тяжести повреждения. Это может сделать только офтальмолог в клинике после проведения осмотра. Иногда за ушибом может скрываться более серьезная травма. Поэтому при данном виде повреждения нужно как можно скорее наложить повязку и доставить пострадавшего в больницу.
Основные симптомы ушиба глазного яблока:
- головокружение, головная боль и ухудшение зрения;
- сильная боль в поврежденном глазном яблоке;
- отек вокруг глазницы, иногда настолько сильный, что веки невозможно разомкнуть;
- синяки на веках, кровоизлияния в глаз.
4. Кровоизлияние в сетчатку.
Основные факторы:
- травмы глазного яблока;
- натуживания во время родов и интенсивных физических нагрузок;
- заболевания сосудов глазницы: повышенное давление, венозный застой, повышенная ломкость;
- нарушение свертываемости крови.
При кровоизлиянии в сетчатку пострадавший видит как бы пятно, которое застилает часть поля зрения. В дальнейшем оно может приводить к частичной или полной утрате зрения.
5. Ранение глаза – повреждение глазного яблока острыми режущими и колющими предметами, которое, пожалуй, является одной из наиболее опасных разновидностей травм. После такого повреждения может наступить не только ухудшение зрения, но и его полная потеря. При повреждении глаза острым предметом нужно немедленно закапать в него капли с антибиотиком, наложить стерильную повязку и отправить пострадавшего к врачу. Офтальмолог осуществляет осмотр, устанавливает степень повреждения и назначает лечение.
6. Кровоизлияние в глазницу. При данном виде травмы происходит скопление крови в полости глазницы, в результате чего глазное яблоко как бы выпячивается наружу, — образуется экзофтальм (пучеглазие). При этом нарушается нормальное расположение осей глазных яблок. Отмечается двоение в глазах и общее ухудшение зрения. Пострадавший с подозрением на кровоизлияние в глазницу должен быть немедленно доставлен в офтальмологический стационар.
Помутнение роговицы – процесс, который в некоторой степени напоминает рубцевание на коже. На поверхности роговой оболочки образуется мутный инфильтрат, нарушающий нормальное зрение.
В зависимости от степени выраженности, различают следующие виды помутнения роговицы:
1. Облачко – не заметно невооруженным глазом, может быть выявлено только офтальмологом. Не приводит к существенному ухудшению зрения. При помутнении роговицы, которое обозначается как облачно, пациент чувствует только небольшое мутное пятно в поле зрения, которое не причиняет ему никаких проблем.
2. Пятно роговицы – более выраженный дефект в центральной части роговой оболочки глаза. Доставляет пациенту проблемы, так как затрудняет зрение. Область зрения, которая находится за пятном, может быть совершенно невидима.
3. Бельмо роговицы – это очень обширное помутнение, которое может послужить причиной существенного резкого ухудшения зрения, либо его полной потери.
Чаще всего пациенты с помутнениями роговицы обращаются к окулистам с жалобами именно на ухудшение зрения. Если бельмо занимает достаточно большую площадь, среди жалоб присутствует косметический дефект, ухудшение внешнего вида. Окончательный диагноз устанавливается после офтальмологического осмотра.
С целью восстановления зрения при помутнении роговицы могут применяться специальные капли с лекарственными препаратами, хирургическое вмешательство – кератопластика.
Кератиты – большая группа заболеваний, характеризующихся развитием воспалительного процесса в роговице, ухудшением зрения и другими симптомами. Воспаление роговой оболочки может быть вызвано следующими причинами:
1. Бактериальные инфекции:
- неспецифические – обычное гнойное воспаление роговицы;
- специфические, например, сифилитический или гонорейный кератит.
2. Вирусные кератиты.
3. Кератиты грибкового происхождения, которые чаще всего развиваются при снижении иммунных сил организма.
4. Кератита аллергического и аутоиммунного происхождения.
5. Токсические кератиты, возникающие под действием различных едких, агрессивных, отравляющих веществ.
При кератитах практически всегда в той или иной степени отмечается нарушение зрения. В большинстве случаев оно носит временный характер, и проходит сразу после излечения заболевания. Но иногда после перенесенного кератита на роговице формируется бельмо, сопровождающееся стойким ухудшением зрения.
Другие симптомы, которыми может сопровождаться кератит:
- боль, жжение, зуд в одном или обоих глазах;
- покраснение конъюнктив, расширение сосудов склеры;
- выделения из глаз (могут быть жидкими или иметь гнойный характер);
- по утрам веки склеиваются, их невозможно разомкнуть.
Язва роговицы — это дефект, углубление или отверстие на роговой оболочке, сопровождающееся ухудшением зрения и другими симптомами.
Чаще всего причинами появления язвы в роговице являются ее трещины, травмы, кератиты.
Понять, что у пациента развивается именно язва роговицы, можно по следующим симптомам:
- после перенесенной травмы, или после кератита в глазу, сохраняется боль, но со временем она не уменьшается, а, напротив, нарастает;
- чаще всего при самостоятельном осмотре глаза посредством зеркала пациент не замечает никаких дефектов;
- сама по себе язва роговицы не приводит к существенному ухудшению зрения, но на ее месте всегда образуется ткань, которая напоминает рубцовую, а она очень плохо пропускает свет.
Окончательный диагноз язвы роговицы устанавливается на приеме у офтальмолога, после проведения осмотра. Врач может точно сказать, какой размер имеет язвенный дефект. Наиболее опасным состоянием является так называемая ползучая язва роговицы, которая постоянно увеличивается в размерах, причем направление и характер ее увеличения в ближайший период времени очень сложно предсказать.
Основные механизмы, зачастую приводящие к формированию язв роговицы – это инфекции и воспалительные процессы. Соответственно, в качестве основного средства лечения назначаются капли с антибиотиками и противовоспалительными гормональными препаратами.
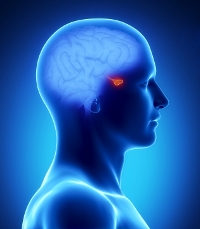
Параллельно с ухудшением зрения возникают другие симптомы аденомы гипофиза: высокий рост, грубые черты лица, увеличение в размерах ушей, носа и языка.
Диагностика аденомы гипофиза осуществляется после проведения исследования крови на гормон роста, компьютерной томографии или МРТ области мозга, в которой расположен гипофиз. Лечение обычно хирургическое – удаляется часть гипофиза. При этом зрение, как правило, полностью восстанавливается.
Главным образом ухудшение зрения возникает при таком заболевании, как Базедова болезнь (диффузный токсический зоб). При этом заболевании встречается достаточно большое количество разнообразных симптомов: похудение, раздражительность, вспыльчивость, потливость, гиперактивность и пр.
Один из симптомов тиреотоксического зоба – экзофтальм, или пучеглазие. Он возникает вследствие того, что жировая клетчатка, находящаяся внутри глазницы, сильно разрастается и как бы выталкивает глазное яблоко наружу. В итоге нарушается нормальное расположение и нормальные оси глаз. Отмечается двоение в глазах и иные ухудшения зрения. При грамотном лечении пучеглазие может пройти, как и другие симптомы патологии. В тяжелых случаях применяются хирургические вмешательства.
Диагностикой и лечением данной причины ухудшения зрения занимается эндокринолог.
Чаще всего данное патологическое состояние проявляется еще в детском возрасте. Его основной причиной является поражение головного мозга, при котором изменяется тонус глазных мышц: они утрачивают способность придавать глазным яблокам нормальное положение. Если глаза не работают параллельно, они теряют способность воспринимать объем и глубину изображения, перспективу. Один глаз становится ведущим, в то время как второй перестает участвовать в функции зрения. Со временем развивается его слепота.
Многие родители считают, что подобные ухудшения зрения носят временный характер, и в скором времени пройдут. На самом деле без помощи опытного офтальмолога со временем они только прогрессируют.
Диагноз устанавливается на приеме у врача окулиста. Назначается лечение. Иногда оно может предполагать хирургическое вмешательство на мышцах глаза.
источник
Одностороннее повреждение зрительного нерва клинически проявляется острым развитием слепоты, реже — значительным снижением остроты зрения до сотых или десятых долей. При исследовании пациента определять остроту зрения необходимо с наилучшей коррекцией. В большинстве работ снижение зрения до слепоты по данным разных авторов отмечается в 43—77 % наблюдений. В то время как наличие остроты зрения выше 0,05 не является необычным для повреждения ЗН, наблюдения больных с такой остротой зрения в работах опубликованных до середины 1980-х гг. являются редкими. В противоположность этому, последние публикации демонстрируют значительную вариабельность тяжести зрительных нарушений, в частности, приводится большее количество наблюдений с остротой зрения на стороне повреждения 0,1 и выше. Они были представлены из клиник, где выявлялись пациенты с более легкими формами повреждения ЗН. Исходя из этого, можно предположить, что при незначительном снижении остроты зрения повреждения ЗН, по-видимому, могут оставаться не выявленными, особенно при тяжелой ЧМТ.
По данным Института нейрохирургии им. Н.Н. Бурденко, одностороннее повреждение ЗН имело место более чем у 80 % всех наблюдавшихся с ПЗН больных, при этом у 57 % из них отмечалось снижение остроты зрения до слепоты, у 32 % она была ниже 0,1, а у 10 % варьировала от 0,1 до 0,5. Лишь в одном случае острота зрения была не изменена, а нарушение функции ЗН проявлялось только в нарушении поля зрения. Таким образом, собственные данные свидетельствуют о том, что по степени тяжести превалируют тяжёлые формы повреждения ЗН. Однако, это не исключает того факта, что при отсутствии соответствующей диагностической настороженности, повреждения ЗН средней и, особенно, лёгкой степени тяжести могут просто оставаться не выявленными.
Исследовать поля зрения у большинства больных непосредственно после ЧМТ при первичном осмотре не представляется возможным из-за низкой остроты зрения и тяжести общего состояния. Исследование поля зрения, благодаря наличию ретинотопической организации ЗН, обеспечивает возможность определения локализации повреждения в пределах его поперечника. Считается, что пато-гномоничных для повреждения ЗН нарушений поля зрения нет. Описаны различные типы дефектов поля зрения: концентрическое сужение границ поля зрения, центральные, парацентралъные и центроцекальные скотомы, верхне- или нижнеквадрантные дефекты, носовые или височные, верхние или нижние гемианопические дефекты. Вместе с тем, в ряде публикаций имеются указания на относительно преобладающие по частоте выпадения нижней части поля зрения. Объясняется этот феномен повреждением ЗН либо серповидной связкой в месте выхода из зрительного канала в полость черепа, либо в верхней части канала, где он наиболее фиксирован, и в силу этого пиальные проникающие сосуды больше всего подвержены воздействию «shearing-сил».
При анализе собственного материала было выявлено, что различные типы дефектов поля зрения в порядке убывающей частоты располагались следующим образом: концентрическое сужение границ поля зрения; гемианопические нижние, височные, носовые и верхние; центральные и парацентральные скотомы; секторальные дефекты. Почти у 70 % обследованных больных дефект поля зрения распространялся на центральную область и сопровождался нарушением центрального зрения.
Исследование полей зрения очень важно для отображения динамики зрительных функций после травмы. Нарастание одностороннего дефекта поля зрения может служить показанием к проведению декомпрессии ЗН. В то же время, наличие битемпоральной или гомонимной гемианопсии исключает рассмотрение вопроса о проведении декомпрессии ЗН, так как является признаком поражения зрительного пути на основании мозга.
При определении нарушений зрительных функций особое внимание необходимо уделять их динамике в раннем периоде ЧМТ. По времени развития зрительных нарушений после травмы выделяют три основных их типа:
1) немедленный — развитие зрительных нарушений сразу же после травмы;
2) прогрессирующий — нарастание наступившей сразу же после травмы частичной потери зрения;
3) отсроченный — ухудшение первоначально сохранных зрительных функций через некоторое время после травмы.
Два последних типа развития зрительных нарушений могут свидетельствовать, в отличие от первого типа, о вероятности сдавления или ишемии ЗН. Период времени с момента травмы до первичного или вторичного ухудшения состояния зрительных функций («светлый промежуток») независимо от его длительности, является указанием на отсутствие анатомического перерыва ЗН и наличие потенциально обратимых морфологических изменений. Наиболее вероятной клинической формой повреждения ЗН в этих случаях является сдавление ЗН в зрительном канале. Однако, необходимо также исключить другие возможные причины вторичного повреждения — сдавление ЗН вне зрительного канала — в орбите или полости черепа.
В большинстве наблюдений (до 90 % и более) отмечается немедленный тип развития зрительных нарушений.
Определение момента потери зрения и динамики зрительных расстройств затруднено у больных, находящихся в тяжелом, бессознательном состоянии, при нарушении речевого контакта, при задержке медицинского обследования, либо из-за позднего обращения больных, у которых нарушение зрения выявилось после регресса травматической гематомы и отека век, либо в связи с отсутствием жалоб на снижение зрения вследствие игнорирования зрительного дефекта больными детского возраста или в силу проявлений ушиба головного мозга — неадекватность, анозогнозия, и т.д., Поэтому своевременный неврологический и офтальмологический осмотр приобретает большое значение у этих групп больных. Даже при проведении исследования в условиях такого высоко специализированного учреждения как Институт нейрохирургии им. Н.Н.Бурденко, тип развития зрительных нарушений удалось определить чуть более чем у 50 % всех больных с ПЗН именно по указанным выше причинам. При этом у подавляющего большинства был отмечен немедленный тип зрительных расстройств. Соотношение выявленной частоты прогрессирующего и отсроченного снижения зрения к немедленному составило 1:12,4. Эти значения коррелируют с данными, представленными международным комитетом по изучению травмы ЗН.
Осмотр глазного дна непосредственно после травмы позволяет различить «передние» и «задние» ПЗН. Повреждение ЗН на участке между глазным яблоком и местом вступления в него центральных сосудов сетчатки вызывают нарушение кровообращения в сетчатке или диске ЗН («передние» повреждения ЗН). При этом определяются офтальмоскопические изменения различной степени выраженности от спазма артерий сетчатки, локального отека сетчатки до развернутой картины острого нарушения кровообращения в центральной артерии сетчатки. Может иметь место также травматическая ишемическая нейропатия с диффузным отеком диска и при этом остающимся в остальном нормальным глазным дном. Наиболее редкое, но тяжелое повреждение, определяющееся офтальмоскопически — эвульзия (отрыв) ЗН от глазного яблока.
При ЧМТ «передние» повреждения ЗН встречаются редко, по собственным данным — в 2,3 % случаев. Как правило, имеют место «задние» повреждения нерва. Во всех случаях заднего повреждения при первичном осмотре непосредственно после травмы диск ЗН вначале будет выглядеть совершенно нормальным, как и глазное дно в целом. Побледнение дисков ЗН отмечается в различные сроки после травмы — от 3—4 суток до 1 месяца, чаще на 2—3 неделе. Такое варьирование временных интервалов появления признаков атрофии ЗН, по-видимому, объясняется различной тяжестью и локализацией поражений зрительного пути — удаленностью их от заднего полюса глазного яблока.
У больных с повреждением зрительного пути на основании мозга развиваются двусторонние атрофические изменения дисков ЗН, однако, на стороне хуже видящего глаза они, обычно, наступают быстрее и бывают более выражены, чем на стороне лучше видящего глаза.
Определение зрачкового рефлекса на свет у больного с ЧМТ, сопровождающейся повреждением ЗН, особенно важно, независимо от того, находится ли он в удовлетворительном состоянии или же состояние его не позволяет произвести исследование зрительных функций. На стороне повреждения ЗН, в зависимости от выраженности зрительных расстройств, отмечается выпадение или ослабление прямой реакции зрачка на свет, в то время как содружественная реакция на свет будет сохранена. Это обусловлено нарушением афферентного звена в дуге зрачкового рефлекса и является проявлением афферентного зрачкового дефицита. На противоположной стороне при этом будет наблюдаться обратная картина: прямая реакция зрачка на свет будет нормальной, а содружественная — утрачена или ослаблена. При равномерном освещении зрачок слепого глаза за счет снижения афферентации обычно несколько шире, чем на стороне видящего глаза (рис. 10-10).
Разница зрачковой реакции на свет может быть усилена последовательным перемещением направленного пучка света от одного глаза к другому. При интактности афферентного звена зрачкового рефлекса, начальным ответом будет сужение зрачка или сохранение узкого зрачка. Если же имеется афферентный дефицит то при освещении «пораженного» глаза световые стимулы поступают в зрачковый центр среднего мозга с запаздыванием, а при полном перерыве вовсе не поступают. Вместо сужения зрачка отмечается его парадоксальное расширение, что и является признаком афферентного дефицита. Этот феномен получил название «зрачковый тест Gunn».
Наличие афферентного дефицита — наиболее достоверный признак и необходимое условие для постановки диагноза повреждения ЗН.
источник
Орган зрения имеет сложное строение, будучи при этом хрупким, поэтому нуждается в бережном отношении. Речь идет не только о гигиене зрения, но и о защите от травм, из-за которых возможно повреждение оптического аппарата. Неудивительно, если глаз плохо видит после удара – от подобных травм нередко ухудшается зрение, а порой они способны обернуться для пациента слепотой.
Различные болезни глаз могут возникать даже при попадании в орган зрения соринки, а если происходит ушиб глазного яблока, не исключено повреждение сетчатки, роговицы, хрусталика, стекловидного тела.
Такие травмы относятся к прямым контузиям, и произойти они могут разными способами — начиная от удара в глаз кулаком, и заканчивая ударами разного размера и объема объектами. Травму можно получить, например, при попадании в глаз снежка или пейнтбольного шарика. К слову, в последнем варианте, если попадание шарика прямое, во многих случаях травма приводит к тому, что глазное яблоко разрушается, а пациент может лишиться зрения.
В зависимости от того, какой силы произошел удар, какова была скорость объекта, которым он был нанесен, происходят изменения в его структуре разной степени. Это может быть как кровоизлияние — в толщу век либо в самой структуре глаза, из-за чего образуется гемофтальм или гифема. Последствия могут быть и еще более серьезными – разрыв либо разрушение глазного яблока.
После удара в глаз человек может плохо видеть из-за кровоизлияния
Прямой удар в область органа зрения влечет за собой кратковременное смещение его структур кзади. Глазное яблоко представляет собой замкнутую конструкцию, которая заполнена жидкостью, и она является несжимаемой. В силу этого смещение от удара провоцирует интенсивное растяжение в ширину фиброзной капсулы.
В результате травмы роговица уплощается, а иногда и прогибается внутрь, из-за чего резко повышается внутриглазное давление. Если произошел очень сильный удар, не исключена отечность роговицы.
Вследствие повышенного давления расширяется зрачок, что может обернуться его надрывами. Жидкость, находящаяся в передней глазной камере, перемещается к углу последней, из-за чего возможно отсоединение радужной оболочки от корня.
Если вследствие удара в глаз смещается хрусталик, может повредиться цинновая связка. В подобных случаях может образоваться подвывих хрусталика разной степени. В некоторых ситуациях вывих происходит в переднюю камеру либо в стекловидное тело. Это чревато развитием катаракты, а иногда и разрывом капсулы хрусталика.
При сильных повреждениях сосудов развивается гемофтальм (кровоизлияние в стекловидное тело) либо гифема (кровоизлияние в переднюю глазную камеру). В зависимости от степени сосудистых повреждений объем крови может измеряться как единичными кровянистыми включениями, так и количеством, заполняющим весь орган зрения.
Из-за натяжения вследствие смещения глазных структур может произойти расслаивание сетчатки либо ее разрывы, отслойка. В ряде случаев образуется отечность сетчатки.
Если сила удара большая, может разорваться фиброзная оболочка.
Сильные ушибы способны спровоцировать перелом канала зрительного нерва либо стен орбиты.
Все эти результаты удара в глаз, способствующие смещению, а иногда и повреждению целостности и расположения оптических составляющих, приводят к тому, что глаз плохо видит. В некоторых случаях это явление носит временный характер, а если проблема вовремя не решается, не осуществляется лечение, возможна утрата зрения.
Болевые ощущения, светобоязнь, покраснение – такими последствиями может сопровождаться травма. В некоторых случаях подобные признаки могут не давать о себе знать, если не произошло существенных изменений в структуре глазного яблока, его разрыва.
Тем не менее спустя некоторое время пациент может заметить, что ухудшилось его зрение. Причиной тому может стать даже старая травма глаза, которая сначала никаких видимых осложнений не дала. В связи с этим после удара органа зрения рекомендуется регулярно посещать офтальмолога.
Заниматься самолечением, даже если ушиб был несильным, не следует – обязательно обратитесь к врачу, который обследует, назначит лечение, меры предотвращения развития осложнений в будущем, а они могут быть очень серьезными – вплоть до потери зрения.
До обращения к доктору или приезда «скорой» нужно предпринять следующие шаги в качестве первой помощи:
- Глазу, на который пришелся удар, необходимо обеспечить покой. Не двигайте глазами, головой, не совершайте наклонов туловищем, отказаться следует даже от минимальных физических нагрузок, подъема тяжестей;
- Приложите холод – лед, обернув его в хлопчатобумажную ткань, холодный металлический предмет. Это поможет избежать отечности или снизить ее объемы, в том числе и отечности, синяка под глазом или над ним. Холод рекомендуется прикладывать в первые 2-3 часа после получения травмы;
- На орган зрения, получивший травму, необходимо наложить повязку из стерильной марли. Можно пропитать ее каплями для глаз, например, «Альбуцидом» или «Левомицетином». Этот шаг позволит произвести профилактику возникновения болезней глаз инфекционного характера.
Чтобы точно установить причину тому, что глаз плохо видит после удара, необходимо исследовать глазное яблоко для выявления полученных повреждений, оценки состояния органов зрения и прогнозов возможных осложнений.
Для этого врач производит осмотр глаза пациента с применением специальных приборов, с помощью которых увеличивается изображение глазных структур. Это позволяет в деталях осмотреть орган зрения, адекватно оценить состояние глаза, степень повреждения.
Иногда результаты травмы не позволяют тщательно исследовать глазное яблоко, и в этом случае применяются дополнительные диагностические методы:
- Ультразвуковое исследование, МРТ (магнитно-резонансная терапия). Эти методы позволяют изучить, в каком состоянии пребывают ткани, расположенные за глазным яблоком, объем и локализацию кровоизлияний. Данные способы диагностики позволяют выявить степень смещения глазных структур, уровень их повреждения;
- КТ (компьютерная томография), рентгенография. Благодаря этим диагностическим методам удается изучить, насколько повреждены стенки орбиты и зрительный нерв, и повреждены ли они вообще. К тому же необходимо убедиться, что в глазное яблоко не попало инородное тело, для чего тоже используются эти способы исследования.
Если глаз плохо видит после удара, терапия зависит от того, какие повреждения и в какой степени были ему нанесены. Своевременно принятые меры могут поспособствовать тому, что все последствия травмы устраняются без следа.
В сложных ситуациях пациенту показана госпитализация.
После удара в глаз к нему нужно приложить холод
В рамках лечения проводятся следующие меры:
- Чтобы обезопасить пациента от столбняка, делается инъекция с применением противостолбнячной сыворотки;
- В качестве профилактики развития разного рода болезней глаз больному рекомендуют принять внутрь такие препараты, как «Сульфадиметоксин» либо «Норсульфазол»;
- Во избежание развития воспалительного процесса, присоединения инфекции капают левомицетиновые капли с концентрацией в 0,25% в поврежденный глаз;
- Если началось кровоизлияние или есть риск его возникновения, назначаются внутримышечные кровеостанавливающие медикаменты (например, «Дицинон», «Аскорутин», глюконат кальция);
- Чтобы предотвратить воспалительный процесс, используются противовоспалительные препараты внутримышечно либо внутрь;
- Для улучшения психологического состояния пациента назначаются успокаивающие и обезболивающие средства;
- При наличии поверхностных повреждений показано использование антибактериальных мазей;
- Если диагностируются серьезные повреждения глаз, разрыв глазного яблока, фиброзной капсулы, показано хирургическое вмешательство.
Все эти лечебные меры позволяют предотвратить развитие серьезных осложнений и способствуют их устранению. Врач может назначить дополнительные способы лечения, препараты в зависимости от состояния пациента, диагностированных проблем.
Если лечение осуществляется в домашних условиях, устранить покраснение, болевые ощущения, восстановить остроту зрения помогут компрессы с сырым картофелем, бодягой. Но это лишь дополнительные методы лечения, и только на них полагаться не следует – львиная доля лечебного эффекта приходится на терапию методами традиционной медицины.
источник
Мелькание мушек в сочетании с головной болью, головокружением является ярким признаком, что произошло сотрясение мозга, пострадали глаза. Патология возникает на самых первых минутах ушибах головы. Больной может чувствовать возникшую перед глазами пелену, дезориентацию в пространстве. Признаки могут быстро исчезнуть или проявляться дефектами зрения в будущем. Посещение офтальмолога, четкое следование рекомендациям медиков – гарантия полного восстановления организма.
Легкая черепно-мозговая травма, к которой относится сотрясение головного мозга (СГМ), может повлечь нарушения в работе органа зрения.
Мерцание огней, звездочек, двоение в глазах при СГМ наблюдаются в сочетании с такими признаками:
- цефалгией различной степени;
- нарушением сознания;
- звоном в ушах;
- головокружением;
- тошнотой;
- рвотой;
- бледностью кожных покровов;
- нарушением сердечной деятельности;
- чувством ошеломления, оглушения.
Также у пострадавшего может диагностироваться стеклянный, отстраненный взгляд, непереносимость яркого света. Нередко возникают жалобы, что рябит, ощущается чувство дискомфорта в глазах. У маленьких детей СГМ может привести к кратковременной потере зрения. При легких формах сотрясения такая симптоматика самостоятельно исчезает в течение нескольких часов. Некоторые пострадавшие отмечают существенное облегчение своего состояния на следующий день.
При нарушенной деятельности нервных клеток в глазах ощущается туман, подергивание глазных яблок при попытке перевести взор в сторону.

На нарушение зрения влияют:
- Повышение внутричерепного давления, которое влечет недостаточное питание нервных клеток.
- Надрывы зрительного нерва, мозговых капилляров.
- Поражение участков мозга, регулирующих кровообращение, дыхание. Такие изменения вызывают гипоксию – кислородное голодание — мозга, что непосредственно отражается на зрении.
- Микротравмы основания черепной коробки, которые влекут отек, ишемию, сжимание зрительного нерва в канале.
Обратите внимание, что нарушение мозговых функций во многом связано с физическим состоянием головы в момент повреждения. Сотрясение усугубляется, если голова не была защищена (фиксирована) шлемом.
Сотрясение головного мозга, давление на глазное яблоко могут привести к попаданию эритроцитов (красных кровяных телец) непосредственно из сосудов в глаза. Эритроциты обладают клейкостью, что ведет к образованию цепочек/пучков. Некоторые из них могут просочиться в стекловидное тело, приблизится к сетчатке и становиться видимыми. В итоге появляется ощущение летающих мушек, ряби в глазах.

Сотрясение головного мозга проявляется следующими изменениями в глазах:
- сужением либо расширением зрачков;
- анизокорией – диагностированием различной величины зрачков;
- вялой, незначительной реакцией обеих зрачков на источник света (при легкой степени СГМ);
- отсутствием реакции обеих зрачков на источник света (при тяжелой степени СГМ);
- замедленной реакцией одного зрачка на источник света (при поврежденном одном полушарии);
- резким снижением зрения (при повреждении зрительного нерва);
- концентрическим сужением области зрения;
- пониженной чувствительностью роговицы.
Чем симптоматика сохраняется дольше, тем степень сотрясения головного мозга выше.
Проведение метаболической и сосудистой терапии ускоряет восстановительный процесс нарушенных мозговых функций. Врачами может быть назначено сочетание сосудистых (стугерон, кавинтон, инстенон, сермион и пр.) и ноотропных (ноотропил, глицин, ноопепт, павнтогам и др.) препаратов.

- Комнату или жилое помещение регулярно проветривать.
- Каждые 50-60 минут делать кратковременный перерыв (5-7 минут), работая за компьютером (ноутбуком, планшетом). В это время зрительный орган сможет расслабиться, отдохнуть. Отлично подойдет простое упражнение: подойти к окошку и посмотреть 30 секунд на какой-либо дальний предмет. Далее 30 секунд смотреть на предмет, расположенный на стене, на рабочем столе. Переводить взгляд 5-6 раз.
- Придерживаться рациона питания, богатого витаминами.
- Избегать стрессовых ситуаций.
- Измерять и записывать в дневник показатели артериального давления.
- Исключить употребление горячительных, возбуждающих напитков.
При ухудшении зрения, появлении помутнения в глазах следует немедленно обратиться за консультацией к офтальмологу.

- головные недомогания, которые беспокоят на протяжении года, но потом постепенно исчезают;
- ухудшение способности вспоминать или запоминать;
- развитие косоглазия;
- постепенное или быстрое ухудшение зрения;
- опухолевые заболевания.
Затянувшееся ухудшение зрения, болезненные проявления в глазах, головные боли требуют проведения обследования инструментальными методами. Если рябь не проходит или усиливается, то следует немедленно обратиться за консультацией к медикам. Особо опасны вспышки света или искры перед глазами. Подобные проявления могут сигнализировать на наличие патологических изменений в сетчатке.
Не подвергайте глаза риску, своевременно заботьтесь о них, если произошли травмы!
источник

