Внутричерепную гематому может вызвать ушиб головного мозга. Это является серьезным заболеванием, которое угрожает здоровью и даже жизни человека! Гематома головного мозга может образоваться даже из-за незначительного удара головой. Средние и большие очаги кровоизлияния лечатся с помощью хирургического вмешательства во время операции. Чем опасен ушиб мягких тканей головы?
Головной мозг защищен жидкой консистенцией, которая его окружает и не позволяет ему травмироваться о внутренние стенки черепной коробки. При сильном толчке жидкость не справляется с этой задачей и тогда ткань резко встряхивается и с нажимом соприкасается с внутренней оболочкой черепа. В итоге – ушиб головного мозга или черепно мозговая травма.
Ушиб головного мозга происходит параллельно с поражением сосудов и, как итог — образуется гематома. Она опасна тем, что под действием ее размещения происходит сдавление головного мозга.
С целью удаления кровоизлияния чаще всего используют такой хирургический метод лечения, как трепанация черепа. Небольшую гематому лечат медикаментозно.

Черепно мозговая травма. Какие симптомы характеризуют ушиб головного мозга?
- боль в голове, а именно там, где был удар;
- тошнота, рвота;
- гематома на голове
- шишка на месте удара;
- головокружение, потеря памяти;
- вялая, запутанная речь;
- кратковременная потеря сознания;
- сонливость, апатия;
- потемнение перед глазами, наличие «мушек» или темных кругов;
- окружность диаметра зрачков обоих глаз разной величины;
- нарушение болевой чувствительности конечностей с пораженной стороны.
Если возникла большая гематома из-за сдавления головного мозга, то есть риск наблюдать опасные признаки:
- судороги;
- западает язык;
- сдавление головного мозга;
- кома;
- клиническая смерть.

Также можно отметить про группу риска со стороны новорожденных детей. У маленького ребенка при рождении кости черепа не имеют полноценной конструкции, которая способна защитить мозг от повреждения. Таким образом, во время затяжного родового периода присутствует огромный риск разрыва кровеносных сосудов головы и как результат — черепно мозговая травма.
В зависимости от размещения и серьезности патологии, ушиб головы и гематома разделяются на три группы:
- субдуральная;
- эпидуральная;
- внутримозговая.

Субдуральное кровоизлияние бывает трех видов:
- Прогрессирующая. Самая опасная, так как стремительно развивается сразу же после того, как возник ушиб головного мозга. Ее признаки появляются незамедлительно, поэтому их трудно утаить. При наличии хотя бы одного симптома требуется немедленное лечение.
- Подострая. Симптоматика развивается через 2-3 часа после травматизации.
- Затяжное течение. Возникает после удара, при котором кровоизлияние в незначительной степени сдавливает головной мозг. Симптомы гематомы сначала могут отсутствовать, и потерпевший может даже не подозревать о наличии проблемы. Первые «звоночки» появляются спустя пару дней, недель и реже — месяцев.
Затяжное хроническое течение патологии несет в себе скрытую опасность. Человек после полученной травмы, как правило, хорошо себя чувствует и ведет стандартный образ жизни, несмотря на сдавление головного мозга. Но в один прекрасный день начинает развиваться головная боль, мышечная слабость в конечностях (особенно с потерпевшей стороны), неразборчивость речи, помутнение сознания и судороги. Клинически это напоминает признаки поражения очага головного мозга. Очень часто субдуральную гематому ошибочно принимают за обыкновенный инсульт, так как симптомы очень схожи между собой. При этом пациенты могут даже не связывать ухудшение самочувствия с таким состоянием, как черепно мозговая травма и ушиб головного мозга, который произошел несколько дней или недель назад. Окончательный диагноз ставится на расшифровки результата данных компьютерной или магнитно-резонансной томографии. Субдуральная гематома головного мозга (хроническая) развивается преимущественно у людей пенсионного возраста. 
На степень образования и обширность очагов может влиять свертываемость крови и ломкость кровеносных сосудов. Таким образом, при систематическом употреблении аспирина, антикоагулянтов или алкоголя присутствуют риски получить серьезную проблему, которая может вызвать сдавление головного мозга.
Эпидуральная гематома развивается вследствие разрыва артерии, которая проходит между черепной коробкой и твердой оболочкой головного мозга. Кровяная масса, которая автоматически попадает в образовавшееся пространство, вызывает сдавление мягких тканей.
Эпидуральная гематома зачастую ведет к серьезным последствиям и угрожает жизни пострадавшему. Образование гематомы чаще всего приходится на височную и теменную долю.
Эпидуральная гематома имеет острое развитие. Подострая и затяжная стадия бывают реже и чаще всего у людей «в возрасте».
Эпидуральная гематома имеет следующие признаки:
Наличие «прозрачного» времени. После того, как произошел ушиб головы, пострадавший может временно потерять сознание, а потом, как ни в чем не бывало, встать на ноги и чувствовать себя хорошо. Однако через некоторое время (от 10 минут до нескольких часов и даже дней) появляется резкая боль в голове, тошнота, мышечная слабость. Это может сигнализировать о том, что «прозрачный» промежуток подходит к финалу;
- С той стороны, где имеется черепно мозговая травма отмечается значительное увеличение зрачка, опущение нижнего века;
- Часть здорового полушария также дает определенные сбои в работе, которые сигнализируют о патологическом состоянии. Таким образом, отмечается синдром пирамидной недостаточности – повышение рефлексов сухожилия, патологический синдром Бабинского, общая мышечная слабость.
Как уже было сказано, эти симптомы развиваются вследствие сдавления гематомой мягких тканей головного мозга. Сжимание приходится на тот участок, где произошла черепно мозговая травма, тогда как остальные составляющие мозга подвержены смещению. Далее происходит повышение внутричерепного давления, которое вызывает психомоторное возбуждение, затем торможение и развитие коматозного состояния. До начала развития серьезных последствий больной ощущает сильную и постоянную головную боль, тошноту, рвоту, ухудшение координации. При нарастающем сжатии мозгового столба могут повредиться важные для жизни человека участки головного мозга. Это означает, что эпидуральная гематома в некоторых случаях вызывает трудности при дыхании, аритмию с кратковременной остановкой сердца, которая может привести к летальному исходу.
Внутренняя гематома – это кровоизлияние внутри головы, которое зачастую поражает височную и лобную часть, иногда – теменную. Накопление крови наблюдается в ткани мозга и имеет шарообразный внешний вид.
Внешние симптомы внутреннего кровоизлияния:
ухудшение воспроизводства и понимание речи;
- парез рук и ног;
- асимметрия лицевой части;
- потеря чувствительности определенного участка тела, шишка в области головы;
- психические отклонения;
- нарушение двигательной способности.
Со стороны глаз может возникнуть подергивание или плавание глазных яблок, косоглазие. В некоторых случаях наблюдаются сбои дыхательной и сердечной функции, повышение температуры тела, перелом основания черепа.
Правильное и результативное лечение зависит от диагностики, которая начинается со сбора анамнеза: учитываются жалобы, выясняется, какой промежуток времени прошел после получения травмы, когда был ушиб головного мозга и был ли «светлый» промежуток. Однако с целью постановки точного диагноза прибегают к более информативным методам исследования:
Полученные данные тщательно изучаются для определения разновидности кровоизлияния. Благодаря этому доктор владеет информацией о месте локализации гематомы, ее размерах, а также узнает о том, был ли перелом основания черепа. На этом этапе решается вопрос о необходимости операции.
Лечение полностью зависит от разновидности гематомы и ее сложности и бывает медикаментозным или путем удаления участка с помощью операции (трепанация черепа).

Для начала производится остановка внутримозгового кровотечения, а затем – рассасывающая терапия. Также рекомендуются к приему мочегонные препараты, которые помогают снизить внутричерепное давление.
Если медикаментозное лечение не помогает справиться с симптомами и отмечается ухудшение состояния больного, то тогда принимается решение об оперативном вмешательстве(трепанация черепа и удаление гематомы).

Трепанация черепа – далеко не единственное решение оперативного вмешательства. Иногда удаление гематомы осуществляется благодаря эндоскопическому методу.
Прогноз оперативной терапии полностью зависит от быстроты доставки пострадавшего в медицинское учреждение. Так, длительное сдавление головного мозга может вызвать необратимую реакцию, при которой даже трепанация черепа не даст хорошего результата.
источник
Перелом основания черепа — тяжелая травма, которая при несвоевременной помощи может стать причиной летального исхода. Возникает при ударах, ДТП и огнестрельных ранениях.
Перелом основания черепа (ПОЧ) — один из особых вариантов ЧМТ, характеризующийся переломом одной или нескольких костей черепа, массивного ушиба головного мозга. Лечение осуществляется в зависимости от тяжести, особенностей повреждения и состояния больного.
Прогнозирование дальнейшего состояния осуществляется только после проведения лечебных мероприятий.
Головной мозг, нервные окончания и часть позвоночного столба окружает черепная коробка. Она защищает органы от влияния внешних факторов. Состоит из элементов, которые подразделяют на свод и основание.
Основание черепной коробки является самой большой частью, которая формируется четырьмя костями:
- Затылочная. Она расположена в области затылка и является непарной.
- Височные. Формируют боковые стороны. Это парные кости.
- Клиновидная. Формирует крылья носа и скулы.
- Решетчатая. Разделяет полость носа и черепную коробку.
Перелом основания черепа — травмирование или откол одной из четырех костей различной степени тяжести.
В медицине ПОЧ разделяют на несколько видов, в зависимости от характера травмы:
- Линейные. Отсутствуют смещения обломков. Разлом имеет вид тонкой линии. Они не так опасны. Но в определенных случаях может сопровождаться разрывом сосудов оболочек головного мозга или возникновением гематом.
- Оскольчатые. Травмы, при которых образуется несколько различных по величине осколков. Они могут повредить мозговую ткань. Оскольчатым чаще всего сопутствуют размозжение мозга и внутримозговые гематомы. Травма зачастую несовместима с жизнью.
- Вдавленные. При механическом воздействии осколок погружается вглубь тканей. В результате возникает повреждение твёрдой мозговой оболочки. Это повреждение очень тяжёлое.
По данным статистики более половины случаев перелом происходит в области средней черепной ямки. Где повреждается височная кость или сосцевидный отросток. Сопровождается ушной ликвореей.
Второе место занимает перелом передней черепной ямки. Сопровождается назальной ликвореей.
Третье место относится к перелому задней черепной ямки — перелом затылочной кости. Чаще всего это закрытая черепно-мозговая травма и опасность менингита здесь минимальна.
Так же в соответствии с линией разлома кости выделяют поперечные, косые и продольные. В соответствии с медицинской классификацией болезней патология имеет код S02.1
Причинами травм черепной коробки у новорожденных становятся родовые повреждения. Они провоцируют отек мягких тканей, появление опухолей и венозный застой.
При формировании гематомы достаточно больших размеров наступает летальный исход младенца. Также после удаления опухоли состояние ребенка зачастую остается нестабильным. Начинает развиваться менингоэнцефалит. С течением времени наблюдаются гиперкинезы, церебральный паралич и судорожные припадки.
Твердые ткани у новорожденных достаточно эластичны. Именно поэтому переломы свода черепной коробки и других костей наблюдаются в исключительных случаях. Чаще всего диагностируются вдавленные травмы.
В позднем реабилитационном периоде у детей отмечаются нарушения функционирования вегетативной системы. В результате нарушается память, моторика, изменяется поведение. Если ребенок получил травму в период рождения, то до 16 лет наблюдается нарушение формирование навыков самообслуживания.
В редких случаях возникает неустойчивость психики. Полученная травма при рождении не отражается на умственных способностях, но ребенок не может самостоятельно принимать решение. Возникают неконтролируемые вспышки гнева, наблюдается затруднение в общении со сверстниками и нарастает неврологическая симптоматика.
ПОЧ считается редкой травмой. Диагностируется в менее чем 35% случаев всех черепно-мозговых повреждений. Возникает во время драк, когда удар был достаточно силы и пришелся в область висков или носа. Так же перелом основания черепа возникает при падении с большой высоты, нырянии в воду и огнестрельных ранениях.
Самой частой причиной травмы являются дорожно-транспортные происшествия, особенно те, которые произошли на высокой скорости. ПОЧ является частой причиной гибели автогонщиков. В быту травма возникает редко.
При травме основания черепа также наблюдается снижение качества зрения и слуха. ПОЧ устанавливается по наличию определенных клинических проявлений.
К главным симптомам относятся:
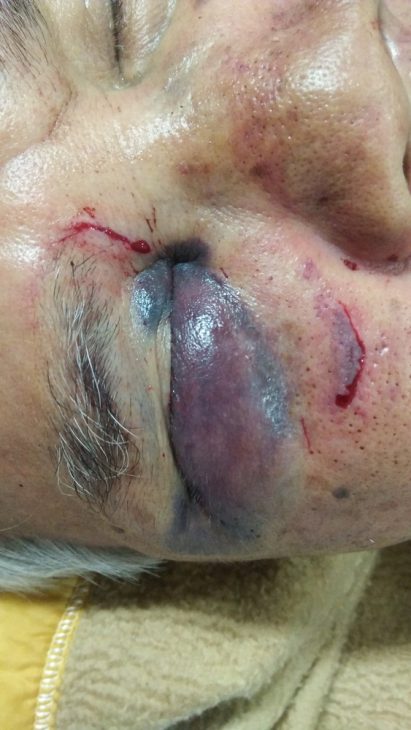
- Симптом Бэттла. На выступающей за ушной раковиной области появляется гематома. Она означает появление кровотечения в сосцевидный отросток (перелом височной кости).
- Глаза енота. Признак также имеет название «травматические очки» или «симптом очков». Характеризуется кровоизлиянием в клетчатку тканей, расположенных около глаза. В результате вокруг них появляются гематомы с кровоизлиянием на верхнее веко (перелом основания черепа через переднюю черепную ямку).
- Ликвор. В случаях нарушения оболочки мозга возникает течение спинальной жидкости в носовую полость или в ушной канал. Ликвор становится причиной возникновения воспаления мозга и других осложнений.
- Тошнота, рвота, потеря сознания.
- Кровотечение из ушей и носовой полости.
Диагностировать перелом основания черепной коробки для специалиста не представляет затруднений.
Основными критериями для диагностирования служат:
- Наличие гематом за ушами и вокруг глаз.
- Симптомы сотрясения мозга.
- Болевые ощущения различной интенсивности в месте удара.
Для подтверждения установленного диагноза, определения особенностей характера травмы проводятся следующие диагностические мероприятия:
- Опрос. Если потерпевший не потерял сознание и может отвечать на вопросы, врач выясняет обстоятельства получения травмы и самочувствие пациента.
- Проверка рефлексов. С помощью небольшого фонарика специалист устанавливает реакцию зрачков на яркий свет. Особое значение имеют простые рефлексы, такие как отклонение языка от средней линии и симметричность улыбки.
- Осмотр. Врач тщательно осматривает место повреждения, определяет характер и интенсивность кровотечения, наличие ликвора из полости носа или ушей.
- Рентгенологическое исследование. Для установления степени смещения осколков снимок делают в двух проекциях.
По возможности пациента проводится магнитно-резонансная томография. Помогает установить степень травмирования органа, выявить состояние и сделать первый прогноз.
При диагностировании ПОЧ лечение проводится только в отделении нейрохирургии. Терапия осуществляется под контролем окулиста, невролога и отоларинголога. В первую очередь назначаются антибиотики. Лекарственные препараты показаны для предотвращения развития осложнений в виде появления гнойных масс.
Схема последующей терапии определяется по результатам диагностических мероприятий и может проводиться при помощи лекарственных препаратов или хирургическим путем.
Лекарственные препараты применяются только в случаях установления легкой или средней тяжелой степени травмы. При этом ликвор может быть устранен без проведения хирургического вмешательства.
В первую очередь пострадавшему положен постельный режим и соблюдение покоя. Чтобы спинномозговая жидкость не выходила, голову приподнимают.
С целью снижения отека показана дегидратационная терапия. Суть процедуры заключается в выведении ликвора путем прокола в поясничной области. Процедура выполняется каждые два-три дня. На место удаленной спинномозговой жидкости вводят такой же объем кислорода.
В период реабилитации рекомендовано наблюдение у ортопеда, окулиста, невролога, отоларинголога. Также назначаются диуретические препараты. При данной травме чаще всего назначается «Диакарб» или «Лазикс». Для профилактики гнойных внутричерепных осложнений назначают антибиотики широкого спектра действия.
После нормализации состояния пациента и прохождение полного курса терапии больного выписывают домой. Ему категорически противопоказаны физические нагрузки на протяжении полугода.
Нейрохирургическая операция назначается в тяжелых и особо тяжелых случаях.
Показаниями к проведению вмешательства относятся:
- Сдавливание или повреждение структур головного мозга.
- Диагностирование многооскольчатого перелома.
- Отсутствие возможности остановить выделение спинномозговой жидкости из носовой полости с помощью лекарственных препаратов.
- Возможен рецидив или развитие гнойных заболеваний.
Все случаи могут стать угрозой для жизни и здоровья пациента. Для выполнения процедуры специалист осуществляет трепанацию черепа. По окончанию операции открытый участок черепной коробки закрывают специальной пластиной. Также используют часть ранее удаленной кости.
Прогноз зависит от того, насколько правильно была оказана первая медицинская помощь, и как быстро пострадавший был доставлен в медицинское учреждение. Травмы достаточно часто сопровождаются кровотечениями различной интенсивности. Они становятся причиной смертельного исхода в первые несколько часов после получения травмы. Также могут спровоцировать продолжительную кому. Прогноз при этом весьма неблагоприятный.
Если пациент сумел справиться и вышел из комы, велика вероятность инвалидизации, при которой серьезно нарушаются функции важных органов и интеллект.
При диагностировании перелома без смещения и проведения лечения с помощью лекарственных препаратов прогноз благоприятный. Летальный исход при ПОЧ составляет от 20 до 55%, в зависимости от сложности и степени тяжести травмы, а также последующих осложнений.
После хирургического вмешательства каждому пациенту требуется продолжительная реабилитация. Программа восстановительного периода составляется в индивидуальном порядке. До выписки из стационара требуется тщательный сестринский уход.
Благоприятный прогноз и отсутствие негативных последствий возможны только при переломах, где отсутствуют смещения и устанавливаются единичные трещины. Они не требуют хирургического вмешательства и не становятся причиной развития гнойных заболеваний.
Перелом основания не считается распространенной травмой, но одной из самых тяжелых. Спрогнозировать дальнейшее состояние человека можно только после проведения диагностических мероприятий и лечения, применения лекарственных препаратов или хирургического вмешательства.
источник
Переломы основания черепа относятся к наиболее опасным и тяжелым травмам. Они чаще наблюдаются у ведущих активный образ жизни людей молодого или среднего возраста и неблагополучных в социальном плане лиц. Эти травмы составляют 4 % от общего количества ЧМТ (черепно-мозговых травм).
Причинами таких переломов могут становиться прямые удары в нижнюю челюсть или по голове, дорожно-транспортные происшествия, занятия спортом (особенно экстремальными видами), падение с высоты, аварийные ситуации на производствах и др. В этой статье мы ознакомим вас с разновидностями, симптомами, способами оказания доврачебной помощи, методами лечения и последствиями таких травм. Эта информация будет полезна для вас, и вы сможете вовремя и правильно оказать необходимую помощь пострадавшему, увеличивая его шансы на благоприятный исход перелома.
При таких повреждениях происходит разлом затылочной, клиновидной, решетчатой или височной кости. Опасность этих травм заключается не только в разломе костей, но и высоком риске нарушения целостности рядом расположенных органов. Близкое расположение таких важных для обеспечения жизнедеятельности органов, как головной и спинной мозг, обусловливает причисление таких переломов в список экстренного реагирования, т. к. их получение практически всегда несет угрозу жизни. Перелом основания черепа может быть самостоятельной травмой или сочетаться с повреждениями костей свода (примерно в 50-60 % случаев).
По своему характеру переломы свода черепа разделяются на:
- линейные – разлом кости представляет собой тонкую линию и не сопровождается смещением отломков, такие травмы наименее опасны, но могут сопровождаться появлением эпидуральных гематом и повреждением сосудов оболочек мозга;
- оскольчатые – при разломе формируется несколько осколков, которые могут травмировать оболочки и ткани мозга (размозжение мозга, субдуральные и внутримозговые гематомы);
- вдавленные – отломок вдавливается (погружается) в полость черепа и вызывает такие же повреждения, как и оскольчатый перелом.
По месту локализации такие травмы разделяют на переломы:
- передней черепной ямки;
- средней черепной ямки;
- задней черепной ямки.
По разным данным статистики в 50-70 % случаев происходят переломы именно в области средней черепной ямки. В зависимости от характера линии разлома они могут быть поперечными, продольными или косыми.
Переломы костей основания черепа почти во всех случаях сопровождаются разрывом твердой оболочки мозга. При этом происходит сообщение полости рта, носа, придаточных пазух носа, среднего уха и глазницы с воздухом внешней среды. Оно может приводить к попаданию микробных агентов и инфицированию тканей мозга, появлению посттравматической пневмоцефалии и истечению спинномозговой жидкости из ушей и носа (ушной и назальной ликворее).
При переломах передней черепной ямки происходит кровоизлияние в ткани окологлазничной клетчатки («симптом очков» или «глаза енота»). При разломе продырявленной пластинки и ячеек решетчатой кости через нос может вытекать спинномозговая жидкость и в ряде случаев развивается подкожная эмфизема.
При некоторых переломах этой части черепа может происходить повреждение зрительного, глазодвигательного и обонятельного нервов. Такие травмы могут сопровождаться сопутствующими травмами диэнцефальных отделов мозга.
Выраженность и характер симптомов при переломах этой части черепа зависят от локализации разлома и степени повреждений мозговых структур. В момент травмы у пострадавшего происходит утрата сознания. Ее продолжительность зависит от тяжести повреждения – она может выражаться в кратковременном обмороке или продолжительной коме. При формировании внутричерепной гематомы перед утратой сознания может наступать кратковременный промежуток просветления, который не должен приниматься за признак легкой травмы.
Общими признаками перелома основания черепа являются следующие симптомы:
- распирающие головные боли, возникающие из-за прогрессирующего отека мозга;
- «симптом очков»;
- разный диаметр зрачков;
- зрачки не реагируют на свет;
- рвота;
- назальная или ушная ликворея (с примесями крови);
- непроизвольное мочеиспускание;
- нарушения деятельности сердца: замедление или учащение пульса, артериальная гипо- или гипертензия, аритмии;
- спутанность сознания;
- возбужденность или обездвиженность;
- нарушения кровообращения и дыхания (при сдавлении ствола мозга).
При таких травмах разломы могут быть продольными, поперечными, диагональными и с отрывами верхушки. Поперечный перелом провоцирует паралич лицевого нерва, нарушения в работе вестибулярного аппарата, полную утрату слуха и вкуса. При продольных разломах повреждается канал лицевого нерва, внутреннее и среднее ухо. При этом развивается частичная утрата слуха, разрыв барабанной перепонки, кровотечение и вытекание спинномозговой жидкости из уха, кровоизлияние в области височной мышцы и за ухом. При попытках повернуть голову кровотечение становится интенсивнее. Поэтому таким пострадавшим категорически запрещается поворачивать голову.
Такие травмы сопровождаются носовым кровотечением и назальной ликвореей. Спустя 2-3 дня появляется «симптом очков». При разломах ячеек решетчатой кости развивается подкожная эмфизема и на коже формируются пузыри.
Такие травмы сопровождаются развитием односторонней ушной ликвореи, развивающейся вследствие разрыва барабанной перепонки, и односторонним кровотечением из уха. У пострадавшего слух резко снижается или исчезает полностью, в области височной мышцы и за ухом появляются кровоподтеки, нарушаются функции лицевого нерва и вкусовые ощущения.
При таких разломах у пострадавшего за одним или обеими ушами появляются кровоподтеки, наблюдаются нарушения функций лицевого, отводящего и слухового нервов. У пострадавших нарушается работа жизненно важных органов. При разрывах или ущемлении каудальных нервов развивается паралич языка, гортани и неба.
Исход таких травм во многом зависит от правильности оказания первой помощи. При любом подозрении на подобное повреждение следует незамедлительно вызвать бригаду скорой помощи. После этого необходимо проведение следующих мероприятий:
- Пострадавшего уложить на спину без подушки. Тело необходимо обездвижить, зафиксировав его верхнюю часть и голову.
- Если пострадавший утратил сознание, то его следует уложить на спину, но с полуоборотом (подложить валик из одежды под туловище), а голову наклонить на бок для предупреждения захлебывания рвотными массами.
- Обработать антисептиком рану на голове и выполнить асептическую повязку из стерильного бинта.
- Снять зубные протезы, украшения и очки.
- Расстегнуть стесняющую дыхание и кровообращение одежду.
- При отсутствии дыхательных нарушений пострадавшему можно дать принять Анальгин с Димедролом.
- Приложить к голове холод.
После приезда «Скорой» и во время транспортировки в лечебное учреждение выполняются следующие мероприятия:
- Вводятся мочегонные средства (Лазикс), препараты для поддержания сердечной деятельности (Сульфокамфокаин, Кордиамин) и раствор глюкозы. При массивном кровотечении вместо диуретика вводится раствор Желатиноля или Полиглюкина.
- При признаках дыхательных расстройств выполняется ингаляция кислорода через маску.
- При появлении двигательного возбуждения вводится Супрастин.
- Применение обезболивающих средств может выполняться с осторожностью и только при отсутствии массивных кровотечений и дыхательных нарушений. Использование наркотических анальгетиков исключается, т. к. они могут провоцировать расстройства дыхания.
При подозрении на перелом костей основания черепа необходимо вызвать бригаду скорой помощи и доставить больного в лечебное учреждение. В дальнейшем ему потребуется лечение у нейрохирурга и консультации невролога, отоларинголога и окулиста. Для уточнения диагноза назначается рентгенография, КТ и МРТ.
При любых черепно-мозговых травмах обязательно проводится обследование, позволяющее выявить переломы основания черепа. Врачебный осмотр включает в себя:
- осмотр и опрос пострадавшего;
- выяснение обстоятельств травмы;
- неврологическое обследование;
- осмотр зрачков;
- выявление наличия отклонения языка от средней линии и симметричности оскала зубов;
- исследование пульса.
После этого проводятся следующие инструментальные исследования:
- рентгенография черепа (снимки выполняют в двух проекциях);
- МРТ;
- КТ.
Лечение переломов основания черепа должно проводиться в нейрохирургическом отделении при участии невролога, окулиста и отоларинголога. На ранних этапах для профилактики развития гнойных осложнений назначаются антибиотики широкого спектра действия, выполняется санация носоглотки и среднего уха (в них закапывают антибактериальные средства). При развитии гнойных процессов выполняется дополнительное эндолюмбальное введение антибиотиков (в субарахноидальное пространство). Для этого могут использоваться Канамицин, Мономицин, Полимиксин или препарат, подобранный после анализа (посева) на определение чувствительности флоры к тому или иному средству. Материалом для такого анализа может являться образец спинномозговой жидкости или выполненный со слизистой носа мазок.
Дальнейшая тактика лечения определяется тяжестью перелома, оно может быть консервативным или хирургическим.
Консервативные методы лечения могут применяться только при легких и средне-тяжелых травмах, при которых ликворея может устраняться без проведения операции.
Больному показано соблюдение строгого постельного режима с возвышенным положением головы, препятствующем выделению ликвора. Для уменьшения отека больному назначается дегидратационная терапия. Для этого через каждые 2-3 дня проводится люмбальная пункция (выведение спинномозговой жидкости из прокола в области поясницы) и выполняются введения в субарахноидальное пространство такого же объема кислорода (субарахноидальные инсуффляции). Кроме этого, для устранения отеков назначаются диуретические средства (Диакарб, Лазикс).
После выписки больному рекомендуется ограничение физических нагрузок на 6 месяцев и диспансерное наблюдение у невролога, ортопеда, окулиста и отоларинголога.
Показаниями к проведению нейрохирургической операции являются следующие случаи:
- наличие сдавлений или повреждений структур мозга;
- наличие многооскольчатого перелома;
- невозможность остановки ликвореи из носа при помощи консервативных способов;
- рецидивы гнойных осложнений.
Вышеперечисленные случаи могут нести прямую угрозу жизни и устраняются только при помощи хирургической операции. Для ее выполнения производится трепанация черепа. После завершения вмешательства открытый участок черепа закрывается специальной пластинкой или участком ранее удаленной кости. После таких операций больному требуется длительная реабилитация, программа которой составляется индивидуально.
Характер последствий при переломах этой части черепа зависит от их тяжести, наличия гнойных осложнений и сопутствующих заболеваний. Последствия таких травм могут быть прямыми или отдаленными.
Прямые последствия происходят во время травмы. К ним относят:
- образование внутримозговых гематом – небольшие скопления крови способны самостоятельно рассасываться, а большие сдавливают ткани мозга и нуждаются в хирургическом удалении;
- повреждения мозговых тканей – в зависимости от локализации таких повреждений может утрачиваться зрение, слух или происходит нарушение дыхания;
- гнойные осложнения – патогенные микроорганизмы приводят к развитию менингита, энцефалита или образованию абсцессов.
Отдаленные последствия таких травм развиваются через какое-то время после выздоровления. Обычно такой срок составляет от нескольких месяцев до 5 лет. Причиной их появления становится неполное восстановление тканей мозга или формирование рубцов в области разлома, которое вызывает сдавление сосудов и нервов. К отдаленным последствиям относятся следующие осложнения:
- эпилептические припадки;
- парезы и параличи;
- выраженная и неконтролируемая мозговая гипертензия (может приводить к инсульту);
- энцефалопатия;
- расстройства психических функций.
Прогнозы при переломах основания черепа во многом зависят от тяжести травмы, наличия гнойных осложнений, сопутствующих заболеваний и правильности оказания доврачебной помощи. В зависимости от этих показателей частота летальных исходов составляет 24-52 %.
При единичных трещинах, переломах без признаков смещения и развития гнойных процессов прогнозы травм обычно благоприятны. При присоединении инфекций в будущем у больного могут развиваться энцефалопатии, эпиприпадки, частые головные боли и неконтролируемая мозговая гипертензия, повышающая риск возникновения инсульта.
Переломы костей основания черепа часто сопровождаются массивными кровопотерями, которые способны приводить к летальному исходу в первые же часы после травмы. В некоторых случаях они провоцируют наступление комы, имеющей крайне неблагоприятные прогнозы. Впоследствии у таких больных могут развиваться нарушения умственной деятельности и жизненно важных функций, приводящие к пожизненной инвалидизации.
Переломы основания черепа относятся к крайне тяжелым и опасным травмам. В таких случаях пострадавшему оказывается незамедлительная доврачебная помощь, после которой он должен в самые короткие сроки доставляться в лечебное учреждение (желательно в нейрохирургическое отделение). В зависимости от тяжести перелома определяется дальнейшая тактика его лечения, которая может заключаться в назначении консервативной терапии или выполнении хирургической операции.
источник
Сотрясение, ушиб головного мозга, переломы свода и основания черепа
В результате черепно-мозговой травмы у пострадавшего могут наблюдаться раны головы, сотрясение головного мозга, ушиб головного мозга, переломы свода и основания черепа. При черепно-мозговой травме может наблюдаться нарушение сознания: ступор, сопор, кома. Чем тяжелее травма черепа, тем серьезнее нарушение сознания. Пострадавший жалуется на головную боль, головокружение, рвоту, потерю сознания.
Переломы свода черепа местно проявляются гематомой в области волосистой части головы, раной при открытом повреждении, вдавлением, видимым или определяемым при пальпации. Общие признаки зависят от степени повреждения головного мозга и могут проявляться в виде нарушения сознания – от кратковременной потери сознания в момент травмы до глубокой комы, поражения черепных нервов, дыхательных расстройств, параличей. Сразу после травмы у пострадавшего может быть светлый промежуток, а через несколько часов наступает потеря сознания.
Нередко перелом свода черепа получают лица, находящиеся в состоянии алкогольного опьянения. В этих случаях диагноз травмы головного мозга может быть определен только после отрезвления больного.
Перелом основания черепа часто наблюдается при падении с высоты на голову, автомобильных авариях, бытовых травмах и травмах криминального характера. В раннем периоде отмечается кровотечение из ушей, носовое кровотечение, нарушение сознания. В более позднем периоде наблюдаются симптом очков (кровоизлияние в область орбит глаз), кровоизлияние под склеры и конъюнктивы, ликворея (вытекание ликвора) из носа и ушей.
Следует также помнить, что внутричерепные гематомы могут развиваться не сразу, а со временем, что может привести к сдавливанию головного мозга. После потери сознания, возникающей после травмы, пострадавший приходит в себя, но через несколько часов или даже суток вновь впадает в бессознательное состояние.
источник
Составители: к.м.н., доцент Мельников В.Л., ст. преподаватель Матросов М.Г.
Черепно-мозговая травма относится к разряду наиболее распространенных повреждений и составляет >40% от общего их числа, летальность при тяжелых травмах черепа и мозга достигает 70-80%. Механизм черепно-мозговой травмы может быть прямым и непрямым. Примером непрямого механизма может служить черепно-мозговая травма в результате падения с высоты на ноги или на таз. При приземлении и остановке движения скелета череп в силу инерции как бы насаживается на позвоночник и может произойти перелом основания черепа. Если этого не случилось, череп останавливается, а мозг, продолжая движение, ударяется о его основание и выстоящие кости.
Классификация черепно-мозговой травмы Таб.1.
1. Сотрясение головного мозга
I.Повреждение мягких тканей головы без признаков травмы головного мозга
2. Ушиб головного мозга (1, 2, 3 степень)
2. Повреждение мягких тканей головы с нарушением функции головного мозга (сотрясение, ушиб, сдавление).
3.Сдавление головного мозга на фоне его ушиба.
3.Повреждения мягких тканей головы, костей свода черепа и головного мозга (ушиб, сдавление) — проникающие и непроникающие.
4.Сдавление головного мозга без сопутствующего ушиба.
4.Перелом основания черепа (ушиб и сдавление).
5. Повреждения костей свода черепа и головного мозга (ушиб, сдавление).
Синдромы: Гипертензионный — давление цереброспинальной жидкости повышено. Гипотензионный — давление цереброспинальной жидкости понижено. Нормотензионный — давление цереброспинальной жидкости не изменено.
Диагностика черепно-мозговой травмы: Выделяют четыре основных группы клинических симптомов: общемозговые, локальные, менингеальные и стволовые.
Общемозговые симптомы. В основе их формирования лежат функциональные (обратимые) изменения в веществе головного мозга. Появляясь вслед за травмой, эти признаки постепенно регрессируют и, в конечном счете, исчезают бесследно. К ним относят:
1. Потерю сознания. Протекает она по стволовому типу и характеризуется тремя формами проявления: а) оглушение — выражается кратковременным нарушением ориентировки с последующей легкой сонливостью. На эту форму расстройства сознания следует обращать особое внимание, поскольку пострадавшие остаются на ногах и не расценивают состояние оглушенности, как потерю сознания; б) сопор — более тяжелая степень нарушения сознания, при которой все же сохраняется реакция на грубые раздражители (боль, громкий крик) в виде координированных защитных движений, открывания глаз; в) кома — прострация с полной утратой восприятия окружающего мира, углубляясь, характеризуется адинамией, атонией, арефлексией, угнетением витальных функции.
2. Потерю памяти (амнезия). Может быть: ретроградной, когда больные не помнят события, непосредственно предшествовавшие травме; антероградной — потеря памяти на события, происшедшие после травмы; антероретроградной — сочетанная форма потери памяти на события до и после травмы.
Головную боль. Бывает как разлитой, так и локальный характер боли, распирающий или сжимающий голову.
Головокружение. Неустойчивость в позе Ромберга.
Тошноту, рвоту. В зависимости от вида и характера травмы тошнота может быть кратковременной с одно- или двукратной рвотой и продолжительной с часто повторяющейся рвотой, вплоть до неукротимой.
Положительный симптом Манна-Гуревича. Врач просит больного проследить глазами, не поворачивая головы, за каким-либо предметом, находящимся у него в руке, и совершает несколько (3-5) колебательных движений предметом во фронтальной плоскости. Если самочувствие больного ухудшилось, усилились общемозговые и вегетативные проявления, появилась тахикардия, то симптом считается положительным.
7. Вегетативные симптомы. Слабость, шум или звон в ушах, бледность или гиперемией кожных покровов, их повышенная влажность или сухость, лабильность пульса и другие вегетативные проявления.
Локальные (они же очаговые) симптомы. Причина их появления заключается в органическом поражении какого-либо участка головного мозга и выпадении функции в зоне его иннервации. Определяемые клинически локальные признаки есть не что иное, как парезы, параличи, расстройства чувствительности и нарушение функции органов чувств. Например: моторная или сенсорная афазия, анизокария, сглаженность носогубной складки, девиация языка, монопарезы конечностей, гемипарезы и т.д.
Менингеальные (оболочечные) симптомы. Являются следствием раздражения мозговых оболочек непосредственно травмой (ушибы, разрывы) давлением костных отломков, инородных тел, гематом, (твердая мозговая оболочка имеет барорецепторы), кровью, инфекцией и другими ингредиентами. Типичные выраженные менингеальные симптомы можно выявить уже при внешнем осмотре больного. Он занимает вынужденное положение, лежа на боку с запрокинутой головой и согнутыми в коленных и тазобедренных суставах ногами (поза «курка»). Другими характерными признаками является светобоязнь. Пострадавший старается отвернуться от источника света или закрывает лицо одеялом. Отмечается повышенная возбудимость, и крайней реакцией на грубые раздражители может стать судорожный припадок.
Больные жалуются на интенсивную головную боль, усиливающуюся при движении головой. Локализация боли — лобная и затылочная области с иррадиацией в шею или глазные яблоки. Нередко беспокоят боли в глазных яблоках. При раздражении мозговых оболочек наблюдается тошнота и рвота, причем последняя бывает многократной и носит изнуряющий характер.
Патогномоничными менингеальными признаками являются ригидность затылочных мышц и положительные симптомы Кернига и Брудзинского. Характерно повышение температуры тела до 39-40°С, особенно если присоединяется инфекция.
Стволовые симптомы. По своему генезу ничем не отличаются от локальных, но повреждение касается только ствола мозга и его регулирующих жизненно важные функции структур. Травма ствола мозга может быть первичной, либо возникает как следствие дислокации мозга и ущемления ствола в отверстие мозжечкового намета или же в затылочно-шейной дуральной воронке.
Стволовые симптомы делят не верхнестволовой, нижнестволовой и дислокационный.
Верхнестволовой (мезодиэнцефальный синдром) характеризуется расстройством сознания в виде оглушения или сопора. Нарушения дыхания легкие — тахипноэ и «упорядоченное дыхание», когда продолжительность вдоха и выдоха становится одинаковой. Сердечно-сосудистые расстройства заключаются в учащении сердечных сокращений до 120 в мин. и повышении артериального давления до 200/100 мм рт.ст.
К верхнестволовой симптоматике относится большое количество глазодвигательных расстройств. Это симптом «плавающего взора», дивергенция в вертикальной и горизонтальной плоскостях, конвергенция, парез взора и т.д.
Мышечный тонус высокий, рефлексы оживлены или повышены, проявляются двусторонние патологические рефлексы со стоп (Бабинского, Гордона, Оппенгейма). Глотание не нарушено. Температура тела высокая.
Нижнестволовой (бульбарный) синдром характеризуется более тяжелым состоянием. Сознание отсутствует — кома. Расстройство дыхания достигает крайней степени, возникают патологические формы дыхания. Пульс слабый и частый. Артериальное давление падает до 70/40 мм рт.ст. и ниже. Зрачки широкие, реакция на свет едва уловимая. Глотание резко нарушено. Терморегуляция снижена.
Дислокационный синдром — это быстрый переход от верхнестволового к нижнестволовому синдрому в результате ущемления мозга.
Черепно-мозговая травма может протекать с повышенным, нормальным или пониженным давлением цереброспинальной жидкости, в зависимости от чего и различают гипер-, нормо- и гипотензионный синдромы. Диагностика синдрома может быть осуществлена на основании клинических проявлений и с применением вспомогательных методов.
Гипертензионный синдром встречается у 65% пострадавших с черепно-мозговой травмой. Чаще бывает у лиц старшего возраста. Протекает с головной болью распирающего характера, повышенным артериальным давлением, брадикардией. Отмечается положительный симптом «поднятой головы» (подушки) — больные занимают вынужденное положение с приподнятым головным концом, поскольку возвышенное положение уменьшает головную боль.
Черепно-мозговая травма с гипотензионным синдромом встречается у 25% пострадавших. Понижение ликворного давления чаще наблюдается у молодых людей, протекает с головной болью сжимающего характера, с нормальным или пониженным артериальным давлением, тахикардией. Выражены вегетативные признаки, чаще проявляющиеся бледностью, потливостью. Отмечаются повышенная утомляемость, вялость, психическая истощаемость. Положительный симптом «опущенной головы» — придание больному положения Транделенбурга уменьшает головную боль.
При люмбальной пункции в лежачем положении больного ликвор вытекает каплями с частотой 60 в минуту, а давление, измеренное манометром, составляет 120-180 мм водного столба. Эти цифры считаются нормой. Увеличение частоты капель и давления цереброспинальной жидкости расценивают как гипертензию, уменыпение — как гипотензию.
Люмбальная пункция должна выполняться всем больным с сотрясением головного мозга и более тяжелой ЧМТ.
Дополнительные методы исследования
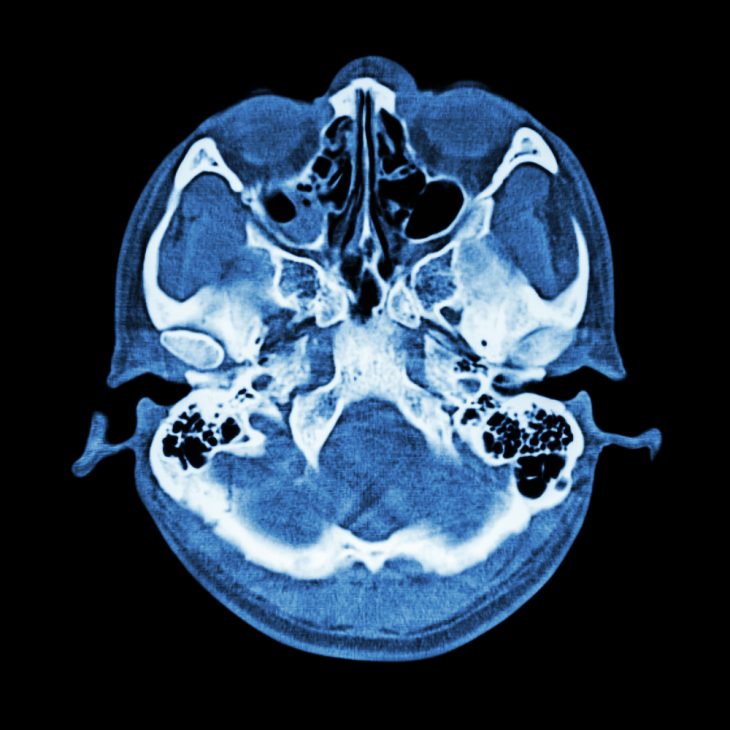
Краниография — наиболее распространенный метод. При обследовании больных с черепно-мозговой травмой обязательны две обзорные краниограммы: прямая и боковая. .
Схемы краниограмм в обзорных проекциях с пояснением представлены на рис. 1.
Рис. 1. Схема краниограмм в прямой (А) и боковой (Б) проекциях:
(А) 1. Пирамида. 2. Малое крыло основной кости. 3. Сосцевидный отросток. 4. Атлантоокципитальный
сустав. 5. Атлантоаксиальный сустав. 6. Лобная пазуха. 7. Сагиттальный шов. 8. Ламбдовидный шов. 9. Венечный шов. 10. Гайморова пазуха.
(Б) 1. Пирамида. 2. Основная кость. 3. Турецкое седло. 4. Передняя часть больших крыльев основной кости. 5. Лобная пазуха. 6. Венечный шов. 7. Ламбдовидный шов. 8, 9. Передняя и задняя ветви оболочечной артерии, 10. Внутренний и наружный слуховые проходы. 11. Тень хряща ушной раковины. 12. Кости носа. 13. Скуловые кости. 14. Гайморова пазуха
Эхоэнцефалография — это регистрация положения срединных структур мозга (эпифиз, III желудочек, межполушарная щель и т.д.) путем получения от них отраженного ультразвукового сигнала (М-эхо). Метод основан на способности ультразвука распространяться в различных средах и давать на границе структурных образований с неоднородным акустическим сопротивлением отражение. Отраженная от объекта ультразвуковая волна регистрируется на экране эхоэнцефалографа в виде пика, расположенного по средней линии. При объемных процессах в полости черепа (гематомы, гигромы, травматические кисты, абсцессы, опухоли) происходит смещение срединных структур головного мозга в сторону здорового полушария. Это и выявляется на эхоэнцефалограмме в виде смещения М-эхо от средней линии на 3 мм и более. При выраженных объемных процессах, например, при эпи- и субдуральных гематомах, смещение М-эхо может достигать 8-15 мм (рис. 2).
Нормальная эхограмма (А). Смещение срединных структур и М-эхо при внутричерепной гематоме (Б)
Каротидная ангиография. Этот метод исследования основан на введении в сонную артерию веществ, обладающих свойством поглощать рентгеновские лучи, что обеспечивает видимость на рентгенограмме сосудов на разных фазах мозгового кровообращения. По изменению наполнения и местоположения сосудов судят о степени нарушения кровообращения мозга и его причинах.
Компьютерная томография — рентгенологический метод исследования с использованием ЭВМ, позволяющий получить изображения структур мозга и костей черепа как в целостном виде, так и срезами толщиной от 3 до 13 мм. Метод позволяет увидеть изменения и повреждения костей черепа, структур головного вещества, выявить внутримозговые и внутричерепные кровоизлияния и многое другое.
Больным с черепно-мозговой травмой по показаниям следует проводить офтальмологическое и оториноневрологическое обследование.
Люмбальную пункцию делают для уточнения давления цереброспинальной жидкости, определения ее состава и проходимости ликворных путей.
Манипуляцию выполняют в положении больного лежа на боку, на жестком столе с приведенными к животу согнутыми ногами. Спина максимально согнута. Местом для пункции является промежуток между Ш и IV поясничными позвонками. Обрабатьшают кожу йодной настойкой, затем спиртом до исчезновения следов йода, попадание которого в люмбальный канал крайне нежелательно. Место прокола обезболивают 1% раствором новокаина в количестве 5-10 мл. Пункцию производят специальной иглой с мандреном, направляя ее ход строго сагиттально и под углом к фронтальной плоскости. Угол соответствует наклону остистых отростков. Ощущение провала иглы, как правило, соответствует нахождению иглы в подпаутинном пространстве. При извлечении из иглы мандрена начинает вытекать ликвор. Манометром измеряют давление, a затем берут цереброспинальную жидкость в количестве 2 мл на исследование. При высоком давлении следует медленно, капельно выпустить цереброспинальную жидкость до нормализации ликворного давления.
В норме спинномозговая жидкость прозрачная. У взрослого человека в подпаутинном пространстве и желудочках содержится 100-150 мл ликвора, который полностью обновляется до 6 раз в сутки. Он всасывается и взамен продуцируется преимущественно сосудистыми сплетениями желудочков.
Лабораторное исследование: бесцветная прозрачная жидкость, цитоз в 1 мкл — 2-3; РН — 7,35-7,80; белок — 0,15-0,33 г/л; глюкоза — 0,5-0,8 г/л.
КЛИНИКА И ДИАГНОСТИКА ОТДЕЛЬНЫХ
НОЗОЛОГИЧЕСКИХ ФОРМ ЧЕРЕПНО-МОЗГОВОЙ ТРАВМЫ
Сотрясение головного мозга
Причиной сотрясения головного мозга служит механическая травма прямого или непрямого воздействия, вслед за которой развиваются общемозговые симптомы. Характер головных болей и положение в постели зависят от ликворного давления, а выраженность клинических проявлений — от тяжести травмы.
Может появляться нистагм, легкая асимметрия лица за счет сглаженности носогубной складки и опущения угла рта, девиация языка. Эти и другие локальные «микросимптомы» бывают, как правило, в пределах 1-2 дней. Более продолжительное сохранение этих признаков указывает на наличие ушиба мозга.
Дополнительные методы исследования информации, достоверно подтверждающей диагноз, практически не дают. Исключение — люмбальная пункция, с помощью которой можно установить изменение давления цереброспинальной жидкости.
При правильном лечении состояние больного улучшается к концу первой недели, а полный регресс клинических признаков наступает через 2-4 недели. Наиболее стабильными являются головная боль и симптом Манна-Гуревича, проверкой которого следует пользоваться для определения сроков постельного режима. Как только он исчезает (становится отрицательным), пациентам разрешают садиться в постели, а затем вставать и ходить.
Ушиб головного мозга возникает вследствие прямого и непрямого механизма воздействия. Примером непрямого механизма травмы служит противоудар, когда волна «возмущенного» мозгового вещества, состоящего на 80% из воды, достигает противоположной стенки черепа и ударяется о ее выстоящие части или разрушается о туго натянутые участки твердой мозговой оболочки.
Ушиб головного мозга является органическим поражением. В результате травмы возникают участки размозжения и некроза мозговой ткани, грубые сосудистые расстройства с явлениями геморрагического размягчения. Вокруг участка ушиба мозга располагается зона тяжелого молекулярного сотрясения. Последующие патоморфологические изменения выражаются в энцефаломаляции и лизисе участка мозгового вещества, его рассасывании. Если в этом периоде присоединяется инфекция, то формируется абсцесс мозга. При асептическом течении дефект мозговой ткани замещается рубцом из нейроглии или же образуются мозговые кисты.
Клиника ушиба мозга заключается в том, что сразу после травмы у пострадавших возникают общемозговые и локальные симптомы, а при тяжелых формах присоединяются менингеальные и стволовые.
Различают три степени ушибов мозга.
/ степень (легкий ушиб). Потеря сознания от нескольких минут до 1 часа. По восстановлению сознания определяются выраженные общемозговые симптомы и локальные, преимущественно микроочаговые признаки. Последние сохраняются 12-14 дней. Нарушений жизненно важных функций не определяется.
Ушиб головного мозга I степени может сопровождаться умеренным субарахноидальным кровоизлиянием и переломами костей свода и основания черепа, которые обнаруживают на краниограммах.
// степень (средней тяжести). Выключение сознания после травмы достигает 4-6 часов. В период комы, а иногда и в первые дни восстановления сознания выявляют умеренно выраженные расстройства витальных функций (верхние стволовые признаки) в виде брадикардии, тахипноэ, повышения артериального давления, нистагма и т.д. Как правило, эти явления преходящи.
По возвращению сознания отмечается амнезия, интенсивная головная боль, многократная рвота. В раннем посткоматозном периоде могут наблюдаться расстройства психики.
При обследовании больного находят отчетливые локальные симптомы, которые сохраняются от 3-5 недель до 6 месяцев.
Кроме перечисленных признаков, при ушибе мозга II степени всегда выявляют выраженные менингеальные симптомы, могут быть найдены переломы свода и основания черепа и во всех случаях значительное субарахноидальное кровоизлияние.
Дополнительные методы исследования: при люмбальной пункции определяют повышенное давление цереброспинальной жидкости и значительную примесь крови в ней. На краниограммах — переломы костей черепа. Эхоэнцефалография дает смещение М-эхо не более 3-5 мм.
Ill степень. Потеря сознания после травмы продолжительная — от нескольких часов до нескольких недель. Состояние крайне тяжелое. На первый план выступают тяжелые нарушения жизненно важных функций: изменение частоты сердечных сокращений (брадикардия или тахикардия), артериальная гипертензия, нарушение частоты и ритма дыхания, гипертермия. Ярко выражены первично-стволовые симптомы: плавающие движения глазных яблок, парез взора, тонический нистагм, двусторонний мидриаз или миоз, нарушение глотания. Если больной в сопоре или в состоянии умеренной комы, возможно выявление локальных симптомов в виде парезов или параличей с нарушением мышечного тонуса и рефлексов. Менингеальные симптомы проявляются ригидностью затылочных мышц, положительными симптомами Кернига и Брудзинского.
Ушиб головного мозга Ш степени, как правило, сопровождается переломами свода и основания черепа и массивным субарахноидальным кровоизлиянием.
Электроэнцефалография — при ушибе мозга и его размозжении в зоне разрушения появляются дельта волны высокой амплитуды. При обширном конвекситальном поражении обнаруживаются зоны электрического молчания, соответствующие наиболее грубо пострадавшему участку.
СДАВЛЕНИЕ ГОЛОВНОГО МОЗГА
Причинами сдавления головного мозга могут быть: внутричерепные гематомы, костные отломки, инородные тела, гигромы, пневмоцефалия, гидроцефалия, субарахноидальное кровоизлияние, отек и набухание мозга. Первые четыре из названных причин вызывают локальную компрессию мозга и являются истинными первопричинами внутричерепных катастроф с довольно типичным течением и частым трагическим исходом. Остальные же нозологические формы возникают как следствие перечисленных или других тяжелых травм черепа и мозга или же, как закономерный последующий этап локального сдавления головного мозга. Они приводят к тотальному увеличению объема головного мозга и при прогрессировании патологии могут вызывать дислокацию и ущемление мозга в большом затылочном отверстии.
Сдавление головного мозга костными отломками и инородными телами
Сдавление головного мозга костными отломками возникает при переломах свода черепа с пролабированием фрагментов глубже внутренней костной пластинки. Вдавленные переломы свода черепа бывают преимущественно двух видов. Первый — когда в результате механического воздействия отломки смещаются под углом, вершина которого «смотрит» в полость черепа, а периферические концы отломков сохраняют связь с материнской костью. Такие переломы называют импрессионными. Второй вид перелома (депрессионный) возникает, когда травма нанесена с большой силой, а повреждающий агент имеет неболыпую площадь соприкосновения. Например, удар молотком, кастетом или же подобным предметом. В результате травмы возникает окончатый перелом, размером и формой повторяющий ранящий предмет. Костная пластинка, закрывавшая возникшее «окно», проваливается в полость черепа и приводит к сдавлению мозга (рис.3).
Инородные тела попадают в полость черепа преимущественно в результате огнестрельных (пулевых, осколочных) ранений. Однако возможны проникающие повреждения черепа и холодным оружием или бытовыми предметами, части которых, отламываясь, остаются в полости черепа.
Рис. 3. Вдавленные переломы свода черепа: A — импрессионный; Б — депрессионный.
Предварительные данные позволяют поставить диагноз ушиба мозга (той или иной степени тяжести), который в действительности и сопровождает вдавленные переломы и инородные тела черепа с компрессией головного мозга. Окончательный диагноз ставят после краниографии, компьютерной томографии, эхоэнцефалографии, с помощью которых выявляют вдавленные переломы черепа или инородные тела в нем, причем клинические данные и результаты дополнительных методов исследования по топографии расположения ингредиента, вызывающего давление на мозговую ткань, должны совпадать.
Сдавление головного мозга внутричерепными гематомами
Внутричерепные гематомы встречаются в 2-9% от общего числа черепно-мозговых травм. Различают эпидуральные, субдуральные, субарахноидальные, внутримозговые, внутрижелудочковые гематомы (рис.4).
Рис4. Внутричерепные гематомы: 1 — эпидуральная; 2 — субдуральная; 3 — внутримозговая; 4 — внутрижелудочковая
Клинические проявления различных гематом не одинаковы, но в их течении прослеживается ряд закономерностей, которые позволяют рассматривать внутричерепные гематомы в одной группе. Схематически это выглядит следующим образом: в анамнезе травма головы с потерей сознания (часто на короткий промежуток). По возвращению сознания выявляют общемозговые симптомы, на основании которых может быть поставлен диагноз «Сотрясение головного мозга». В оптимальном варианте — больного госпитализируют и назначают соответствующее лечение: покой, седативные средства и т.д. В ряде случаев пострадавшие за помощью могут и не обращаться, поскольку непродолжительный постельный режим, как правило, купирует общемозговую симптоматику. Сохраняются умеренные головные боли, амнезия. Состояние больного значительно улучшается. Таким образом, разрыв внутричерепного сосуда в момент травмы из-за отсутствия клиники сдавления мозга остается незамеченным. По мере нарастания компрессии появляются менингеальные, а затем и локальные симптомы (анизокария, моно — или гемипарезы и т.д.). Наступает расстройство сознания по корковому типу. Возникает психомоторное и речевое возбуждение, которое в дальнейшем переходит в угнетенное сознание (сопор), зачастую с судорожными припадками и последующей мозговой комой. Исходом сдавления головного мозга при отсутствии лечения, как правило, является смерть. Таким образом, внутричерепной гематоме характерна трехфазность течения: травма с потерей сознания — улучшение состояния («светлый промежуток») — ухудшение состояния с трагическим исходом.
Светлым промежутком называют время от возвращения сознания после первичной травмы до появления признаков сдавления головного мозга. Продолжительность светлого промежутка может быть от нескольких часов до нескольких дней, недель и даже месяцев. В зависимости от этого гематомы делят на острые (светлый промежуток до 3 суток), подострые (от 4 до 21 суток) и хронические (более трех недель).
От чего же зависит продолжительность светлого промежутка?
В настоящее время доказано, что гематомы в основном формируются в течение первых трех часов, а объем их, значительно превышая 30-50 мл, не всегда прерывает светлый промежуток. Причина в том, что мозг «не втиснут» в череп, а имеет определенные пространства между ним и оболочками с определенным внутричерепным давлением. Сформировавшаяся гематома на ранней стадии не вызывает выраженного сдавления головного мозга, поскольку он, как и всякий живой орган, до известного предела поступается своим объемом, компенсируя при этом функциональное состояние. Постепенные сосудистые расстройства, гипоксия, нарастающий отек, а затем набухание мозга приводят к увеличению его объема и резкому усилению давления по площади соприкосновения гематомы и мозга. Наступает срыв компенсаторных возможностей центральной нервной системы, который выражается в окончании светлого промежутка. Дальнейшее увеличение объема мозга ведет к смещению срединных структур, а затем дислокации ствола мозга в отверстие мозжечкового намета и затылочно-шейную дуральную воронку.
Увеличение срока светлого промежутка в острой стадии может быть за счет всасывания жидкой части крови из гематомы и уменынения ее объема. Продолжительности мнимого благополучия способствует и дегидратация, проводимая в стационаре больным с диагнозом сотрясение или ушиб головного мозга, не позволяющая развиться выраженному отеку мозговой ткани.
При подостро и хронически протекающих гематомах возможно увеличение их объема (на 16-90 день) за счет притока жидкости. Разложение излившейся крови и рост содержания высокомолекулярных белков увеличивают онкотическое давление в гематоме. Это вызывает диффузию ликвора до создания осмотического равновесия между жидким содержимым гематомы и цереброспинальной жидкостью.
Не исключено прерывание светлого промежутка и повторными кровоизлияниями в эпи- или субдуральное пространство при срыве тромба с поврежденного сосуда. Это может возникнуть при внезапном резком перепаде артериального и внутричерепного давления — при чихании, кашле, натуживании и т.д.
Таким образом, продолжительность светлого промежутка зависит от многих факторов, а не только от времени и интенсивности кровотечения.
Эпидуралъная гематома — это ограниченное скопление крови между костями черепа и твердой оболочкой головного мозга. Надоболочечные кровоизлияния возникают в результате прямого механизма травмы при Воздействии травмирующего агента с неболыпой площадью приложения силы различной интенсивности и составляют 0,6-5% от всех черепно-мозговых травм.
Источником образования эпидуральных гематом наиболее часто служат повреждения ветвей средней оболочечной артерии, одноименной вены или же губчатое вещество сломанной кости. Этим объясняется то, что эпидуральные гематомы в 73-75% случаев располагаются в височной области. Твердая мозговая оболочка плотно прилежит к костям черепа, по линии швов сращена с ними, поэтому площадь эпидуральных гематом ограничена и наиболее часто составляет 6-8 см в диаметре.
Надоболочечные гематомы обычно имеют полушаровидную форму с высотой в центральной части до 4 см. Количество крови, излившееся в эпидуральное пространство, чаще бывает в пределах 80-120 мл, хотя локальное скопление крови в объеме 30-50 мл приводит к компрессии головного мозга.
Клиническая картина острой эпидуральной гематомы характеризуется преимущественно классическим течением.
Из анамнеза выявляют наличие травмы головы, сопровождавшейся потерей сознания. По возвращению сознания у больного находят только общемозговые симптомы.
В дальнейшем клиническом течении эпидуральной гематомы можно выделить 4 стадии: светлый промежуток, стадия возбуждения, торможения и мозговой комы.
Светлый промежуток короткий, от нескольких часов до 1,5-2 суток, в большинстве случаев не превышает 24 часов. Эта стадия начинается с момента возвращения сознания и характеризуется наличием уже описанной общемозговой симптоматики. На протяжении первых часов после травмы выраженность общемозговых симптомов угасает. В покое исчезает головокружение, рвота, уменьшаются тошнота и головная боль. Пострадавший адекватен, ориентируется во времени и пространстве, критически оценивает свое состояние.
В следующей стадии у больного появляется неосознанная тревога. Он излишне активен, стремится изменить положение конечностей, сесть, встать, выйти из палаты. Лицо гиперемировано, в глазах отчужденность или испуг. Больные не выносят яркого света, шума. Такое возбуждение обусловлено усилением головной боли, которая носит мучительный распирающий характер. Пострадавший охватывает голову руками, принимает вынужденное положение, умоляет или требует оказать ему немедленную помощь, соглашается и настаивает на оперативном лечении.
Появляется упорная тошнота, многократная рвота, устрашающее головокружение — перед глазами все плывет. Замедляется частота пульса, наступает умеренная брадикардия (51-59 уд./мин.), артериальное давление возрастает (от 140/80 до 180/100 мм рт.ст.). Дыхание умеренно учащается (21-30 дыханий в минуту). В этой стадии могут появляться очаговые микросимптомы: легкая анизокария — незначительное расширение зрачка на стороне гематомы, сглаженность носогубной складки, умеренная девиация языка. При перкуссии черепа можно выявить участки усиления болезненности (как правило, над гематомой), на которые больной реагирует страдальческой гримасой лица.
В стадии торможения поведение больного коренным образом изменяется. Он больше не буйствует и ничего не просит. Наступает вторичное расстройство сознания, начинающееся с оглушения и переходящее в сопор. Пострадавший безучастен к окружающему, взгляд бессмысленно устремлен вдаль. Нарастает брадикардия (41-50 уд./мин.) и тахипноэ (31-40 дыханий в минуту). Появляется асимметрия кровяного давления. На противоположной от очага поражения руке артериальное давление будет на 15-20 мм рт.ст. выше, чем на руке со стороны гематомы. Нарастают очаговые симптомы. Среди них основную диагностическую роль играют: расширение зрачка на стороне гематомы, сглаженность носогубной складки, нарушения оскала, девиация языка, спастический гемипарез с преимущественным поражением руки на противоположной половине тела. Выявляют менингеальные признаки в виде ригидности затылочных мышц и положительных симптомов Кернига и Брудзинского.
Заключительным этапом нелеченной эпидуральной гематомы является стадия мозговой комы. Она вызвана перемещением и ущемлением мозга. Характеризуется дислокационными признаками: переход брадикардии в тахикардию (120 уд./мин. и выше), тахипноэ в патологические типы дыхания, артериальное давление начинает неуклонно снижаться, достигая критических цифр (ниже 60 мм рт.ст.), появляются расстройство глотания, симптом плавающего взора, грубые анизокария и диссоциация менингеальных симптомов, мышечного тонуса и рефлексов по оси тела. В заключительной фазе отмечаются двухсторонний мидриаз с отсутствием реакции зрачков на свет, арефлексия, мышечная атония и наступает смерть.
Благоприятный исход при эпидуральной гематоме возможен при ранней диагностике и своевременном адекватном лечении. Кроме клинических признаков, диагностическую ценность представляют краниография, компьютерная томография, эхоэнцефалография и каротидная ангиография, с помощью которых можно выявить переломы костей свода черепа, наиболее часто чешуи височной кости, зону повышенной плотности плосковыпуклой или двояковыпуклой формы, примыкающей к черепу, смещение срединного М-эхо на 6-15 мм и смещение внутримозговых сосудистых структур.
Офтальмологическое исследование обнаруживает застойные явления на глазном дне.
Субдуральная гематома — это ограниченное скопление крови между твердой и паутинной оболочками головного мозга. Частота этих кровоизлияний составляет от 1 до 13% от всех черепно-мозговых травм. Субдуральные гематомы чаще возникают при непрямом механизме травмы по типу контрудара на стороне, противоположной приложению силы. Площадь контакта с травмирующим агентом большая, поэтому в этом месте происходят значительные разрушения: переломы костей черепа, ушибы мозга, субарахноидальные кровоизлияния.
Источником формирования субдуральных гематом чаще всего является повреждение переходных вен на участке между поверхностью мозга и сагиттальными синусами в результате смещения мозга или же костными отломками. Другая причина — разрыв нежных пиальных сосудов при резкой ротации головы и смещении полушарий вокруг вертикальной или горизонтальной осей. Эти же сосуды повреждаются при ушибах головного мозга.
Субдуральные гематомы могут достигать 250-300 мл, но чаще их объем составляет 80-150 мл. В 60% случаев гематомы образуются над выпуклой поверхностью мозга в виде плаща толщиной 1-1,5 см, покрываюшего 1-2 доли на площади от 4×6 до 13×15 см.
Клинические проявления субдуральных гематом в классическом варианте близки к течению эпидуральных кровоизлияний, но в то же время имеют большое число отличительных черт и признаков, позволяющих проводить дифференциальную диагностику этих нозологических форм травмы в остром периоде. (Табл.2).
Таким образом, существует довольно много признаков, позволяющих отличить клиническую картину эпидуральной от субдуральной гематомы.
Субдуралъная гигрома — это ограниченное скопление цереброспинальной жидкости в пространстве под твердой мозговой оболочкой, возникающее в результате травмы.
Субдуральные гигромы встречаются значительно реже гематом аналогичной ситуации. Вопрос патогенеза гигром окончательно не решен. Причинами ограниченного скопления цереброспинальной жидкости под твердой мозговой оболочкой считают повреждения паутинной оболочки по типу клапана, позволяющему перемещаться ликвору только в одном направлении — из подпаутинного в субдуральное пространство. Гигромы могут также возникать из-за изменений сосудов твердой мозговой оболочки, создающих условия пропотеванию плазмы крови в субдуральное пространство, или в результате тяжелых повреждений мозга, когда возникают сообщения между подоболочечными пространствами, боковыми желудочками.
Клинические проявления субдуральных гигром разнородны, поскольку они могут встречаться как изолированно, так и в сочетании с многими нозологическими формами черепно-мозговой травмы, наиболее часто сопутствуют тяжелому ушибу головного мозга.
Если гигрома возникла изолированно, то клиника ее очень напоминает таковую субдуральной гематомы, особенно трехфазностью течения. Как правило, вслед за травмой с кратковременной потерей сознания наступает светлый промежуток, чаще продолжительностью 1-3 суток и типичной общемозговой симптоматикой. Затем головная боль усиливается, появляется и нарастает оглушенность, возникают менингеальные и локальные симптомы в виде пареза лицевого нерва, моно- или гемипареза, нарушений чувствительности.
Однако в классической клинике внутричерепной гематомы можно заметить некоторые особенности, типичные для субдуральной гигромы, или признаки, наиболее часто встречающиеся при ней. Это большой светлый промежуток (1-10 суток) — гигромы чаще имеют подострое течение. Головные боли приступообразные , иррадиируют в глазные яблоки, шейно-затылочную область. Характерны светобоязнь и локальная болезненность при перкуссии черепа. Общее состояние больных ухудшается медленно, как и признаки компрессии мозга, которые нарастают относительно мягче и постепенно. Нередко отмечаются нарушения психики по типу лобного синдрома (снижение критики к своему состоянию, эйфория, дезориентация, апатико-абулические симптомы), появляются хоботковый и хватательный рефлексы. Часто развивается психомоторное возбуждение.
Парезы конечностей спастического типа с гипертонусом и оживлением рефлексов. Довольно часто у больных с гигромами бывают судорожные припадки, начинающиеся с мышц лица или на контралатеральной стороне. Для субдуральных гигром характерно постепенное, волнообразное углубление вторичных нарушений сознания. Так, на ранних стадиях, после судорожного припадка сознание восстанавливается и с больным можно вступить в контакт.
Для острых гигром характерно отсутствие анизокарии, а если она есть, то в отличие от гематом, сохраняется реакция зрачка на свет.
Внутримозговая гематома — это посттравматическое кровоизлияние в вещество мозга с образованием в нем полости, заполненной кровью. Частота формирования интрацеребральных кровоизлияний составляет примерно 5-7% от всех внутричерепных гематом. Излюбленной локализацией является лобно-височная доля. Размер внутримозговых гематом относительно небольшой и составляет 1-3 см в диаметре, но может достигать 7-8 см. Объем излившейся крови наиболее часто бывает в пределах 30-50 мл, иногда встречаются более массивные гематомы -120-150 мл.
Источником церебральных кровоизлияний являются поврежденные сосуды вещества мозга при его ушибе или других видах черепно-мозговой травмы
Клиника изолированных внутримозговых кровоизлияний имеет склонность к трехфазности и острой, подострой и хронической стадиям течения. Последние зависят от объема гематомы и реакции мозга на травму, выраженную отеком и набуханием.
При остром течении гематомы светлый промежуток наблюдается у половины больных, у остальных он отсутствует или бывает в стертой форме. После первичной утраты сознания, которая может длиться от нескольких минут до нескольких суток, наступает период мнимого благополучия, отличающийся от оболочечных гематом своей непродолжительностью (не более 6 часов), наличием, кроме общемозговых, менингеальных и грубых очаговых симптомов в виде гемипарезов и плегий. Следует подчеркнуть, что парезы и параличи у больных с внутримозговыми гематомами всегда развиваются контралатерально, тогда как расширение зрачка у 50% пострадавших встречается на стороне гематомы, у остальных же — на противоположной стороне. Светлый промежуток, как правило, обрывается внезапным вхождением в кому. Рано появляются вегетативно-стволовые симптомы в виде нарушения дыхания, сердечно-сосудистой
деятельности. Зачастую развивается синдром горметонии, характеризующийся сильным тоническим напряжением мышц конечностей и туловища с преобладанием разгибателей. Иногда бывают эпилептические припадки. Вся симптоматика имеет тенденцию к нарастанию.
Облегчить диагностику может компьютерная томография, ЭхоЭГ, ангиография и пневмоэнцефалография, с помощью которых можно соответственно выявить участок измененной плотности в веществе мозга, смещение М-эхо, смещение сосудистых и срединных структур головного мозга.
Внутрижелудочковые гематомы — это посттравматические кровоизлияния в полости боковых, III и IV желудочков головного мозга. Этот вид геморрагий встречается только на фоне ушиба головного мозга тяжелой степени и изолированно практически не бывает.
Внутрижелудочковые гематомы составляют от 1,5 до 4% всех интрацеребральных кровоизлияний. Причиной возникновения их является разрыв сосудистых сплетений желудочков в результате гидродинамического удара в момент травмы. Чаще страдает один из боковых желудочков. В него может излиться 40-60 и даже 100 мл крови.
Клиника интравентрикулярной гематомы зависит от скорости кровотечения в желудочек и тяжести сопутствующего ушиба мозга. Давление крови на стенки желудочка, раздражение заложенных в них рефлексогенных зон не только усугубляет тяжесть травмы, но и придает клинической картине некоторое своеобразие. Отмечается расстройство сознания в виде сопора или комы. Буквально вслед за травмой появляются и быстро нарастают вегетативно-стволовые нарушения. На фоне прогрессирующей внутричерепной гипертензии, сочетающейся с артериальной гипертонией, возникает гипертермия, достигающая 38-41°С. Лицо и шея пострадавшего гиперемированны с явлениями гипергидроза.
Характерным для внутрижелудочковых гематом считают выраженное двигательное возбуждение с наличием горметонии. Экстензорные судороги могут провоцироваться внешними раздражениями, даже приемами неврологического обследования. Иногда они сочетаются с эпилептическими припадками.
Неврологическая симптоматика при внутрижелудочковых гематомах обычно двусторонняя.
Довольно рано появляются нарушения регуляции дыхания в виде тахипноэ (30-70 дыханий в минуту), которые упорно прогрессируют, доходя до патологических форм (Чейн-Стокса, Биота). В последующем возникают признаки дислокации мозга (переход брадикардии в тахикардию, доходящую до 160 и более ударов в минуту с двусторонним мидриазом, возникновением патологических рефлексов со стоп.
У больных с внутрижелудочковыми гематомами нередко выявляют двигательно-тонические феномены в виде автоматизированных жестикуляций, стереотипных движений руками («почесывание», «поглаживание», «натягивание одеяла»), а также оральных и мануальных гиперкинезов подкоркового типа (сосательные и чмокающие движения губ, тремор конечностей), которые манифестируют от начального периода и могут сохраняться вплоть до агонального состояния.
Люмбальная пункция выявляет обильную примесь крови в цереброспинальной жидкости.
Субарахноидальное кровоизлияние — это посттравматическое скопление крови в подпаутинном пространстве, не дающее локального сдавления головного мозга. Эта внутричерепная геморрагия не встречается изолированно, а является спутником черепно-мозговых травм, преимущественно ушиба мозга. Субарахноидальные кровоизлияния встречаются в 15-42% всех черепно-мозговых травм, а при тяжелых формах достигают 79%. Еще выше цифры дают судебные медики, которые наблюдали подпаутинные кровоизлияния в 84-92% случаев, а некоторые в 100% всех черепно-мозговых травм.
Источником субарахноидальных кровоизлияний являются разорванные сосуды оболочек, ограничивающих подпаутинное пространство, или же повышение проницаемости сосудов в результате травмы. Излившаяся кровь распространяется на обширные участки (от 50 до 300 см 2 и более), принимая пластинчатый характер. В последующем большая часть крови всасывается в субдуральное пространство и далее в кровеносные сосуды твердой мозговой оболочки, оставшиеся эритроциты подвергаются распаду. Установлено, что кровь и ее токсические продукты распада (билирубин, серотонин) раздражают мозговые оболочки и вызывают нарушение мозгового кровообращения, ликвординамики, резкое колебание внутричерепного давления с расстройством мозговых функций.
Патогномичным для субарахноидальных кровоизлияний является то, что утрата сознания после первичной травмы сменяется состоянием оглушенности, дезориентации и зачастую — психомоторного возбуждения. Восстановлению сознания сопутствует ретро — и антероградная амнезия нарушения памяти по астеническому типу и корсаковский травматический амнестический синдром.
У пострадавших с субарахноидальным кровоизлиянием к концу первых суток развивается менингеальный синдром как ответная реакция раздражения оболочек кровью. Он характеризуется интенсивной головной болью в затылочной и лобной областях, болью в глазных яблоках и в шее, светобоязнью, тошнотой и многократной рвотой, ригидностью затылочных мышц и положительным синдромом Кернига. Синдром нарастает, достигая пика на 7-8 сутки, а затем идет на убыль и исчезает к 14-18 дню.
В результате раздражения кровью возвратной ветви тройничного нерва (1 ветвь) возникает синдром мозжечкового намета, проявляющийся светобоязнью, инъецированностью сосудов конъюнктивы, слезотечением, учащенным миганием. По мере уменьшения поступления в ликвор свежей крови синдром угасает и полностью исчезает к 6-7 дню.
Продукты распада крови и мозгового детрита угнетают корковый отдел двигательного анализатора. Из-за этого со 2-3 дня происходит ослабление сухожильных и периостальных рефлексов (особенно коленного), которые исчезают полностью к 5-6 дню. К 8-9, иногда к 12-14 дням и даже в более поздние сроки рефлексы восстанавливаются и приходят к норме.
На протяжении 7-14 дней после травмы сохраняется повышение температуры тела на 1,5-2 градуса выше нормы.
Достоверным признаком субарахноидального кровоизлияния является наличие крови в цереброспинальной жидкости.
Переломы костей черепа составляют до 10% от переломов всех костей скелета и относятся к разряду тяжелых травм, потому что они немыслимы без повреждения подлежащих структур — оболочек и вещества головного мозга. 18-20% всех тяжелых черепно-мозговых травм сопровождаются переломами костей черепа. Различают переломы лицевого и мозгового черепа, причем в повреждениях мозгового черепа выделяют переломы свода и основания.
Переломы основания черепа
Переломы основания черепа возникают преимущественно от непрямого механизма травмы при падении с высоты на голову, таз, нижние конечности вследствие воздействия через позвоночник, а также как продолжение переломов свода, Если перелом одиночный, то линия излома может проходить через одну из черепных ямок основания: переднюю, среднюю или заднюю, что в последующем определит клиническую картину травмы. Последняя имеет характерные проявления еще и потому, что перелом основания черепа сопровождается разрывом твердой мозговой оболочки, интимно спаянной с ним и зачастую образует сообщение полости черепа с внешней средой. Таким образом, картина перелома основания черепа складывается из клинических проявлений сопутствующей травмы мозга (ушиб той или иной степени тяжести) и симптомов, патогномоничных для нарушения целости передней, средней или задней черепных ямок.
В первом случае возникают кровоизлияния в параорбитальную клетчатку (симптом «очков») и истечение ликвора с примесью крови из носовых ходов. Следует оговориться, что при черепно-мозговых травмах возможны множественные ушибы мягких тканей головы с образованием большого числа различной величины и локализации кровоподтеков и кровотечений из носа, слуховых проходов и т.д. Необходимо уметь дифференцировать кровоподтеки и кровотечения в результате прямого механизма травмы от симптома «очков» и ликвореи.
Травматические «очки» проявляются через 12-24 часов и более с момента повреждения, чаще симметричные. Окраска кровоподтека гомогенная, не выходит за пределы глазницы. Пальпация безболезненная. Отсутствуют признаки механического воздействия — раны, ссадины, травмы глаза. Перелом основания черепа может сопровождаться экзофтальмом (кровоизлияние в ретробульбарную клетчатку) и подкожной эмфиземой при повреждении воздухоносных полостей.
При прямой травме кровоподтеки появляются непосредственно после удара. Они не симметричны и зачастую выходят за пределы глазницы, болезненны при пальпации. Имеются признаки непосредственного механического воздействия: ссадины кожи, раны, кровоизлияния в склеру, кровоподтеки неоднородной окраски и т.д.
Кровь с примесью цереброспинальной жидкости на белой хлопчатобумажной ткани дает пятно в виде двух колец разной окраски. В центре окраска более интенсивная за счет форменных элементов крови, a no периферии имеет сукровичный цвет, образованный избытком жидкой части.
При переломе средней черепной ямки характерными признаками следует считать кровоподтек в заднюю стенку глотки и ликворею из слуховых проходов.
Перелом задней черепной ямки сопровождается тяжелыми бульбарными расстройствами (повреждение ствола мозга) и кровоподтеками в подкожную клетчатку области сосцевидного отростка. Следует отметить, что все кровоподтеки при переломе основания черепа появляются как и симптом «очков» не ранее 12-24 часов с момента травмы. Ведущей в диагностике переломов основания черепа является клиника, поскольку на первичных рентгенограммах в стандартных укладках повреждение костей удается обнаружить лишь у 8-9% пострадавших. Связано это со сложностью анатомического строения костей, образующих дно черепной коробки, и не менее сложным ходом линии излома, избирающей отверстия в наиболее слабые места основания черепа. Для достоверной диагностики необходимы специальные укладки, которые не всегда можно применить из-за тяжести состояния больного.
Переломы свода черепа являются результатом прямого механизма травмы, когда точка приложения силы и место повреждения совпадают. Возможен и непрямой механизм при сдавлении черепной коробки, имеющей шаровидную форму, перелом происходит в точке пересечения силовых линий с запредельной нагрузкой, а не в зоне давления.
Переломы свода черепа делят на линейные (трещины), вдавленные (импрессионные и депрессионные) и оскольчатые.
Клиническая диагностика закрытых переломов свода черепа, составляющих около 2/3 всех его переломов, чрезвычайно сложна. Поднадкостничные и подапоневротические гематомы, резкая болезненность затрудняют пальпацию, которая и без того должна быть крайне щадящей во избежании
смещения оскольчатого перелома и травмы подлежащих образований. На мысль о возможном переломе могут навести сведения анамнеза о тяжести механической травмы и симптом осевой нагрузки — сжатие головы в сагиттальной и фронтальной плоскостях. При этом боль иррадиирует в место перелома. Для уточнения диагноза необходимо произвести краниографию в стандартных укладках, но и при этом по данным судебно- медицинских вскрытий около 20% переломов остается нераспознанными.
Наибольшую сложность в диагностике представляют линейные переломы, которые нередко принимают за сосудистый рисунок. Последний отличается от линейного перелома тем, что имеет древовидную форму с более широким основанием и тонкой вершиной. Кроме того, от ствола отходят извитые ветви, которые в свою очередь имеют такие же ответвления, но более тонкие.
Рис. 5. Рентгенологические признаки перелома свода черепа:
A — нормальный сосудистый рисунок; Б — симптом просветления и зигзагообразности;
В — симптом сдвоения линии (симптом «льдинки»)
Линейные переломы имеют ряд отличительных признаков:
1. Симптом прозрачности (линейного просветления) — связан с разрывом кости и нередко бывает отчетливым, но иногда он может быть обусловлен сосудистым рисунком или контуром черепных швов.
Симптом раздвоения — по ходу трещин на отдельных участках линия раздваивается, а затем опять идет одинарно. Раздвоение возникает при сквозных трещинах, когда луч, идущий под углом к линии излома, может раздельно отразить края наружной и внутренней пластинок свода. Создается иллюзия, что по ходу линии излома выколоты островки кости, поэтому этот признак называют симптомом «льдинки». Симптом раздвоения абсолютно подтверждает диагноз перелома.
Симптом зигзагообразности (молнии) — выражается зигзагообразной линии просветления. Относится к достоверным признакам перелома, имеющим абсолютную диагностическую ценность (рис.5).
Иногда наряду с трещинами происходит расхождение швов.
Лечение больных с черепно-мозговой травмой представляет сложный и обширный комплекс медицинских мероприятий, выбор которых в каждом конкретном случае зависит от вида, тяжести и прогрессирования повреждения, стадии, на которой начата терапия, возраста, сопутствующих заболеваний и многого другого.
Помощь пострадавшим с черепно-мозговой травмой можно условно разделить на три периода: помощь на догоспитальном этапе, лечение в стационаре (госпитальный этап) и «долечивание» в поликлинических условиях (амбулаторный этап) или под наблюдением семейного врача.
Оказание помощи на догоспитальном этапе заключается в следующем:
Придать больному горизонтальное положение. Создать покой голове подручными средствами: подушка, валики, одежда.
Проверить, а при необходимости освободить дыхательные пути от рвотных масс, западения языка и т.д.
Остановить наружное кровотечение, прижав края раны пальцами или давящей повязкой.
Дать ингаляцию кислородом.
По показаниям применяют: аналептические средства (кордиамин, цититон, лобелин), сердечные гликозиды (строфантин К, коргликон).
В экстренном порядке транспортировать больного (обязательно в лежачем положении) в лечебное учреждение.
Все больные с черепно-мозговой травмой подлежат госпитализации! Лечение в стационаре может быть консервативным либо оперативным. Бескровные методы лечения применяют значительно чаще, хирургические же вмешательства выполняют по строгим показаниям.
Консервативно лечат больных с сотрясением головного мозга, ушибом головного мозга, закрытыми переломами свода черепа, переломами основания черепа, субарахноидальными кровоизлияниями.
Всем больным, независимо от вида повреждения, назначают:
Строгий постельный режим. Продолжительность его зависит от тяжести травмы. Так, при сотрясении головного мозга I степени строгий постельный режим длится 5-7 дней, II степени — 7-10 дней. При ушибе головного мозга I степени -10-14 дней, II степени — 2-3 недели и III степени — не менее 3-4 недель. Для определения прекращения строгого постельного режима, кроме указанных сроков, используют симптом Манна-Гуревича. Если он отрицателен — больному можно садиться в постели, а после адаптации вставать и под контролем персонала ходить.
Холод к голове. Применяют пузыри со льдом, обернутые полотенцем во избежание обморожений. Для охлаждения головы предлагались шлемы различных конструкций (с системой постоянно циркулирующей холодной воды, с системой термоэлементов и т.д.). К сожалению, нашей промышленностью эти необходимые для лечения больных приспособления не выпускаются. Экспозиция гипотермии головы зависит от тяжести травмы. При легких травмах (сотрясение головного мозга и ушиб мозга I степени) его воздействие ограничивают 2-3 часами, а при тяжелых — экспозиция продолжается 7-8 часов и более, до 1-2 суток. Но следует помнить, что при длительном применении холода через каждые 2-3 часа делают перерыв на 1 час.
Цель применения холода: нормализация сосудистых расстройств, снижение продукции ликвора, профилактика отека мозга, уменьшение потребности тканей мозга в кислороде, уменьшение головной боли.
3. Седативные средства (натрия бромид, бромкамфара, корвалол) и транквилизаторы (элениум, седуксен, тазепам).
4. Снотворные средства (фенобарбитал, барбамил, этаминал-натрий). Строгий постельный режим, назначение транквилизаторов, седативных и снотворных средств — это комплекс мер, направленных на создание покоя поврежденному органу, т.е. головному мозгу. Лекарственные препараты ослабляют внешние раздражители, продлевают физиологический сон, что благотворно влияет на функции центральной нервной системы.
5. Антигистаминные препараты (димедрол, фенкарол, диазолин).
В результате сосудистых расстройств и гипоксии головного мозга, разрушения и рассасывания внутричерепных кровоизлияний, распада разрушенного мозгового вещества образуется масса гистаминоподобных веществ (серотонин и др.), поэтому назначение антигистаминных препаратов является обязательным.
Дальнейший выбор лечебных назначений зависит от высоты ликворного давления больного. При повышенном ликворном давлении (гипертензионном синдроме) лечение должно быть следующим: положение в постели по Фовлеру — с приподнятым головным концом, диета N 7 с ограничением соли и жидкости.
С целью уменьшения отека мозга применяют дегидратацию. Внутривенно вводят концентрированные гипертонические растворы, чтобы повысить осмотическое давление в сосудистом русле и вызвать отток жидкости из межтканевых пространств головного мозга. Для осмотерапии используют 40% раствор глюкозы, 40% раствор хлорида натрия, 25% раствор сульфата магния, 15% раствор маннита из расчета -1-1,5 на 1 кг массы тела. Последние два препарата обладают выраженными диуретическими свойствами. Из мочегонных средств наиболее часто применяют для обезвоживания тканей фуросемид (лазикс). Выведению жидкости из организма способствуют очистительные клизмы.
Непосредственно снижают ликворное давление разгрузочные люмбальные пункции, когда вслед за поясничным проколом медленно выпускается 8-12 мл цереброспинальной жидкости.
При гипотензионном синдроме назначают: диету N 15, положение в постели по Транделенбургу — с поднятым ножным концом. Внутривенно вводят растворы с низкой концентрацией солей (изотонический Рингера-Локка, 5% раствор глюкозы). Хороший лечебный эффект оказывают подкожные введения кофеин-бензонат натрия по 1 мл 10% раствора и вагосимпатические новокаиновые блокады.
В ряде случаев возникает необходимость для назначения некоторых групп препаратов и лекарственных средств. Так, при открытых повреждениях, когда имеется угроза развития инфекционных осложнений, применяют антисептические средства, антибиотики и сульфаниламиды.
При нарушении жизненно важных функций вводят аналептические средства, стимулирующие дыхательный центр и сосудистый тонус (кордиамин, лобелина гидрохлорид, цититон), для нормализации артериального давления при целом сосудистом русле используют адреномиметические вещества (адреналина гидрохлорид, норадреналина гидротартрат, мезатон). Слабость сердечной мышцы купируют сердечными гликозидами (строфантин К, коргликон).
Черепно-мозговая травма зачастую является частью политравмы, сопровождаемой шоком и кровопотерей. В комплексе противошоковой терапии переливают кровь и плазмозамещающие растворы (реополиглюкин, желатиноль, «Ацесоль»), вводят анальгезирующие средства (морфина гидрохлорид, промедол, анальгин), гормоны (гидрокортизон) и другие препараты.
Оперативное лечение больных с острой черепно-мозговой травмой неизбежно при открытых повреждениях и при наличии признаков сдавления головного мозга. При открытых повреждениях выполняют первичную хирургическую обработку. Рану закрывают стерильным материалом. Волосы вокруг нее сбривают. Кожу моют мыльным раствором, протирают салфетками и двукратно обрабатывают раствором 5% йодной настойки. Производят местную инфильтрационную анестезию 0,25% раствором новокаина с добавлением в него антибиотиков. После обезболивания рану тщательно промывают раствором антисептика (фурацилин, перекись водорода, риванол) и осматривают. Если повреждены только мягкие ткани, то иссекают нежизнеспособные ткани. При упшбленных ранах с размозжением краев их лучше иссечь на ширину 0,3-0,5 см до кости. Останавливают кровотечение и рану ушивают.
Если при ревизии раны обнаружен перелом, то необходимо пинцетом осторожно удалить все мелкие свободнолежащие отломки и осмотреть твердую мозговую оболочку. При отсутствии ее повреждений, обычной окраске, сохранившейся пульсации оболочку не вскрывают. Края костной раны рецезируют кусачками на ширину 0,5 см. Производят гемостаз и накладывают швы на рану.
Если твердая мозговая оболочка повреждена, т.е. имеется проникающее ранение черепа, то первичную хирургическую обработку производят, как описано выше, но с экономным иссечением краев оболочки. Для лучшей ревизии субдурального пространства рану твердой мозговой оболочки расширяют. Свободнолежащие костные отломки, мозговой детрит, кровь вымывают перекисью водорода и теплым изотоническим раствором хлорида натрия. После остановки кровотечения твердую мозговую оболочку по возможности ушивают и накладывают послойные швы на мягкие ткани покровов черепа.
Сдавление головного мозга, независимо от причин его вызвавших, должно быть устранено сразу же после постановки диагноза.
При вдавленных закрытых переломах свода черепа производят разрез мягких тканей до кости с расчетом обнажить место перелома. Рядом с ним накладывают фрезевое отверстие, через которое леватором пытаются поднять вдавленный фрагмент. Если отломки удалось поднять, что бывает очень редко, и они не смещаются, то операцию можно этим закончить, предварительно убедившись в отсутствии показаний к расширенной операции. Если же отломки поднять не удается, то производят резекцию вдавленного участка кости со стороны трепанационного отверстия. Дальнейший ход вмешательства такой же, как и при первичной хирургической обработке, но без иссечения в твердой мозговой оболочки.
При сдавлении головного мозга гематомами или гигромой можно выполнить резекционную или костно-пластическую операцию. Первый вариант операции заключается в том, что в проекции предполагаемой гематомы накладывают поисковое фрезевое отверстие. В случае обнаружения гематомы отверстие расширяют путем постепенной резекции кости до нужных размеров (6х6, 7×7 см). Через созданное окно выполняют вмешательство на мозге и оболочках. Операцию заканчивают ушиванием мягких тканеи, оставляя обширныи дефект костей черепа. Такая операция создает хорошую декомпрессию головного мозга, особенно когда сдавление мозга сочетается с тяжелым его ушибом. Но резекционная трепанация имеет и отрицательные стороны. После нее необходимо еще одно вмешательство по закрытию дефекта черепа синтетическим материалом (стерактил) или аутокостью, взятой из ребра. Если этого не сделать, разовьется посттрепанационный синдром. Перепады внутричерепного давления, вызванные физическим напряжением (натуживанием, кашлем, чиханием и т.д.), приводят к частым перемещениям мозгового вещества в «окно» дефекта черепа. Травматизация мозга о края трепанационного отверстия вызывает развитие фиброзного процесса в этой зоне. Формируются спайки между мозгом и оболочками, костями и покровами черепа, которые вызывают локальные и головные боли, а в дальнейшем эпилептические припадки. Костно-пластическая трепанация не оставляет дефектов черепа, требующих последующей пластики. Производят полуовальный основанием книзу разрез мягких тканеи до кости. По линии разреза, не отсепаровывая мягкотканый лоскут, насверливают пять фрезевых отверстий — два у основания лоскута и три ‘по дуге. С помощью проводника через два фрезевых отверстия проводят пилу Джигли и перепиливают костную перемычку. Поэтапно соединяют все отверстия в единое, а костно-мягкотканый лоскут на питающей ножке отворачивают книзу. Дальнейший ход операции зависит от вида травмы. После завершения вмешательства в полости черепа костную створку укладывают на место и послойно ушивают мягкие ткани.
Контрольное задание для самоподготовки по теме «Черепно-мозговая травма»
источник

 Наличие «прозрачного» времени. После того, как произошел ушиб головы, пострадавший может временно потерять сознание, а потом, как ни в чем не бывало, встать на ноги и чувствовать себя хорошо. Однако через некоторое время (от 10 минут до нескольких часов и даже дней) появляется резкая боль в голове, тошнота, мышечная слабость. Это может сигнализировать о том, что «прозрачный» промежуток подходит к финалу;
Наличие «прозрачного» времени. После того, как произошел ушиб головы, пострадавший может временно потерять сознание, а потом, как ни в чем не бывало, встать на ноги и чувствовать себя хорошо. Однако через некоторое время (от 10 минут до нескольких часов и даже дней) появляется резкая боль в голове, тошнота, мышечная слабость. Это может сигнализировать о том, что «прозрачный» промежуток подходит к финалу; ухудшение воспроизводства и понимание речи;
ухудшение воспроизводства и понимание речи;